Перелом плюсневой
Плюсневые кости относятся к группе мелких трубчатых костей человеческого скелета.
Нарушение целостности данных костей, одна из самых часто диагностированных травм стопы, а именно, перелом 5 плюсневой в участке основания, которая травмируется из-за инверсии стопы.
Огромное значение в лечении и реабилитации имеет локализация нарушения целостности костной ткани, так как разное размещение перелома требует разного лечения.
Этиология перелома
Переломы плюсневых костей могут возникать как у мужчин, так и у женщин, большой риск повреждения имеют очень активные дети. Среди основных причин перелома выделяются:
- Падение тяжелого груза на стопу.
- Автомобильная авария, или наезд машины на ногу.
- Падение с большой высоты на ноги.
- Слабость костей по причине остеопороза, деформаций стопы и некоторых других патологий.
- Длительные нагрузки на стопы в связи с тренировками или трудовой деятельностью, особенно характерно для спортсменов и балерин.
Симптомы
Травма, полученная в быту, чаще всего относится к пятой или четвертой плюсневой кости, среди спортсменов могут происходить переломы первой и второй, и очень маленький процент повреждения среднего элемента.
Клиническая картина перелома плюсневой кости состоит из сильного болевого синдрома, который препятствует опорной способности травмированной конечности. Но, подобная симптоматика может беспокоить и при других видах травмы стоп: вывих, растяжение, перелом других костей скелета стопы.
Данная особенность затрудняет диагностику, поэтому врачу следует провести дифференциацию.
Основные симптомы перелома травматического характера: резкий приступ боли, хруст и щелчок в стопе во время получения травмы. На протяжении дня мягкие ткани в проекции перелома начинают отекать и увеличиваться, но с наступлением ночи в состоянии покоя отек слегка спадает.
Непосредственно в месте перелома кости наблюдается участок кровоизлияния в виде гематомы. Если нарушение целостности кости произошло со смещением обломка, происходит визуальное деформирование стопы, отклонение крайней плюсневой кости или укорочение травмированного пальца.
Усталостный перелом (в большинстве случаев просто трещина основания) диагностируется еще сложнее. Основные симптомы: сильный болевой синдром после длительной нагрузки на ногу или бега, который облегчается после короткого перерыва, но снова возвращающийся при нагрузках. Осмотр стопы методом пальпации вызывает точечную боль в зоне поражения, виден небольшой отек, гематома отсутствует.
Перелом плюсневой кости чреват развитием ряда осложнений. Может произойти деформация скелета стопы, которая ограничивает движения и становится препятствием к выбору и ношению обуви.
Если у человека случился внутрисуставный перелом плюсневой кости, то это может стать причиной развития артроза.
Когда травматолог не проводит вправление, есть высокий риск возникновения угловой деформации — частая причина болей и ограничения двигательной способности.
Диагностика
Установление диагноза начинается с визуального осмотра травмированной стопы между плюсневыми костями, пальпации и рентгенографического исследования. Врач в обязательном порядке осматривает голеностопный сустав, так как перелом в стопе, может вызвать травмы и растяжения близлежащих тканей.
При пальпации кончиками пальцев, врач может ощутить легкую крепитацию костных отломков, что очень характерно для перелома диафиза. Повторное фиксирование крепитации маловероятное, ведь спустя некоторое время, отломки смещаются. Не учитывая данные полученные в ходе клинических исследований, которых не всегда хватает для окончательного диагноза, обязательно проводиться рентген обследование.
Снимок плюсневой кости делается в нескольких проекциях: прямой, боковой и полу боковой. Некоторые виды перелома могут потребовать повторного снимка, и особой укладки стопы пострадавшего человека.
Порой, на свежих рентгенограммах, которые сделаны в течение первых часов после нарушения целостности кости не видно вовсе. Все меняется через несколько недель, когда на повторно выполненном снимке, становится четко заметной линию перелома.
Это происходит из-за того, что края обломков поддаются резорбции.
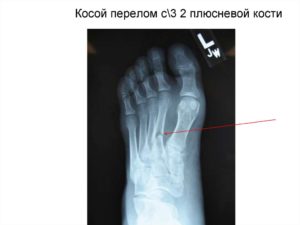
Фото с рентген снимком стопы, на которой четко изображен перелом пятой плюсневой кости
Вызвать затруднение во время постановки диагноза может рентгенограмма перелома основания кости без смещения обломков, особенно это касается 3-4.
Это можно объяснить специфическим наложением теней, при стандартном методе расположения стопы, поэтому подобные случаи требуют особого ракурса, во время которого стопа укладывается под углом 35-45 градусов (положение пронации).
Так же, опытный рентгенолог должен учитывать возможное наличие добавочной кости, которая часто принимается за перелом.
После проведения диагностики, учитывая характер полученной травмы, больному назначают индивидуальный курс лечения, за которым следует реабилитация. Самый частый вопрос от пациентов, особенно от спортсменов, касается сроков восстановления.
Врачи отвечают, что темпы срастания кости и восстановления функциональности травмированной стопы во многом зависят от возраста пострадавшего, характера повреждения и состояния иммунной системы.
Немалую роль играют сопутствующие заболевания, поэтому лечение требует серьезного отношения как со стороны лечащего врача, так и со стороны больного.
При самых благоприятных условиях, лечение займет всего месяц.
Терапевтические мероприятия
Выбор консервативного метода лечения в качестве основного проводится с учетом расположения и степени тяжести травмы. Если перелом не вызвал смещение обломков, пациентам в возрасте гипс можно не налаживать.
Они отлично понимают, что конечность требует покоя, поэтому могут обойтись ортезом, который можно снимать или тугая повязка.
Все сложнее с детьми, им трудно донести всю сложность ситуации, поэтому гипс налаживают в обязательном порядке.
Специалисты рекомендуют избегать нагрузок, но в ситуации крайней необходимости, можно опираться на пятку или куда лучше на костыли. Стрессовые переломы лечат с применением ортопедических стелек для обуви. При этом, нужно стараться уменьшить упор на больную стопу.
При возникновении смещения частей костных структур, врач проводит репозицию с фиксацией, используя гипсовую лонгету. При серьезном смещении, требуется оперативное вмешательство. Абсолютным показанием к операции является присутствие на снимке множества обломков, расстояние между которыми составляет больше половины ширины самой кости. Проводится она несколькими методами:
- Фиксация спицами через кожу.
- Открытая репозиция.
Реабилитация
Для успешного окончания лечения, нужно пройти курс реабилитации. Она состоит из приемов ЛФК, лечебного массажа и приема специфических медикаментов для восстановления состояния костной ткани. Сроки реабилитации, наряду с лечением зависят от сложности полученной травмы. Все процедуры, и длительность их выполнения должен назначить врач, учитывая особенности каждого пациента.
В среднем, на восстановление стопы после перелома плюсневой кости нужно около 3 недель (после того как был снят гипс).
Грамотно составленное лечение и восстановление после перелома, предохранят от развития осложнений.
Статистика неутешительна, ведь большое количество пациентов, которые пережили перелом плюсневых костей, в будущем получают деформированную стопу и множество хронических патологий: артроз, дисфункция стопы, постоянные боли и чувство усталости в ногах. Как говорится, ступня это главная опора человеческого тела, поэтому ее нужно беречь.
Источник: http://travmhelp.ru/perelomy/plyusnevoj/
Перелом пятой плюсневой кости: симптомы, лечение, осложнения
Пожалуйста, ознакомьтесь с информацией, касающейся того, с чем вы можете столкнуться после операции, в соответствующем разделе нашего сайта.
Вы должны понимать, что ниже представлен лишь примерный план реабилитации, в то время, как у каждого пациента процесс выздоровления проходит по-своему.
Данная информация призвана помочь вам понять суть своего состояния, возможности лечения и реабилитации.
Приведенные нами временные рамки – это лишь минимум, и, принимая решение в пользу оперативного лечения, вы должны иметь ввиду, что в вашем случае процесс заживления и реабилитации может продлиться дольше.
Ранний послеоперационный период
Пожалуйста, не снимайте самостоятельно повязку до следующей встречи с вашим лечащим врачом.
В течение 6-8 недель после операции вы должны передвигаться с использованием двух костылей без нагрузки на оперированную стопу. Перед выпиской домой вас проконсультирует физиотерапевт, который в т.ч. расскажет вам о том, как правильно пользоваться костылями.
В первые 2 недели после операции старайтесь придавать стопе возвышенное положение и держать ее в этом положении 95% времени. В течение всего этого периода вам рекомендуется находиться дома.
Возвышенное положение стопы и голеностопного сустава
У большинства людей дома конечно же нет функциональной кровати, как здесь на этом фото. Однако того же эффекта можно добиться и на обычной кровати или диване, подложив под стопы подушку. Не следует придавать возвышенное положение стопе, когда вы сидите на стуле. И еще раз советуем все первые две недели оставаться дома.
С тем, чтобы минимизировать риск инфекции, держите стопу в сухости и прохладе. Избегайте избыточной влажности и жары. Когда принимаете душ, надевайте на стопу герметичный мешок.
С целью профилактики тромбозов вен регулярно выполняйте движения в стопе и голеностопном суставе. Употребляйте достаточное количество жидкости. При наличии факторов риска тромбозов обязательно сообщите об этом своему лечащему врачу, при необходимости он может назначить вам антикоагулянты.
Две недели после операции
Вас осмотрит ваш лечащий врач и будет сделана перевязка.
На данном этапе, если отек купировался в достаточной мере, стопу рекомендуется держать в горизонтальном положении в течение дня 50-75% времени. Послеоперационную обувь вы должны носить еще 4 недели.
Однако это не значит, что вам можно нагружать стопу. Послеоперационный ботинок предназначен для того, чтобы защитить вашу стопу, если вы, к примеру, вдруг споткнетесь.
Ненадолго разрешается выходить на улицу, длительность прогулок ограничивается болевыми ощущениями и отеком стопы.
Вождение автомобиля допускается только в случаях, когда у вас оперирована левая стопа, а автомобиль с автоматической трансмиссией. Если оперирована правая стопа, то за руль рекомендуется садиться не раньше, чем через 8-10 недель после операции.
Мероприятия, направленные на снижение чувствительности рубца, начинаются только после полного заживления раны. С этой целью вы можете воспользоваться массажным кремом (например, Е45), который следует втирать в область рубца и вокруг него.
Шесть-восемь недель после операции
Перед визитом к врачу вам будет выполнена контрольная рентгенография. С этими снимками вас осмотрит ваш лечащий врач и у вас будет возможность сравнить рентгенограммы до и после операции. Признаки сращения обычно становятся видны не раньше, чем через 6-8 недель после операции.
На данном этапе, если процесс заживления протекает благоприятно, отек и кровоизлияния должны практически полностью исчезнуть, хотя некоторый отек может сохраняться до 3-4 месяцев.
При наличии рентгенологических признаков консолидации вам будет разрешено дозированно, по мере переносимости, нагружать стопу. За время иммобилизации, которая продолжалась 6-8 недель, голеностопный сустав и суставы стопы становятся очень скованными, а мышцы бедра и голени – гипотрофичными.
Восстановить движения в голеностопном суставе и стопе вам поможет гидротерапия (упражнения в бассейне), а также общеукрепляющие упражнения на все группы мышц.
Бег в бассейне в спасательном жилете является прекрасным методом, позволяющим, не нагружая суставы, восстановить силу мышц и прочность костной ткани.
После того, как вам будет разрешено нагружать оперированную стопу, для восстановления силы мышц можно начать заниматься на велотренажере. На данном этапе вы будете направлены к физиотерапевту, который будет контролировать процесс вашей реабилитации.
Три-шесть месяцев после операции
Если вы удовлетворены результатом, этот ваш последний визит к врачу.
Источник: https://xn----7sbxaicernkum3j.xn--p1ai/bolezni/perelom-osnovaniya-5-oj-plyusnevoj-kosti/
Перелом второй плюсневой кости: последствия
В медицинской практике изолированный перелом второй плюсневой кости встречается крайне редко. Механизмы получения переломов костей плюсны и особенности строения стопы человека (наличие высокого свода) предопределяют, что вторая кость ломается или вместе с соседними, или при повреждении всех плюсневых костей одновременно.
Основной контингент с данным видом травмы среди взрослых – спортсмены, занимающиеся с гирей
Фото, рисунки, рентгеновские снимки и видео в этой статье помогут лучше разобраться в особенностях повреждения и существующих сегодня схемах лечения.
Анатомические особенности строения стопы
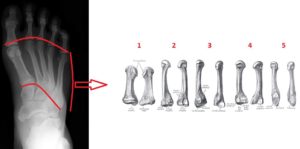
Вторая плюсневая кость длиннее остальных
Плюсна состоит из 5 костей трубчатой разновидности. Их нумерация ведется от внутренней части стопы. Каждая плюсневая кость одним концом сочленяется с костями предплюсны, а другим с фалангами пальцев.
Из-за небольшого размера клиновидной кости предплюсны, основание второй кости выдаётся назад больше, чем у других.
Существуют и другие анатомические, биомеханические, физиологические особенности строения и формирования стопы, которые оказывают влияние на травматизацию «нашей героини»:
- по сравнению с достаточно подвижными первой, четвёртой и пятой костями плюсны, вторая и третья относительно фиксированы;
- стопа человека имеет поперечный и продольные своды;
- во время отталкивания от земли при ходьбе или беге, максимальная нагрузка приходится именно на вторую и третью косточки плюсны;
- возможен период активного, особо бурного роста стопы за незначительный промежуток времени в возрасте между 12 и 19 годами.
К сведению. Поскольку формирование сводов стопы заканчивается к 5-6 году жизни, прыжки или падения с высоты на ноги, особенно выпрямленные, становятся причиной перелома костей стопы. Травма пяточной или таранной костей, а также перелом плюсневой кости у ребенка двух лет может быть следствием распространённой забавы. Малыша подбросили вверх, а словить его не получилось.
Причины возникновения и типичные виды переломов
В классификации, опирающейся на анатомические принципы, перелом второй плюсневой кости 90% попадает в класс Б – переломы диафиза (костного тела), и только 10 % в класс А – изломы шейки.
В зависимости от механизма получения повреждения, переломы второй кости плюсны подразделяются на 2 типа.
| Название | Причины |
| |
| Этот тип повреждения ещё называют «маршевыми» или стресс-переломами. У детей они могут возникнуть только при наличии патологических изменений в костной ткани. Усталостные переломы у взрослых – это результат ремоделирования костной ткани из-за трещин и микропереломов, возникающих под воздействием хронических перегрузок. В группу риска попадают спортсмены и солдаты почётного караула. |
Интересный факт. Маршевые переломы у профессиональных спортсменов, которые тренируются и состязаются на стадионе, практически не встречаются.
Они – удел марафонцев, бегущих или идущих спортивной ходьбой «по прямой».
Этот феномен объясняется тем, что при непрямолинейных циклических нагрузках синергизм демпферных реакций продольного и поперечного сводов стоп распределяет напряжение равномерно на все их отделы.
Симптомы и признаки
Отличительная особенность – отсутствие сильной отёчности, наличие только небольшой припухлости
Симптоматическая картина у разных типов повреждений II кости:
- При сломах шейки – на тыльной поверхности среднего отдела поперечного свода:
- острая, но не слишком сильная, боль во время ходьбы, которая в покое переходит в ноющую и постепенно стихает, но при пальпации болезненность возникает вновь;
- отёчность, в виде припухлости;
- небольшого размера покраснение и гематома образуются строго над местом травмы.
- При диафизарных травматических изломах:
- болевой синдром есть, он также незначителен, но сильно усиливается если на кость надавить по оси;
- припухлость почти не видна;
- покраснение или синяк образуются только в случае значительного смещения обломков;
- проявления часто путают с растяжением связок.
- При усталостных переломах:
- свежей травме присущ зудяще-ноющий болевой синдром не имеет чёткой локализации и вынуждает пациента больше двигаться, тогда он постепенно угасает, но в покое возвращается вновь;
- у застарелого повреждения болевые ощущения становятся хроническими;
- гематома отсутствует, в основном возникает небольшая припухлость и едва различимое покраснение кожи.
Лечение
Лечение перелома II плюсневой кости проходит в три этапа:
- обездвиживание – 3 недели у детей и 4-8 недель у взрослых;
- постиммобилизационный период – 2-2,5 месяца;
- реабилитация – 1,5-2 месяца.
Полная реабилитация стопы у детей происходит гораздо быстрее. При надлежащем лечении ребёнок будет здоров через 2 месяца.
Иммобилизация
Возможные варианты фиксации переломов II плюсневой кости
Выбор способа обездвиживания зависит от вида перелома, его локализации и степени смещения костных обломков:
- в первые сутки – лежать, пострадавшую ногу уложить в приподнятое положение, прикладывать сухой холод;
- далее 4-6 недель носить короткий ортезный сапожок;
- приступать на сломанную ногу можно через 1,5 недели.
- При сломе шейки со смещением выполняется ручная манипуляция по репозиции. Ортез носится 5-6 недель. Приступать на ногу можно через 2 -2,5 недели.
- Диафизарный перелом без смещения и стресс-переломы можно лечить без фиксирующего сапожка. Достаточно будет применения плюсневой подкладки Томаса и плотного бинтования стопы в дневное время суток. Передвигаться надо будет на костылях. Когда можно будет начинать и с какой силой наступать на повреждённую ногу решит врач. Приниматься такое решение будет на основании контрольного рентгенографического обследования.
- Изломы диафиза со смещением:
- ручное сопоставление костных обломков и ношение ортеза в течение 4 недель;
- если ортопед не может вправить кость вручную применяется 4-х недельная репозиция противовытяжением с помощью грузов и наложением «короткой» гипсовой повязки от основания пальцев до задней части стопы, а затем ношение короткого отрезного сапожка еще в течение 3-4 недель.
При многооскольчатых видах повреждения или при сильном смещении обломков возможно потребуется оперативное вмешательство – остеосинтез.
На заметку. Профессиональным спортсменам, для того чтобы излом сросся быстрее, травматологи рекомендуют делать операцию с применением компрессирующего интрамедуллярного винта, а если есть необходимость, то сделать пересадку костной ткани.
Лечебная физкультура во время обездвиживания
Упражнение доступное при ношении ортеза во время слома второй плюсневой кости
При иммобилизации перелома ЛФК выполняется с учётом двигательного режима:
- в период противовытяжения, при вынужденном общем обездвиживании, для профилактики застойной пневмонии и запоров, необходимо выполнять 5-7 раз в день комплекс дыхательной гимнастики, делать упражнения для здоровой ноги, а также общеразвивающие упражнения для рук и шеи;
- при ношении ортеза следует почаще выполнять упражнения в положении лёжа (без опоры на сломанную стопу), которые задействуют коленный и тазобедренный сустав, и упражнения для плечевого пояса, расслабляющие, забитые от хождения на костылях, мышцы;
- после остеосинтеза второй плюсневой кости никаких двигательных ограничений нет, единственное о чём надо позаботиться, так это о постепенном, но быстром повышении нагрузок.
Постиммобилизационный период
При травмах стопы важно восстановить и укрепить её своды
После того как снимут ортез или гипс больному показаны:
- курс сеансов лечебного массажа у специалиста, с обучением приёмов самомассажа, который надо будет регулярно делать в дальнейшем;
- ежедневные занятия лечебной физкультурой по методикам исправления плоскостопия и после травм голеностопного сустава;
- дозированная ходьба по прямой и наклонным поверхностям, ходьба по лестнице;
- дозированное плавание, где уделять внимание движению стоп – плавать с докой в руках, чередуя движения стопами в стилях Брасс и Кроль;
- если есть возможность, хорошо работать на велотренажёре;
- из физиотерапевтических процедур хорошо зарекомендовали себя уф-облучение и электрофорез с кальцием.
Внимание! Инструкция ЛФК для этого периода включает запреты на бег, прыжки, выполнение подскоков и сосков, а также на продолжительные нагрузки на мышцы стопы.
Реабилитационный период
Одно из прыжковых упражнений, помогающих восстановить стопу после травмы
Во время реабилитации основной упор делается на выполнение постепенно усложняющегося и увеличивающегося по времени комплекса упражнений, которые направлены на укрепление мышц стопы.
Дозированная ходьба чередуется с бегом трусцой. Показаны короткие пробежки в быстром темпе. Занятия в бассейне лучше продолжать. Хорошие результаты дают посещение занятий по классическим танцам.
И в заключение хотим предупредить, что цена за недолеченный любой перелом стопы – это, как минимум, развитие плоскостопия.
Оно, через мышцы голени и бедра, может вызвать изменения в позвоночном столбе, при ущемлении нервных корешков у которого, начинают страдать внутренние органы.
Поэтому важно выполнять все рекомендации по реабилитации, которые даст лечащий врач.
Источник: https://Travm.info/patologii/perelomy/perelom-vtoroj-plyusnevoj-kosti-963





