Лечение и профилактика мокнущего дерматита
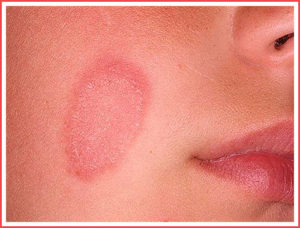
Человеческая кожа выполняет защитные функции, но если происходит понижение иммунитета или имеет место длительное воздействие каких-либо агрессивных веществ, то защитная деятельность кожного покрова существенно нарушается, и развиваются разного рода дерматиты.
Причины
Мокнущий дерматит — довольно дискомфортная и неприятная разновидность поражения кожи.
Его основное отличие — выделение жидкости, сукровицы и даже гнойной массы из трещин, образовавшихся на пораженных участках.
Строго говоря разновидностей дерматита много и большинство из них могут спровоцировать трещины и язвы с выделением жидкости. В основе болезни лежит обычно несколько факторов:
- Всевозможные пищеварительные расстройства, болезни, нарушения деятельности ЖКТ. Все эти факторы провоцируют недостаточное расщепление пищи на энергетические составляющие, пища не усваивается и происходит реакция в виде кожных поражений;
- Функциональные нарушения в печени или в почках;
- Аллергическая реакция пищевого характера;
- Хронические стрессовые состояния, нервное перенапряжение, депрессия;
- Контактирование в силу профессии с различными веществами, имеющими высокий уровень аллергенности (растения, химические вещества, косметические средства, животные). Иначе говоря, люди, работающие с аллергенами, особенно рискуют заработать аллергический д-т или простой контактный д-т и соответственно мокнущий дерматит, как одно из проявлений;
- Наследственная предрасположенность к заболеванию, особенно в случае атопической формы;
- Наличие бактериальной микрофлоры, провоцирующей образование пузырьков на пораженных участках. Актуально для грудничков с их пеленочным дерматитом;
- Лекарственная аллергия или реакция на прием некоторых препаратов.
Дерматологи подразделяют мокнущий дерматит на несколько этиологических разновидностей: бактериальную, бытовую, профессиональную или грибковую форму.
Симптоматическая картина мокнущего дерматита во многом обуславливается возрастом пациента:
- У малышей до 3-летнего возраста заболевание проявляется возникновением мокнущих язв и трещин, которые позднее образуют корочки на поверхности поражений. Для малышей этого возраста характерными местами поражения чаще всего являются локтевые и коленные сгибы, лицо, в редких случаях поражения образуются на туловище.
- У пациентов 3-12 лет мокнущий дерматит характеризуется сыпью на тыльной стороне ладошек, шее и в местах сгибов конечностей. При этом кожные поражения характеризуются сильными покраснениями и отечностью, затем на них образуются трещины и папулы, приводящие к уплотнению кожного слоя. Такая сыпь долго мокнет и трудно поддается лечению, а после нее остаются характерные темные пятна.
- Для детей 12-18 лет характерны те же признаки, что и для предыдущей возрастной группы. Но в этом возрасте симптоматика заболевания способно самостоятельно исчезнуть или внезапно обостриться. В последнем случае (при обострении) участки поражений значительно расширяются.
- У взрослого пациента мокнущий дерматит локализуется преимущественно в кожных складках, в области шеи и лица, на лодыжках, запястной области и кистях, характеризуется эритемой и везикулярной сыпью, которая при вскрытии преобразуется в эрозии и язвы мокнущего характера.
Фото мокнущего дерматита:
Мокнущий дерматит иногда путают с экземой, но они имеют существенные различия: дерматит образуется в глубоких кожных слоях, поэтому отличается более существенным отеком, а экзема – это поверхностные повреждения. В целом мокнущий дерматит диагностируется при наличии такой клинической картины:
- Возникновение микротрещин и глубоких кожных трещин с гнойным отделяемым и сукровицей;
- Появление сыпи на поверхности кожи, характеризующейся наличием папул и везикул;
- Прыщи гнойного характера;
- Отечность пораженных участков.
Для подтверждения диагноза, в случае необходимости, берется кожная проба и анализ крови, после результатов которых врач и назначает необходимое лечение.
Лечение
Основным терапевтическим принципом при дерматитах является ликвидация раздражающего фактора, чтобы остановить дальнейшее распространение поражений.
В целом направление терапии мокнущего дерматита носит комплексный характер и сочетает:
- гигиену пораженных участков;
- противовоспалительное лечение;
- противоаллергическое лечение.
Чтобы купировать аллергическую симптоматику, назначаются антигистаминные средства вроде Телфаста, Кларитина или Тавегила. Примечателен факт, что новейшие препараты этой группы абсолютно не вызывают расстройств внимания и сонливости, поэтому во время лечения пациент может спокойно вести обычный и привычный образ жизни.
Часто терапия предусматривает и применение местных препаратов вроде гормональных мазей (Акридерм, Дипросалик, Синафлан, Адвантан, Элоком и др.). У детей такие средства лучше не использовать, а отдать предпочтение мазям на основе цинка – они обладают эффективным антибактериальным, противогрибковым, противовоспалительным воздействием.
Также рекомендуется обрабатывать участки, пораженные мокнущим дерматитом, настоями из дубовой коры или аптечной ромашки. Подобные процедуры способствуют подсушиванию кожи. Подобный эффект дают и фурацилиновые примочки.
Нельзя применять для обработки пораженных мест раствор йода, он годится только для смазывания краев ран с целью предотвращения дальнейшего распространения инфекционного процесса.
Важно! Если течение патологии сопровождается образованием везикул, то эти пузыри необходимо вскрывать согласно антисептическим и асептическим требованиям.
Эти манипуляции должен проводить только специалист в стерильных условиях процедурного кабинета.
При неврологической природе мокнущего дерматита показано назначение седативных растительных средств вроде Валерианы, Пустырника, Глицина, Настойки пиона, Ново-Пассита, Персена и пр.
Если же этиология болезни связана с патологиями органов ЖКТ, то терапия направляется на лечение основополагающего заболевания. Подобное лечение часто сопровождается соблюдением диетического режима, предполагающего исключение продуктов-аллергенов (цитрусы, шоколад, яйца, мед и пр.).
Если причиной болезни является дисбактериоз, то рекомендуется прием пребиотических препаратов вроде Пробифора или Линекса, а также нужно включить в ежедневное меню кисломолочную продукцию.
После восстановления кишечной микрофлоры все проявления мокнущего дерматита постепенно отступают. Комплексная терапия по усмотрению врача может дополняться процедурами физиотерапевтического характера воде грязевой терапии, электрофореза, магнитотерапии, лазерного лечения и др.
Профилактика
Чтобы избежать развития мокнущего дерматита или исключить его повторный рецидив, необходимо выполнять несколько простейших условий:
- Соблюдать правила личной гигиены;
- Исключить нервные расстройства, депрессии и стрессы, избегать ситуаций, связанных с подобными состояниями;
- Питаться рационально;
- Аллергенозависимым людям необходимо исключить все возможные контакты с аллергическими факторами;
- Своевременно проходить лечение патологий внутренних органов, при появлении первой симптоматики дерматита необходимо без промедления обратиться к специалисту.
При острых формах четкое соблюдение всех врачебных рекомендаций обеспечивает быстрое устранение симптоматических проявлений и полное излечение заболевания. Если же мокнущий дерматит перешел в хронические формы, то при его ремиссии крайне важно провести укрепляющую иммунитет терапию.
Чтобы увидеть новые комментарии, нажмите Ctrl+F5
Источник: http://xn----btbfgpcpblyt3f.xn--p1ai/lechenie-i-profilaktika-moknushhego-dermatita/
Красные пятна на лице: причины и методы устранения
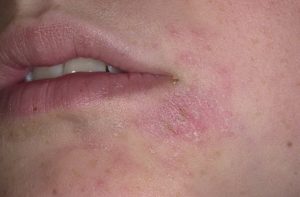
Красные пятна на лице – очень неэстетичное явление, которое может существенно испортить человеку жизнь. Когда они появляются, то многие девушки и женщины стараются их замаскировать. Однако прежде всего необходимо выявить причину их появления.
Красные пятна на лице сигнализируют о серьезных патологиях в организме
Ведь они могут сигнализировать о серьезных патологиях в организме, которые нуждаются в немедленном лечении. И в первую очередь лечить надо основное заболевание, а уж потом устранять красные пятна на лице.
Причина появления
Красные пятна на лице могут носить одиночный характер или же распространятся на все лицо. Они могут периодически появляться на всем кожном покрове или локализоваться на определенных участках, а также иметь разное происхождение и характер.
Пятна на лице красного цвета могут появляться в результате следующих причин:
- Наследственность и особенности строения кожного покрова. Очень часто они появляются на сухой, обезвоженной и раздраженной коже.
- При приливах крови к лицу. В данном случае они появляются в результате активной физической нагрузки, стресса или сильного напряжения, при высоком артериальном давлении, когда происходит резкая смена температуры воздуха, после приема некоторых лекарств, в результате менопаузы.
- После перегрева. Обычно кожный покров краснеет при долгом времяпрепровождения на солнце, посещении солярии и тепловом ударе.
- При воздействии холода на кожный покров, а также при общем переохлаждении организма.
- В результате аллергии. Аллергические реакции могут появиться при употреблении определенных продуктов питания, также при использовании косметических средств, весной, когда все цветет и распространяется пыльца растений, в случае чувствительности к шерсти животных, при лечении некоторыми медикаментами. В результате аллергической реакции, помимо покраснения и шелушение кожи, может наблюдаться зуд, отеки, чихание и слезотечение.
- Если на лице появились красные пятна, то можно заподозрить кожное заболевание. Так, краснота и шелушение может сигнализировать о развитии вирусного лишая, демодекоза, псориаза, розацеа, экземы.
- Сильная сухость и обезвоживание. Иногда кожа может краснеть, шелушиться и раздражаться из-за сильной сухости и дегидратации.
- Появление герпеса. Сухость и покраснение некоторых участков эпидермиса может говорить о начинающимся герпесе.
- Чрезмерная активность сальных желез. Гиперактивность сальных желез провоцирует повышенный синтез себума (кожного сала), в результате чего развивается угревая сыпь, красные пятна на лице и акне.
- Дефицит некоторых витаминов и скудный рацион питания. Авитаминоз и дефицит полезных веществ ведут к плохому состоянию кожного покрова, в том числе и к его покраснению.
- Если на лице появились красные пятна, то это может свидетельствовать о некоторых патологиях внутренних органов. Чаще всего это сбои в работе гормональной системы, заболевания сердечно- сосудистой системы, патологии печени и желчного пузыря, заболевания почек и пищеварительной системы, венозная недостаточность, гипертония.
- Иногда участки покраснения могут служить индикаторов в диагностике недугов. Так, например:
- пятна, расположенные под глазами и в верхней части щек, говорят о наличии у человека гипертонии;
- красные пятна на лице и отечность свидетельствуют о заболеваниях почечной системы;
- их появление вокруг рта говорит о заболеваниях печени и желчного пузыря;
- если пятно появилось на кончике носа, то нужна консультация кардиолога, в этом случае, возможно, существуют заболевания сердца;
- если они выступили на всем лице, то – возможно, речь идет о розацеа, поскольку это хроническое явление, которое постоянно присутствует на лице.
Симптомы, которые сопровождают покраснение
Если лицо покрылось красными пятнами, то стоит к ним присмотреться повнимательней. Дополнительные ощущения помогут понять характер и причину высыпаний.
Так, по ощущениям можно сказать, что если пятна:
- болят, то возможно речь идет о вирусном лишае;
- если они горячие, то – повышение артериального давления;
- при чихании, зуде и отечность –аллергия;
- если шелушатся, то это результат воздействия мороза или ультрафиолета;
- чешутся и шелушатся- кожное заболевание.
По внешнему виду:
- выступают над кожей и воспалены – созревание прыща;
- мелкие и частые – раздражение или аллергия;
- мокнущие – кожное заболевание (экзема);
- крупные, сухие и шелушащиеся – воздействие ультрафиолета или холода;
- красно – белые – результат переохлаждения или обморожения;
- синюшного цвета –заболевания внутренних органов;
- шершавые и сухие – дегидратация (обезвоживание);
- крупные и отечные – болезни почек или аллергия.
По месту расположения:
- на носу – заболевания сердца;
- на щеках – купероз и розацеа;
- на подбородке – сбои в работе гормональной системы;
- под глазами –артериальное давление;
- вокруг рта или около него – желчный пузырь или печень.
Самые опасные красные высыпания – мокнущие. Очень быстро они превращаются в экзему и начинают гноиться, если не оказано своевременное лечение. Лучше всего обратиться к дерматологу, чтобы не гадать о происхождении пятен. Он назначит соответствующие тесты и поставит правильный анализ.
Экзема или розацеа на лице
Розацеа – это так называемые розовые угри, которые чаще все локализуются на щеках, шее и спине.
При данном недуге кожа сначала краснеет, напоминая единый конгломерат, а затем на нем выделяются прыщи и угри.
Симптомы описанные выше нуждаются в срочной коррекции, ведь если упустить время, недуг перейдет в хроническую форму. Особенно опасно заниматься самолечением и применять различные кремы и мази без ведома врача.
Очень часть покраснения на лице связаны с неправильным образом жизни и вредными привычками. Так:
- курение и частый прием спиртных напитков способствуют расширению сосудов, что приводит к появлению звездочек и сосудов на всем лице, со временем красные пятна станут постоянными спутниками любителей никотина и алкоголя;
- стрессы также способны вызвать покраснения на лице, поскольку организм по-разному реагирует на психо –эмоциональное состояние, то они могут появиться в момент острых стрессов.
Причиной данного явления могут стать инфекционные заболевания. Например, высыпания красного цвета могут сопровождать:
- ветряную оспу;
- стрептодермию;
- краснуху;
- скарлатину;
- корь.
Пятна появляются даже во время вирусной и бактериальной инфекции. В этом случае они молниеносно распространяются на все лицо и даже на тело.
А также результатом грибкового поражения:
- кандидоза;
- демодекоза (поражение эпидермиса специфическим видом клеща);
- розового лишая;
- стригущего лишая.
Терапевтические мероприятия
Способ лечения зависит от конкретного недуга, который вызвал появление покраснений.
- Если это кожные заболевания (псориаз или экзема), то необходим целый комплекс лечения: таблетки внутрь и наружные мази.
- Если причиной покраснения является аллергия, то необходимы антигистаминные препараты, а также диетотерапия.
- При стрессе, нестабильном психоэмоциональном состоянии, а также нервном напряжении, назначают транквилизаторы и курс психотерапии.
- Покраснение может быть вызвано себореей. В этом случае нужны препараты с кетоконазолом.
- Если покраснения на лице вызваны заболеваниями внутренних органов, то в первую очередь необходимо вылечить определенное заболевание.
Медикаментозное лечение
Прежде всего следует знать, что только врач должен назначать медикаменты в зависимости от поставленного диагноза. Данная статья носит ознакомительный характер и ни в коем случае не может выступать пособием по лечению.
Для лечения покраснений назначают как внутренние препарата, так и наружные. Приблизительная схема лечения выглядит следующим образом:
- Наружные мази и кремы. К ним можно отнести Метрогил, Розекс, Ованте.
- Витаминные и минеральные комплексы (в таблетках и инъекциях).
- При психоэмоциональных состояниях – транквилизаторы.
- При аллергии – антигистаминные средства.
- При жирной себореи лица – цинковая мазь и таблетки с кетоконазолом.
- При вирусном лишае – Клотримазол, Флуцинар, Ацикловир.
- При псориазе –Циклоспорин, салициловая мазь, Ацитретин.
- При демодекозе – Перметриновая мазь, Аверсект.
- При розацеа- Трихопол,Миноциклин, гель Скинорен.
- При дерматите – Солкосерил, цинковая мазь, Индометацин.
- При экземе – Лоринден, Тавегил, Флюцинар, Фурацилин.
Во время лечения, независимо от причин, врачи советуют избегать приема других лекарственных средств (не входящих в курс лечения) и приема алкоголя.
Использование медикаментов всегда дает 100% результат, поскольку они направлены на устранение причины, а не на устранение следствия. Во время лечения необходимо находиться под наблюдением врача и сообщать ему о том, как проходит лечение.
Дополнительным средством лечения могут выступать косметологические процедуры, которые благоприятно влияют на подкожную микроциркуляцию:
- парафинотерапия и глинотерапия;
- разные виды массажа;
- электрокоагуляция;
- пилинг фруктовыми кислотами;
- витаминные маски;
- фотоомоложение;
- криомассаж.
В результате правильного лечения пятна будут постепенно бледнеть и полностью исчезнут после устранения основной причины. Кроме того, все процедуры, проведенные в салоне, устраняют не только покраснения, но и улучшают состояние кожного покрова.
Убрать покраснения на лице можно с помощью некоторых простых действий:
- Отрегулировать пищевой рацион. Важно исключить из рациона продукты, которые способны вызывать аллергию (цитрусовые, некоторые виды орехов, маринады, шоколад).
- Включить в свой рацион больше фруктов и овощей, особенно произрастающих в том регионе, где человек вырос.
- Принимать витаминно – минеральные комплексы. В наше время питание далеко не всегда может быть сбалансированным, поскольку быстрый темп жизни не позволяет вдумчиво относиться к своему питанию, поэтому прием витаминных комплексов обязателен.
- Тщательно ухаживать за кожей. Ведь практически во всех офисах находятся кондиционеры, которые сильно пересушивают эпидермис.
- Также избегать сильного перегрева и повреждения кожного покрова во время пляжного отдыха. Ультрафиолетовое излучение способствует сухости и раздражению кожи. Это может привести к покраснению лица.
- Пользоваться только качественными косметическими средствами. Не пудрить часто лицо и не наносить густой слой тонального крема. Это забивает поры и способствует воспалению кожи, а никакое воспаление не обходится без покраснений.
- Регулярно наносить увлажняющие косметические средства, поскольку красные пятна часто являются результатом обезвоживания кожного покрова.
- Протирать лицо настоями из лекарственных трав, которые снимают воспаления и раздражения на лице. К таким растениям относится: ромашка, тысячелистник, чистотел, зверобой.
- Настои лекарственных трав можно добавлять в домашние маски, также их можно использовать в качестве компрессов.
- Не умываться горячей водой и не принимать горячих ванн. Горячая вода способствует раздражению, шелушению и сухости кожного покрова.
- С осторожностью использовать скрабы и пилинги в домашних условиях. Скрабы с крупными абразивными частицами способны травмировать кожу. В результате появляются микроскопические ранки и трещины, которые проявляются покраснением эпидермиса.
Несколько полезных советов
Если красные пятна часто выступают на лице и стали уже хроническими, значит следует полностью пересмотреть свой образ жизни:
- избавиться от вредных привычек: курения и алкогольной зависимости;
- избегать переохлаждения организма и резкой смены температуры;
- питаться правильно;
- избегать стрессов и нервного напряжения;
- избегать серьезных физических нагрузок, пытаться их распределять грамотно.
Иногда бывает очень трудно избавиться от вредных привычек, которые накапливались годами. Однако это необходимое решение, ведь если ничего не менять в своей жизни, то и устранить проблему нельзя.
Для этого нужно приложить немало усилий и проявить силу воли.
Если причина явления кроется в заболеваниях организма (внутренних органов, инфекционных, кожных) то необходимо посещение врача и соответствующее лечение.
Источник: https://IaKosmetolog.ru/zdorove/krasnye-pyatna-na-litse.html
Опасны ли мокнущие болячки и чем лечить мокнутие кожи
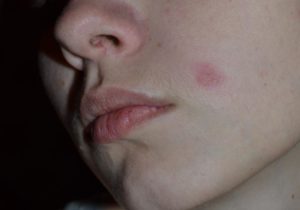
Мокнутие – мокнущая область на кожном покрове, которая формируется под влиянием аномальных процессов. Патология проявляется выделением серозной жидкости через маленькие эрозии верхнего слоя кожи – эпидермиса. Мокнущие болячки не являются самостоятельной болезнью, это признак нарушений внутри организма.
Локализация
Мокнущая рана на лице воспринимается пациентами негативно из-за неэстетичного внешнего вида. Обычно она локализуется на бровях, около губ, немного реже на щеках.
На одном месте воспаление может пройти, и тут же появиться где-нибудь рядом. Мокнутие становится причиной попадания в ранку инфекции.
Мокнущие болячки на лице обычно развиваются по причине недостаточно активной работы защитных сил эпидермиса.
А также на возникновение влияет генетика и проблемы с обменом веществ. Мокнущие болячки на голове называются себорейной экземой. Она формируется только в местах большого скопления сальных желез. Кожа под волосами мокнет при вытекании жидкости и серозных высыпаний. Это способствует проявлению грибка.
Что это может быть и каковы причины мокнутия
Главными факторам развития мокнущей болячки и патологического состояния кожи считается поражение бактериями. Но также к основным причинам образования мокнущих болячек у женщин и мужчин относятся:
- Интоксикация кожного покрова. Люди, профессиональная деятельность которых связана с химической промышленностью, ежедневно контактируют с химическими жидкостями и ядами, страдают от того, что защитный слой кожи со временем разрушается. Это химическое влияние и вызывает мокнущий дерматит, который при запущении преобразуется в трофические язвы разной глубины. К группе риска интоксикации кожи относятся люди, проживающие в зонах с плохой экологией.
- Патологии пищеварения. На этапе переработки продуктов питания в организме задействуются многие органы и системы. Если кишечник, печень, желчный пузырь не в состоянии нормально справляться со своими функциями, возникают проблемы с кожей. Образуются локальные раздражения с признаками мокнутия.
- Инфекционное заражение. Мокнутие часто проявляется под влиянием активной патогенной микрофлоры на кожу. Это могут быть стрептококки, попадающая в рану и начинающая быстрое размножение, которое травмирует эпителий. Так, красный и постоянно мокнущий участок постепенно становится язвой с хроническим процессом популяции бактерий.
- Осложненные аллергии. Пациенты, склонные к развитию гиперчувствительности, часто страдают от проблем с кожей. При постоянном или частом воспалении кожи под влиянием аллергенов некоторые участки меняют свою структуру, и образуется мокнутие.
- Грибки. Проникновение грибков в кожу – частая причина. Заражение легко происходит в общественных местах – посещение бани, сауны, бассейна. Отличительная характеристика развития грибка – это сильная краснота и неприятный дрожжевой запах. Мокнуть начинают те зоны, куда плохо поступает воздух – складки и места с недостаточной вентиляцией. Грибковые мокнутия называются дерматомикозом.
- Дисбаланс гормонов. Избыток или нехватка в организме некоторых гормонов, участвующих в процессах метаболизма в клетках кожи, провоцирует мокнущий дерматит с большим количеством очагов воспалений. Чаще всего такое нарушение развивается у людей с эндокринными заболеваниями.
- Прием препаратов. Некоторые лекарства производят побочные действия атрофии кожи в области их воздействия. Подобные нарушения часто провоцирует применение кортикостероидных мазей. Сначала образуется устойчивое мокнутие, а впоследствии слой эпителия настолько истончается, что появляются язвы.
Кожа у человека – это целостный внешний орган, отличающийся сложным строением. В связи с этим не исключаются и другие причины формирования мокнутий.
Воспаление
Мокнутием называется процесс отделения серозного содержимого через микроскопические травмы эпидермиса. Оно часто проявляется при воспалении с пузырьками, похоже на экзему, но отличается следующими признаками:
- отечность поврежденных зон;
- образование более красных пятнышек и пузырьков;
- пузырьки заполнены гноем;
- на месте воспалений формируются трещины разные по глубине.
Перечисленные различия хорошо видны даже невооруженным глазом, но для эффективного лечения требуется точное диагностирование проблемы. Проводит обследование дерматолог на основании первичного осмотра воспаленных участков и взятия кожных проб.
Везикулы
Первые признаки мокнутия – это формирование на кожном покрове небольших по размеру красных пузырьков – группой или по одному.
Везикула – это пузырчатое высыпание полушаровидной формы, размер от булавочной головки до средней горошины. Внутри скапливается серозная жидкость – прозрачная или чуть мутная, изредка с кровью.
Волдыри периодически лопаются, на их месте формируется эрозия, она подсыхает и покрывается корочкой.
Везикулы чаще всего локализуются на лице, руках и ногах, но могут быть и в других местах.
Их появление сопровождается зудом и жжением, внешне они выглядят, как косметический дефект. Лечение мокнущих ран предполагает установление причин.
Экзема, дерматиты, патологии у ребенка
Мокнущий дерматит является кожной патологией, развивающийся под влиянием негативных внешних факторов или проблем в работе органов. Чаще всего мокнутие проявляется, когда в дерму проникает стрептококковая инфекция.
Главное отличие мокнущего дерматита – кожа находится в состоянии не проходящего воспаления, она влажная, с течением времени на ней формируются язвочки с гноем.
У детей при попадании стрептококка и продуктов жизнедеятельности этой бактерии в толщу кожного покрова развивается стрептодермия.
При этом формируются мокнущие болячки на теле у ребенка, которые требуется лечить по назначению врача и не принимать самостоятельных мер.
Также мокнутие вызывает вызикулопустулез у детей и новорожденных. Причины и лечение патологии неразрывно связаны.
Болезнь представляет собой воспаление эккриновых потовых желез и возникает на фоне отсутствия терапии распространенной у грудничков потницы. Заболевание провоцируют стафилококки.
Следует отметить, что данная патология относится к тяжелым и часто коррекция состояния проводится в стационаре. Основными методами лечения везикулопустулеза являются:
- отказ от купания, чтобы инфекция не распространилась на здоровую кожу;
- незатронутые кожные покровы дополнительно обрабатываются раствором Фурацилина и другими антисептиками;
- высыпания прижигаются синькой или зеленкой и смазываются антибактериальными мазями;
- в случае распространения проводится антибактериальное лечение пенициллинами, иммуностимуляторами в течение 7 – 10 дней.
Плохо заживающие раны и их лечение
Плохо заживающие раны часто сопровождаются мокнутием по причине проникновения в них бактерий и проявления дополнительного инфекционного воспаления. Чтобы произошло быстрое заживлений мокнущих ран на коже, требуется точно установить их причины и постараться устранить воздействие.
В противном случае поможет только сильная мазь, но она только на некоторое время купирует симптомы, которые потом развиваются с новой силой. В любом случае лечебный процесс предполагает соблюдение особого питания, которое подбирается врачом в соответствии с возрастом и течением патологии.
Мокнутия и везикулы свидетельствуют об обострении, когда кожа может дополнительно легко инфецироваться стафилококками или стрептококками.
Большинство врачей утверждает, что при развитии мокнутия понадобится отказаться от жирных мазей, которые только ухудшают состояние травмированной области. Больше подойдут эмульсии, кремы, они не будут препятствовать испарению влаги.
При ярко выраженной экссудации нужны подсушивающие и вяжущие средства с цинком, примочки, влажно-высыхающие компрессы с лекарственными растворами, гормональные и нестероидные мази.
Медикаменты и аптечные средства
Снять и уменьшить интенсивность зуда помогут такие препараты, как:
- Супрастин;
- Димедрол;
- Диазолин.
Для поддержания работы иммунитета требуются:
Также врачи рекомендуют увеличить в рационе продукты с витамином В и пропить курс комплекса витаминов.
Хороший эффект дают ванночки и примочки с Нитратом серебра, Борной кислотой и Димексидом. Можно использовать кортикостероидные ранозаживляющие средства при мокнущих ранах в форме аэрозолей: Оксикорт или Полькортолон.
После того как прошли мокнутия сразу можно переходить к лечению болтушками на водно-спиртовой, масляной или водной основе. Хорошо действуют охлаждающие мази и крема с кортикостероидами. Чтобы предотвратить преобразование в хроническую форму показаны Нафталановая и Ихтиоловая мази.
Примочки
Примочки являются простым и действенным способом, как лечить мокнущие раны. Они должны быть холодными и влажно-высыхающими с лекарственными растворами. Механизм работы основывается на испарении жидкости, охлаждении и подсушивании. Когда кожа охлаждается, кровеносные сосуды сжимаются, тем самым уменьшая интенсивность воспаления и мокнутия.
Для примочек лучше использовать:
- Борную кислоту 2%;
- Жидкость Бурова – разводится 1 ч. ложка на 200 мл воды;
- Нитрат серебра 0,025%;
- Раствор Танина 4%;
- Раствор Димексида 25 – 90%;
- Резорцин 1%.
Часто рекомендуется заменить примочки со средствами на спирту препаратами на физиологическом растворе:
- Фурацилин;
- Перманганат калия 0,05%;
- Отвары с корой дуба, ромашкой, шалфеем, лавровым листом.
Предварительно средство для примочек помещается в холодильник. Потом в нем смачивают стерильную марлю, тщательно отжимают и прикладывают к поврежденному месту.
Примерно через 5 минут повязка начнет согреваться – тогда ее нужно заменить на новую. Делать процедуру требуется в течение часа по 2 раза в день.
Нельзя допускать согревания примочек, чтобы не произошло усиления воспаления и экссудации.
Народная медицина
Народная медицина при лечении мокнутия носит только вспомогательный характер и помогает облегчить жжение и зуд, не избавляя от самой проблемы.
Компрессы из огуречного рассола хорошо снимают воспаление и отеки. Теплые ванночки с отварами клевера, тысячелистника оказывают общеукрепляющее действие.
Мазать место мокнутия можно самостоятельно изготовленной известковой мазью: на 100 г погашенной извести такой же объем воды. Смесь доводится до закипания, отстаивается до полного охлаждения, процеживается и смешивается с растительным маслом в одинаковых количествах. При приеме ванны в воду можно добавлять эфирные масла чайного дерева, лаванды или герани.
Профилактические меры
Основная мера профилактики формирования мокнутий на коже – своевременное лечение хронических патологий, а также поддержание правильной работы иммунитета.
Если в анамнезе уже была экзема, то следует соблюдать следующие рекомендации:
- тщательная личная гигиена;
- отказ от алкоголя и курения;
- применение увлажняющих косметических средств;
- использование только гипоаллергенных средств бытовой химии;
- рациональное питание;
- выбор одежды из натуральных тканей.
Даже после полного выздоровления врач не дает гарантий от развития рецидива. Так, целесообразно следовать профилактическим мерам и стараться вести здоровый образ жизни.
Источник: http://dermet.ru/kg_al/der/moknutie.html
Мокнутие или мокнущие области на коже: симптомы, лечение, классификация
Сегодня мы поговорим о мокнутии как симптоме проблем из сферы дерматологии. Расскажем вам во всех подробностях, как устранить такой признак.
Что такое мокнутие
Мокнутие – это мокнущая область на коже, возникающая вследствие аномального процесса, который выражается в экссудации (выделении) серозной, кровянистой или гнойной жидкости (экссудата) через мелкие эрозии (повреждения) эпидермиса (верхнего слоя кожи). Мокнутие не является заболеванием, это признак патологического процесса, происходящего на отдельном участке кожи или симптом внутренних нарушений и дерматологических заболеваний.
Серозный экссудат выглядит как прозрачно-белесая жидкость, содержащая белки, лейкоциты (белые клетки крови), продукты распада веществ, токсины.
Ведущими факторами проявления мокнущих эрозий вследствие экссудации считают:
- повышение проницаемости сосудов (капилляров, венул – мелких вен) в результате воспаления или агрессии аллергенов;
- а также возрастание давления в сосудах пораженных тканей из-за гиперемии (переполнения кровью).
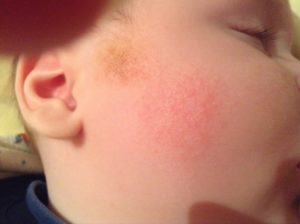
Мокнутие за ушами у ребенка
Как выявить его у себя
Выявить мокнутие у себя достаточно просто. В области поражения кожи на фоне воспаления, отека, покраснения видны множественные точечные повреждения (эрозии), покрытые влагой. Кожа выглядит мокрой, блестящей.
Это явление наблюдается при следующих состояниях:
О каких нарушениях может свидетельствовать симптом
В подавляющем большинстве случае мокнутие, как симптом, характерно для следующих заболеваний:
- атопический, мокнущий дерматит, все виды зудящих дерматитов;
- экссудативный псориаз;
- мокнущий лишай — экзема;
- пузырные дерматозы, включая пузырчатку, буллезный пемфигоид, эпидермолиз;
- контагиозное (мокнущее) импетиго;
- пролежни и опрелости;
- трофические язвы;
- омфалит серозный или гнойный («мокнущий пупок») у младенцев – патология с характерным экссудатом из пупочной ранки и медленным заживлением;
- мокнущий геморрой (III – IV стадия болезни);
- ожоги и обморожения;
- ветряная оспа;
- гнойные поражения кожи, включая: диффузную и язвенную стрептодермию (эктиму), интертригинозную стрептодермию (стрептококковую опрелость).
Как бороться с таким признаком
Поскольку мокнутие – это явление-симптом, полное избавление от него возможно по излечении причинного заболевания, при котором возникает этот признак. Так, при мокнущей экземе, терапия, направленная на устранение невротических расстройств, нейроэндокринных нарушений, повлияет и на внешние признаки болезни, включая мокнутие.
Местные препараты, которые используют наружно, способны значительно снизить выраженность этого неприятного проявления, уменьшить воспаленность тканей и интенсивность выделения экссудата, подсушить раневую область, унять зуд и жжение.
Важно! Применение любого препарата требует обязательного просмотра инструкции и согласования с врачом, поскольку выбор конкретного геля, эмульсии, раствора зависит от вида заболевания. Лекарство, рекомендованное при мокнутии, вызванном одной патологией, может быть запрещено при другой болезни.
Мокнутия или везикулы (пузырьки) с экссудатом обычно указывают на острую стадию болезни, когда кожа легко инфицируется, в первую очередь — стафилококками и стрептококковой флорой.
Многие специалисты настаивают, что на этапе выделения жидкости следует применять не противовоспалительные жирные мази, способные ухудшить состояние пораженных зон, а только кремы, эмульсии, не мешающие испарению влаги.
При выраженной экссудации на фоне различных кожных поражений применяют подсушивающие, вяжущие средства на основе цинка, кремы и эмульсии, примочки и влажно-высыхающие повязки с лечебными растворами, нестероидные и серьезные гормональные мази с антиэкссудативным действием.
Чем лечить и как обрабатывать мокнутия при атопическом дерматите, расскажет это видео:
Препараты при воспалительных процессах с экссудацией
В комбинированном лечении мокнущих областей, кроме примочек, используют наружные средства разной степени эффективности.
Наружные медикаменты, помогающие при мокнутии:
| Деситин крем |
Особенно рекомендованы для малолетних пациентов благодаря минимуму «побочек» |
| Циндол, болтушка | |
| Цинковая паста | |
| «Скорая помощь». Присыпка натуральная | Подсушивающее средство при разных повреждениях с мокнутием. Противовоспалительное, дезинфицирующее, заживляющее действие |
| Порошок Банеоцин |
|
| Порошок и присыпка Ксероформ |
Мало токсичен, не вызывает раздражения, минимальные побочные реакции |
| Фукорцин | Использовать с осторожностью во избежание пересушивания и ожога кожи. Возможно выраженное жжение. |
| Метилен синий | |
| Бриллиантовый зеленый («зеленка») | |
| Элидел (более сильный аналог — Протопик) | Атопический дерматит, мокнущая экзема (кроме микробной) |
| Элоком крем, лосьон; Момат крем |
С осторожностью у детей и при большой площади поражения |
| Гормональные средства | |
| Синафлан линимент (высокоактивный глюкокортикостероид) | «Мокрые» дерматиты, экзема, опрелости и пролежни с экссудатом, экссудативные формы эритемы, псориаза |
| Адвантан, эмульсия (высокоактивная) | Используют при острых и хронических дерматитах, экземе в сопровождении экссудации. Подавляет воспалительные реакции, связанные с усиленной экссудацией, приводя к уменьшению мокнутия, зуда, боли, раздражения |
| Афлодерм крем (умеренная активность) | В особо чувствительных зонах (лицо, грудь, половые органы). Разрешен детям с 6 месяцев, кормящим и беременным |
| Флуцинар гель (высокоактивный) | При «мокрой» экземе и дерматитах с мокнутием |
| Локоид Крело, эмульсия (слабоактивный), крем Локоид | Мокнущие области при различных кожных патологиях |
Активные негормональные средства при тяжелой эрозии
При мокнущих повреждениях на коже, следует учитывать, что лечение симптома проводится поэтапно с учетом стадий патологического процесса в этих зонах. Сначала — подсушить, затем — защитить.
Сильные нестероидные средства:
- Мазь Стелланин ПЭГ. Стелланин ПЭГ с противомикробным, регенерирующим и противовоспалительным действием в отличие от мази Стелланин применяется именно при мокнущих кожных патологиях с присоединением инфекции:
- трофические мокнущие язвы, пролежни;
- мокнущие области при ожогах;
- сильные расчесы после укуса насекомых.
- Гель Солкосерил. Именно лечебная форма Солкосерила в виде геля, не содержащего жиры, снижает и предупреждает экссудацию и мокнутие раневых зон, стимулирует образование волокон коллагена.
Если же экссудат перестает выделяться и идет процесс «подсушивания», можно начинать применять мази Солкосерил, Стелланин, Актовегин, создающих защитную пленку.
Физиотерапия
Сегодня в медицине для снятия выраженной экссудации используют физиопроцедуры с использованием:
- гелий-неонового лазерного облучения;
- ультрафиолетовых лучей;
- терапии СВЧ и УВЧ.
О том, как избавиться от мокнутия щек и других частей тела при дерматите, расскажет видео ниже:
Источник: http://gidmed.com/dermatologiya/simptomy-derm/moknutie.html





