Современные методы диагностики аллергий

Аллерголо́гия (от греч. ἄλλος — другой, иной, чужой, ἔργον — воздействие и Λόγος — знание, слово, наука) — раздел медицины, изучающий аллергические реакции и заболевания, причины их возникновения, механизмы развития и проявления, методы их диагностики, профилактики и лечения.
Прежде чем приступить к исследованию проблемы «Аллергология», сначала выясним, что включает в себя термин «Аллергия» и какие факторы приводят к возникновению этого столь неприятного недуга.
Что такое аллергия?
Аллергия — это необычная повышенная чувствительность к различным веществам, которые у большинства людей не вызывают болезненных реакций.
Как правило, врагами становятся домашняя пыль, пыльца растений, плесень, эпителий домашних животных, некоторые виды пищевых продуктов и т.д. Эти агенты становятся аллергенами и возникает аллергия.
Последние десятилетия XX века характеризуются значительным ростом частоты аллергических заболеваний. Распространенность аллергии напоминает эпидемию, за последние 20 лет она увеличилась в 3-4 раза и охватывает в разных странах мира от 10 до 30% населения, причем заболевание часто протекает в тяжелой, необычной форме. Это связано с усилением аллергенной нагрузки на человека.
Ухудшающаяся экологическая ситуация, нерациональное питание, излишняя лекарственная терапия, бесконтрольное использование антибиотиков, стрессовые нагрузки, малоподвижный образ жизни, изменения в климате… Все это повышает подверженность организма человека воздействию аллергенов — даже тех, которые существовали всегда.
И если XX век был веком сердечно-сосудистых заболеваний, то XXI по прогнозам Всемирной организации здравоохранения станет веком аллергии. Большинство исследователей прогнозируют дальнейший рост частоты аллергических болезней, в том числе и у детей, что диктует поиск новых путей решения проблемы, в частности применения современных аллергологических исследований.
Необычная реакция на обычное окружение
Аллергены — чужеродные вещества, которые, поступая в организм, становятся основной причиной аллергических реакций.
В первые годы жизни ребенка развитие заболевания провоцируют, прежде всего, пищевые аллергены (коровье молоко, яйцо, рыба, злаковые, овощи и фрукты оранжевой или красной окраски).
У детей старшего возраста и взрослых на первый план выступают другие аллергены:
- бытовые (домашняя пыль, клещи домашней пыли);
- пыльцевые (пыльца злаковых и сорных трав, деревьев);
- аллергены животных (эпителий, частицы кожного покрова, выделения животных);
- грибковые (плесневые и дрожжевые грибы);
- бактериальные (в частности, токсины, выделяемые микробом — золотистым стафилококком).
Бытовые аллергены
Домашняя пыль состоит из грибков, растительных волокон, частиц пищи, чешуек и экскрементов насекомых, частиц кожного покрова (эпидермиса) животных и человека. Кроме того, в ней поселяются микроклещи, обладающие мощными аллергенными свойствами (даже погибшие). Особенно много пыли с микроклещами скапливается в мягкой мебели, матрацах, подушках, одеялах и коврах.
Пыльцевые аллергены
Виновником аллергии может стать пыльца следующих растений:
- Деревьев и кустарников — береза, ольха, лещина или орешник, дуб, клен, тополь, ясень, вяз и другие.
- Злаковых (луговых) трав — тимофеевка, овсяница, мятлик, пырей, костер, рожь, гречиха, пшеница и другие;
- Сорных трав — лебеда, амброзия, одуванчик, конопля, крапива, полынь, лютик и другие.
В соответствии с разными периодами цветения растений наблюдаются три пика обострений аллергических заболеваний. Первый — весной (апрель-май) в период цветения деревьев, второй — летом (июнь-июль), вызванный пыльцой злаков, третий — осенью (август-октябрь), обусловленный пыльцой сорных трав.
Аллергены животных
Чаще всего аллергию вызывает эпидермис собак и кошек, а также используемые для набивки мебели, подушек и перин, шерсть и перо. Также может возникать реакция на слюну и мочу животных. Все чаще причиной развития аллергических заболеваний в последнее время становятся домашние насекомые (клещи, тараканы, клопы, моль, домашние муравьи).
Грибковые аллергены
Грибы — микроорганизмы обитают как внутри помещений и являются компонентом в домашней пыли, так и во внешней среде. В жилых помещениях грибков особенно много в старой мебельной обивке, комнатных увлажнителях воздуха, в ванных комнатах. Во внешней среде грибки распространены повсеместно. Их можно обнаружить в воздухе, почве, пресной и соленой воде.
Важно знать, что при аллергии на грибы — микроорганизмы, больной может не переносить некоторые продукты, в процессе приготовления которых используются методы ферментирования или брожения: кисломолочные продукты, изделия из дрожжевого теста, кислая капуста, копченые мясо или рыба, квас, пиво, газированные напитки и др.
Роль вирусов и бактерий
Некоторые вирусы и бактерии способствуют развитию аллергических заболеваний и осложняют их течение.
Механизм аллергической реакции
Механизмов развития аллергической реакции несколько, но самый распространенный из них — немедленного типа. Это аллергическая реакция, обусловленная иммуноглобулином Е.
Иммуноглобулины — это особые белки, присутствующие в крови и секрете, а механизм их действия в случае аллергии таков: в организме у человека, страдающего аллергией или предрасположенного к ней, накапливаются антитела, которые, соединяясь с антигеном извне (аллергологи называют его «аллерген»), вызывают настоящую иммунную реакцию «антиген-антитело». От момента воздействия до развития реакции проходит всего несколько секунд.
Аллергия имеет много лиц. Ее проявления весьма разнообразны. Это могут быть воспаления слизистой оболочки носа (ринит) и глаз (конъюнктивит); отек лица, шеи, локальные отеки (отек Квинке); бронхоспазм с исходом в развитие астмы; кожные высыпания и зуд (крапивница) или дерматит (нейродермит).
Аллергия бывает двух видов: сезонная и круглогодичная, что, в свою очередь, связано с характером аллергена.
Круглогодичную реакцию вызывают аллергены, постоянно присутствующие в нашей среде обитания: домашняя пыль, плесневые грибки, живущие в ванных комнатах, кухнях и коридорах старых домов, лекарства, бытовая химия…
Сезонная аллергия связана с временами года и с жизнью растений, и это помогает достаточно точно определить дату обострения.
Диагноз: аллергия
Очень важно диагностировать аллергию до наступления кризиса, поэтому при первых же подозрениях лучше прийти к аллергологу. Поводом для беспокойства должны послужить следующие симптомы:
- длительный насморк;
- зуд в носу и приступы чихания;
- зуд век, слезотечение;
- покраснение глаз;
- кожные высыпания и зуд;
- отеки;
- затрудненное дыхание.
Необходимо знать, что именно вызывает аллергию. Для этого сегодня существует широкий спектр методов.
Традиционным методом диагностики аллергии является метод постановки аллергологических проб. Кожные пробы ставят на внутренней поверхности предплечий.
Стерильным скарификатором делают царапину и наносят каплю диагностического аллергена. Через 20 минут можно оценить результаты.
Если на месте нанесения аллергена возникает припухлость или покраснение, то проба считается положительной. За время одного исследования возможна оценка 15-20 проб.
Противопоказания:
К абсолютным противопоказаниям к данному исследованию относятся: острый инфекционный процесс; аллергия или другое хроническое заболевание в стадии обострения; прием антигистаминных и гормональных препаратов. Также особенностью проб с пыльцевыми аллергенами является возможность их проведения только вне сезона цветения трав (октябрь-март).
К относительным противопоказаниям относится возраст ребенка. Обычно данное исследование проводится у детей после 3 лет, так как у маленьких детей высокая реактивность кожи и высока вероятность ложноположительных результатов.
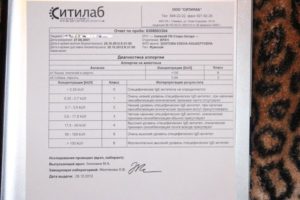
Повышение общего уровня IgE может свидетельствовать о наличии аллергических заболеваний, а также о других патологических состояниях. Данный метод исследования используется как скрининг-тест для подтверждения аллергического характера заболевания.
Для диагностики «виновного аллергена» определяются специфические IgE, вступающие в реакции с конкретными аллергенами.
О наличии аллергии судят по уровню IgE, которые вырабатываются в ответ на аллергены, а не по клинической реакции (проявлению симптомов аллергической реакции).
В случае если сыворотка крови пациента дает реакцию с каким-то аллергеном, значит в ней содержатся IgE-антитела, отвечающие за развитие аллергических реакций.
Подготовка к исследованию: за 3 дня до взятия крови необходимо исключить физические и эмоциональные нагрузки.
Противопоказания:
Данный тест не имеет абсолютных противопоказаний, т.е. его можно проводить даже в периоде обострения заболевания и детям до 3 лет.
Как показывает практика детям до 6 месяцев данное исследование не оправдано, т.к. в этом возрасте еще слабый иммунный ответ организма и уровень IgE низкий.
Нормальные значения IgE:
| 5 дней — 12 месяцев | 0 — 15 |
| 12 месяцев — 6 лет | 0 — 60 |
| 6 — 10 лет | 0 — 90 |
| 10 — 16 лет | 0 — 200 |
| дети старше 16 лет и взрослые | 0 — 100 |
Повышение уровня IgE может говорить о наличие аллергических заболеваний и некоторых других патологических состояниях.
В настоящее время наиболее широкое распространение получил метод иммуноблотинга.
Иммуноблоттинг (иммуноблот) — высокоспецифичный и высокочувствительный референтный метод выявления антител к отдельным антигенам (аллергенам), основанный на постановке иммуноферментного анализа на нитроцеллюлозных мембранах, на которые в виде отдельных полос нанесены специфические белки.
Если имеются антитела против определенных аллергенов — появляется темная линия в соответствующем локусе. Уникальность иммуноблота заключается в его высокой информативности и достоверности получаемых результатов.
Данный метод исследования не имеет противопоказаний.
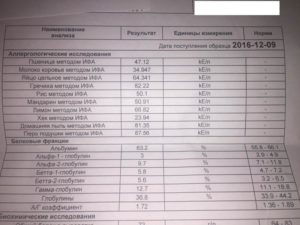
Чаще всего применяются 4 стандартные панели, каждая из которых содержит 20 аллергенов:
Панель № 1 (смешанная панель) — клещ домашней пыли I (Dermatophagoides pteronyssinus), клещ домашней пыли II (Dermatophagoides farinae), пыльца ольхи, пыльца берёзы, пыльца лещины (орешника), пыльца смеси трав, пыльца ржи, пыльца полыни, пыльца подорожника, эпителий кошки, собаки, лошади, грибок Alternaria alternata, белок яйца, молоко, арахис, лесной орех — фундук, морковь, пшеничная мука, соя.
Панель № 2 (ингаляционная панель) — клещ домашней пыли I (Dermatophagoides pteronyssinus), клещ домашней пыли II (Dermatophagoides farinae), пыльца ольхи, пыльца берёзы, пыльца лещины (орешника), пыльца дуба, пыльца смеси трав, пыльца ржи, пыльца полыни, пыльца подорожника, эпителий кошки, лошади, собаки, морской свинки, хомяка, кролика, грибок Penicillinum notatum, грибок Cladosporium herbarum, грибок Aspergillus fumigatus, грибок Alternaria alternata.
Панель № 3 (пищевая панель) — лесной орех, арахис, грецкий орех, миндаль, молоко, белок яйца, желток яйца, казеин (белок, составляющий основную массу творога), картофель, сельдерей, морковь, помидор, треска, краб, апельсин, яблоко, пшеничная мука, ржаная мука, кунжут, соя.
Панель № 4 (РАСШИРЕННАЯ) — клещ домашней пыли I (Dermatophagoides pteronyssinus), клещ домашней пыли II (Dermatophagoides farinae), пыльца берёзы, пыльца смеси трав, эпителий кошки, собаки, грибок Alternaria alternata, молоко, альфа-лактоальбумин, бета-лактоглобулин, казеин (белок, составляющий основную массу творога), белок яйца, желток яйца, говяжий сывороточный альбумин, соя, морковь, картофель, пшеничная мука, лесной орех — фундук, арахис.
Помните о том, что перед проведением обследования желательно проконсультироваться с врачом для выбора оптимальной панели. Исследование проводится натощак, забор крови осуществляется из вены.
Референтные значения, kU/L:
| < 0,35 | Класс 0 | Выявляемые специфические антитела отсутствуют |
| 0,3-50,7 | Класс 1 | Очень низкий титр антител, часто — без клинических симптомов аллергии |
| 0,35-0,7 | Класс 1 | Очень низкий титр антител, часто — без клинических симптомов аллергии |
| 0,7-3,5 | Класс 2 | Низкий титр антител, частые клинические симптомы, если результат близок к верхнему пределу диапазона |
| 3,5-17,5 | Класс 3 | Явно выраженный титр антител, клинические симптомы обычно присутствуют |
| 17,5-50 | Класс 4 | Высокий титр антител, почти всегда — с текущей аллергической реакцией |
| 50-100 | Класс 5 | Очень высокий титр антител |
| > 100 | Класс 6 | Экстремально высокий титр антител |
Интерпретация результатов: в норме специфические IgE содержатся в сыворотке в очень малых количествах, как правило, ниже 0,35 kU/L. У сенсибилизированных (чувствительных) пациентов отмечается повышение этого уровня до 0,35 kU/L.
Данный метод определяет количество IgE антител в диапазоне от 0,35 до 100 kU/L и результат выражается количественно.
Поскольку не существует прямой зависимости между значениями специфических IgE и тяжестью клинических симптомов, полученные результаты интерпретируются врачом только в контексте клинических данных больных.
Подробную информацию по ценам и срокам выполнения анализов Вы можете получить по телефонам 7766 (для звонков с мобильных) и +375 (17) 338-88-88
Адреса лабораторных центров «СИНЭВО»
Источник: https://www.synevo.by/ru/patients/articles/881-diagnosis-of-allergies/
Псевдоаллергия и ее отличия от истинной
Приставка «псевдо» происходит от греческого слова «ложный». Псевдоаллергия (парааллергия, ложная аллергия) диагностируется гораздо чаще, чем истинная.
Она составляет до 70 % всех негативных реакций на раздражители-аллергены. Происходят процессы, очень похожие на настоящую болезнь, но в реальности они ею не являются.
Чаще всего проблема появляется при употреблении некоторых продуктов или приеме лекарств.
Общие сведения о псевдоаллергии
За появление аллергических признаков отвечает соединение гистамин. Синтез гистамина начинается, когда наступает контакт организма с раздражителем-аллергеном. Иммунитет человека обеспечивается белками-иммуноглобулинами (антителами). Они связываются с молекулами, производящими антитела (антигенами).
Массовый выброс антител определяют как «ответ иммунитета». Когда в итоге связки идет синтез гистамина и возникает реакция, антигены начинают классифицироваться как аллергены. Но случается так, что антитела не образовывали связь с раздражителями, а выброс гистамина все равно случился.
Это и называют псевдоаллергией.
При парааллергии можно наблюдать те же внешние признаки, что при истинной, но аллергические воспалительные процессы не присутствуют. Псевдоаллергия часто развивается в результате хронических болезней кишечника, желудка, нарушенном метаболизме жирных кислот, заболеваниях печени, сбое функций поджелудочной железы, длительной лекарственной терапии, различных интоксикациях.
Исключая крайне редкие случаи сбоя гистаминового обмена, синтез гистамина в чрезмерном количестве провоцируют либераторы. Так называют вещества, пищевые продукты и т.д., которые усиливают (освобождают) выброс этого гормона.
Либераторы
Самые частые либераторы среди продуктов:
- мед;
- шоколад;
- красная рыба, красная икра, морепродукты;
- орехи;
- клубника;
- яйца;
- цитрусовые;
- красное мясо;
- мягкий сыр;
- красное вино;
- томаты;
- консервы;
- коровье молоко;
- пшеница;
- копчености.
Здесь самый главный фактор – количество. Например, у человека нет аллергии на клубнику. Если он полакомится стаканом ягод, никакой отрицательной реакции не будет. А вот если он, что называется, «дорвется» и съест сразу килограмм, может появиться сыпь, расстройство пищеварения и т.д.
Организм просто не успевает справиться с чрезмерным количеством продукта-либератора. В итоге идет выброс гистамина и проявляется ложная аллергия. Подобные явления могут быть также, если человек ест ту же клубнику пусть не чрезмерными количествами, но повышенными и несколько дней подряд.
В этом случае идет быстрое накапливание раздражителя.
Другие либераторы:
- антибиотики;
- анальгетики;
- ультрафиолетовые лучи;
- рентгенконтрастные соединения;
- слишком низкая или высокая температура;
- различные химикаты;
- нитраты, пестициды;
- консерванты, искусственные пищевые красители, вкусовые добавки, ароматизаторы.
Симптомы
Псевдоаллергические реакции очень схожи с истинными. Однако симптоматика ложной аллергии напрямую зависит от количества вещества-провокатора и локализуется обычно в одной из систем организма.
Могут наблюдаться:
- гиперемия (краснота) кожи и слизистых;
- волдыри, сыпь;
- зуд, шелушение кожи;
- заложенность носа, насморк;
- слезотечение, припухание век;
- отечность тканей (небольшая);
- сбои в функциях системы пищеварения (тошнота, диарея, рвота);
- головная боль.
Псевдоаллергия у детей наиболее часто проявляется сыпью на коже, диареей, дисбактериозом. Сыпь обычно проявляется сперва на лице, далее на теле. Часто начинается головная боль, дети становятся капризными, плохо спят.
Отличие симптомов псевдоаллергии от настоящей реакции:
- Нет слишком бурного начала заболевания.
- Симптоматика не столь тяжелая.
- Почти не наблюдается случаев асфиксии (удушья), резкого снижения давления.
- Нет сильно выраженной отечности.
- Чаще бывают нарушения работы ЖКТ.
- Чаще возникает головная боль.
Диагностика
Отличить ложную реакцию от истинной аллергии сможет только специалист, поскольку признаки почти идентичны. Необходимо обращение к врачу-аллергологу, терапевту, педиатру (если заболел ребенок). У взрослых и детей берется на анализ кровь. Проверяется уровень иммуноглобулина Е – самый главный показатель. При псевдоаллергии он будет в пределах нормы, а при истинной – завышен.
Могут также проводиться аллергопробы. В небольшие царапины вводят мизерное число предполагаемых аллергенов. При парааллергии все кожные пробы будут отрицательными, то есть ни на какой раздражитель не возникнет покраснение и припухлость.
Лечение
Как только поставлен правильный диагноз, врач должен определить, на что конкретно началась негативная реакция. Пациент (или его родители, когда речь идет о малыше) должен вспомнить, какую пищу съел на протяжении последних 2-3 дней, какие медикаменты принимал, возможно, слишком долго находился под Солнцем и т.д.
Диета
Нужно будет исключить из меню пищу, которая вызвала реакцию. Запрет на ее употребление длится минимум три месяца. Затем можно попробовать съесть маленькую порцию продукта и посмотреть, как будет реагировать организм.
Производится также оптимизация рациона. Ограничиваются явно вредные продукты (фастфуд, газировка, консервы, копчености и т.д.), а также продукция с повышенным аллергическим индексом, которая может выступать либератором. Нужно есть больше сырых овощей и фруктов, молочную продукцию, постную рыбу и мясо, зелень. Пищу желательно отваривать, готовить на пару, на гриле.
Одновременно проводится терапия, направленная на лечение хронических патологий ЖКТ, лечение дисбактериоза. Специалист может порекомендовать ферменты для лучшего переваривания пищи и средства, обеспечивающие защиту слизистых от раздражающих факторов.
Лекарственная терапия
Лечение псевдоаллергии практически не отличается от терапии, которую рекомендуют при истинной форме болезни. Нужно убрать последствия выброса гистамина (зуд, сыпь, гиперемию), вывести токсины и настроить организм на нормальный режим работы.
Врачом могут быть назначены:
- Антигистамины – Телфаст, Алерон, Ксизал, Зиртек, Эриус, Лоратадин, Цетрин и др. Маленьким детям обычно назначаются сиропы и капли. Грудничкам выписываются капли для перорального употребления – Фенистил, Зодак, Парлазин, Зиртек. Таблетки детям, учитывая препарат, назначаются либо с 6, либо с 12 лет.
- Средства при зуде и крапивнице – Совентол, Фенистил-гель, Белодерм, Псило-бальзам, Лоринден и др.
- Препараты сосудосуживающего действия, убирающие отеки слизистых – Нафтизин, Ирифрин, Визин, Назол, Метазон и др.
- Препараты, уменьшающие воспаление слизистых – Кромогексал, Аллергокром, Кронасол и др.
- Сорбенты, помогающие быстрее убрать токсины из организма – Лактофильтрум, Полисорб, Карбосорб, Энтеросгель, маленьким пациентам – Смекта.
Народные методы
Они должны сочетаться с традиционной терапией. Желательна консультация со специалистом, поскольку не исключен риск, что народные средства также могут вызвать аллергию.
Рецепты:
- 200 г крупных овсяных хлопьев залить 1 л кипятка, настаивать 8-10 часов. Процедить, пить понемножку весь день. Курс – 2-3 недели.
- 100 г глицерина или оливкового масла смешать с 1 ч.л. сухого порошка шалфея. Смазывать 1 раз в день участки кожи, которые зудят и шелушатся.
- От зуда и сыпи помогают ванны и компрессы с отваром череды, тысячелистника, ромашки, мяты.
- 1 ч.л. цветков ромашки запарить стаканом кипятка, процедить. Выпивать треть стакана трижды в день до еды.
- 2 ст.л. череды и 1 ст.л. шишек хмеля залить 1 л кипятка, настаивать 40 минут. Применять для примочек при зуде.
Профилактика
Нужно осторожно относиться к продуктам, которые способны вызвать выброс гистамина, и есть их в меру. Часто у взрослых не хватает силы воли отказать ребенку в нескольких лишних конфетах, а потом они вынуждены бороться с проявлениями аллергии.
Кроме того, надо внимательно читать этикетки продукции, поскольку существуют продукты, которые вроде бы не являются провокаторами, но содержат множество консервантов и добавок.
Овощную и фруктовую продукцию по возможности желательно брать органическую, выращенную без химии.
Парааллергии, в отличие от настоящей болезни, вполне возможно избежать. Здесь очень многое зависит от самого человека. Достаточно лишь соблюдать несложные правила и повнимательнее следить за своим здоровьем.
Источник: https://allergiya03.com/raznoe/psevdoallergiya.html
Диагностика аллергии у грудничков — анализ на аллергены

На сегодняшний день проявления аллергии в виде высыпаний на коже у малыша, поражений пищеварительного тракта или респираторных аллергозов возникают все раньше и раньше и это серьезный повод для беспокойства родителей.
Наиболее часто возникают поражения кожных покровов потница и аллергические диатезы, которые развиваются у грудничков.
В большинстве случаев аллергию вызывают пищевые и контактные аллергены (порошок, мыло, масло для кожи, синтетическая одежда).
Но еще до рождения ребенок сталкивается с множеством аллергенов и это связано:
- с постоянно осложняющейся экологией;
- с неблагоприятной наследственно обусловленной повышенной чувствительностью многих людей к сложным аллергенам, которые находятся в пище, воздухе и воде;
- с неправильным питанием беременной.
Будущая мама часто сталкивается с аллергенными факторами в повседневной жизни, но активная защита плаценты предохраняет плод от патологического воздействия аллергенов, а при нарушении ее защитных свойств возникает еще внутриутробная сенсибилизация малыша к различным факторам аллергии.
Также большое значение при развитии аллергических реакций различного типа имеет генетическая отягощенность организма крохи ко многим патогенным агентам.
Ребенок после рождения не имеет надежной защиты, поэтому кожные покровы и другие органы крохи попадают под патологическое воздействие окружающей среды:
- пищевых факторов (даже при естественном вскармливании, когда мама употребляет в пищу аллергенные продукты) – поэтому крайне важно знать, как нужно питаться кормящей маме;
- контактные аллергены (химические и физические аллергены) – с осторожностью нужно относиться ко всем моющим средствам, в том числе детским порошкам и кондиционерам, маслам для кожи;
- эпидермальные факторы (шерсть животных и птиц, корм для рыбок и попугаев) – это необходимо учитывать, если в семье есть дети или при намерении завести домашнее животное;
- лекарства (антибиотики, сиропы с красителями и ароматизаторами и другие препараты).
Самыми распространенными аллергическими заболеваниями у грудничков считаются:
- аллергические высыпания (аллергический диатез, себорейный, атопический дерматит);
- вазомоторный (аллергический) ринит;
- патология пищеварительной системы;
- респираторные реакции (бронхоспазм);
- аллергический конъюнктивит.
Как развивается аллергическая реакция у грудничков
При попадании аллергена в организм ребенка происходит синтез специфических иммуноглобулинов Е, которые и активируют цепь реакций с образованием медиаторов воспаления.
Все эти факторы (гистамин, серотонин и другие биоактивные вещества) приводят к развитию симптомов аллергии – кожной сыпи, диареи, ринита или конъюнктивита.
Клинические проявления аллергии
Повышенная чувствительность к аллергенам у грудничков может проявляться в виде:
- аллергических поражений кожных покровов;
- поражений пищеварительного тракта;
- респираторные аллергозы;
- сочетанные поражения органов различных систем.
К кожным аллергическим реакциям относятся:
- аллергические диатезы (шелушения кожи щек, лба, ягодичной области, интенсивный зуд и покраснение кожных покровов;
- гнейс, крапивница, местные отеки кожи;
- проявления потницы и/или упорные опрелости неизвестной этиологии (при комфортном микроклимате и хорошем уходе за кожными складками малыша).
Нарушения пищеварительного тракта:
- частые срыгивания;
- жидкий стул или запоры;
- метеоризм и упорные колики;
- рвота;
Респираторные проявления аллергической реакции:
- аллергический насморк;
- бронхоспазм (частый сухой кашель, затрудненное дыхание, частые респираторные инфекции с ларингитами, альвеолитами или обструктивными бронхитами).
Сочетание аллергических реакций с поражением нескольких систем у грудничков считается высокой предрасположенностью к возникновению опасных аллергических заболеваний:
- бронхиальной астмы;
- экземы;
- атопических дерматитов;
- развитие сложных воспалительно-аллергических патологий почек, сердца, сосудов, костно-мышечной системы.
Достаточно часто встречаются сочетание нескольких поражений:
- респираторной системы и кожных покровов (ринит или бронхоспазм);
- аллергические реакции кожи и поражения кишечника.
При появлении у грудничка одного из признаков или сочетания патологии нескольких систем предположительно аллергической природы необходима консультация специалиста: педиатра или детского аллерголога, а при пищевой аллергии — диетолога.
Диагностирование аллергии у грудничка
При выраженных проявлениях аллергической реакции, особенно при сочетанных патологиях нужна госпитализация в специализированное отделение для симптоматического лечения и определения аллергенов в условиях стационара.
К этим патологиям относятся:
- стойкий бронхоспазм с крапивницей;
- диспепсические расстройства с рвотой;
- кожной сыпью или выраженным конъюнктивитом;
- при опасных для жизни реакциях немедленного типа (развитие анафилактического шока или отека Квинке).
Многих родителей беспокоит вопрос о том, как определяется диагноз аллергии у детей раннего возраста:
- данных опроса родителей (подробный сбор анамнеза, жалоб, определение наличия наследственной отягощенности);
- определение связи клинических проявлений различных видов аллергической реакции, сенсибилизации организма и приемом в пищу определенных пищевых продуктов, наличия в семье животных, стирки порошком, ношения синтетической одежды и другими факторами);
- осмотр малыша.
Для подтверждения диагноза аллергической реакции проводят лабораторные анализы:
- клинический анализ крови: об аллергической реакции может свидетельствовать повышение эозинофилов;
- определение общего Ig Е (определяется высокий уровень);
- УЗИ органов пищеварительной системы с исключением неаллергического происхождения патологических симптомов.
Также косвенными доказательствами пищевой аллергии при естественном вскармливании могут служить следующие факты:
- постепенное исчезновение признаков аллергии при соблюдении гипоаллергенной диеты; устранение кожной аллергии при прекращении стирки порошками, кондиционерами;
- при замене одежды из синтетики на натуральную из хлопка или льна, особенно нательного и постельного белья;
- положительный эффект после начала приема детских форм лекарственных препаратов против аллергии (антигистаминных лекарственных средств в сочетании с природными сорбентами).
Анализ крови на аллергены у грудничка
Для уточнения аллергической природы высыпаний, патологии ЖКТ, ринита, конъюнктивита или сочетаний патологий, когда сложно определить причинный фактор – аллерген вызывающий развитие аллергической реакции – проводится анализ крови на аллергены.
Сейчас его делают почти в любой крупной детской клинике или в лаборатории при кабинете — аллерголога.
Все исследования необходимо проводить в период аллергологического спокойствия (лучше в зимний период), до начала приема антиаллергических лекарственных средств или после окончания курса лечения.
У детей раннего возраста берут кровь из вены с определением уровня специфических иммуноглобулинов (Ig Е) на определенные виды аллергенов.
Важным условием является отсутствие любых физиологических состояний (синдром прорезывания зубов, перегревания, дисфункции кишечника) или органических заболеваний, которые могут повлиять на достоверность результатов.
У детей старшего возраста ставят кожные пробы или анализ крови на аллергены.
Анализ кожной аллергопробы у грудничка
Детям раннего возраста эталонные кожные пробы на аллергены проводят крайне редко в связи со сложностью их оценки, что определяется анатомо-физиологическими особенностями строения кожи у грудничков и возможностью разлитой реакции.
Кожные пробы проводят у детей старше трехлетнего возраста кожные пробы.
Они проводятся следующим образом: на кожу в области предплечья наносят небольшие дозы определенных аллергенов и проверяется реакция на их введение (в течение полчаса). Кожную пробу на аллергены проводят только при отсутствии воспалительных процессов в организме.
Перед проведением кожных аллергопроб необходимо определить круг возможных аллергенов – существует несколько панелей.
Обычно назначается стандартный набор аллергенов:
- при кожных реакциях (на цитрусовые, шоколад, рыбу, яйца, коровье молоко, сою, глютен);
- при бронхоспазмах: набор пылевых, эпидермальных и пищевых аллергенов;
- при ринитах и конъюнктивитах: пыльцевые, пылевые, эпидермальные и пищевые аллергены.
Дополнительный набор возможных пищевых аллергенов можно выявить при ведении пищевого дневника в течение 7-10 дней – мама постоянно записывает все продукты, которые принимает в пищу малыш в течение дня, особенности их кулинарной обработки блюд и ежедневные реакции ребенка.
Когда делать анализ на аллергены у грудничка
Типичная аллергическая реакция у грудничков развивается в пятнадцати случаях из ста, и хорошо купируются отменой аллергенного продукта или при устранении патогенных факторов.
В большинстве случаев возможны ложные реакции:
- при неправильном введении прикорма или новых продуктов;
- при ферментопатии;
- при наличии дисбактериоза или паразитов в кишечнике.
Аллергологи рекомендуют проводить данные анализы только по строгим показаниям:
- для подтверждения пищевой аллергии, выявленной при пищевых ограничениях;
- при необходимости определения факта уменьшения аллергической реакции на фоне лечения;
- если у малыша развился анафилактический шок от укуса насекомого;
- для подтверждения выявленной аллергической реакции на введение вакцины.
Во всех остальных случаях необходимо использовать все возможные варианты определения аллергена.
Нужно помнить, что анализ на аллергены проводят только по назначению врача.
врач-педиатр Сазонова Ольга Ивановна
Источник: https://zen.yandex.ru/media/id/5d3aa980b96cfd00adb0bf09/5d73d79e23bf4800adab0f66
Псевдоаллергические реакции и истинная аллергия
Что такое псевдоаллергические реакции, чем они отличаются от истинной аллергии, почему возникает псевдоаллергия, как ее выявить и устранить ее проявления?
В наши дни аллергия стала настоящим бедствием человечества, вызывая тяжелые заболевания у миллионов людей независимо от возраста, пола, места проживания.
Аллергические реакции могут быть легкими и быстропреходящими (незначительный локальный зуд и покраснение кожи, насморк и чихание), в других случаях они вызывают довольно серьезные изменения в организме:в виде отека кожи и слизистых оболочек, приступа удушья, поражения желудочно-кишечного тракта и даже анафилактического шока, который нередко заканчивается смертью.
И всему виной повышенная чувсвительность организма к определенным чужеродным веществам, попадающим к нам через дыхательные пути, во время приема пищи, при введении лекарственных средств, укусах змей и насекомых и т.д.
Вот только в 70-80% случаев речь идет не об истинной аллергии, а о псевдоаллергических реакциях.
Аллергия или псевдоаллергия?
Истинная аллергия – это повышенная чувсвительность к определенным белковым компонентам, содержащимся в веществах, попадающих в организм.
При этом чужеродный агент становится антигеном, на который усиленно реагирует наша иммунная система, вырабатывая своего рода “противоядие” в виде специальных клеток и антител, распознающих и запоминающих неизвестное вещество (так называемый клеточный и гуморальный иммунитет). При повторном попадании этого аллергена иммунитет бурно реагирует на распознанного чужака, активируя выброс клетками различных биологически активных веществ (и прежде всего, гистамина). В результате и возникают эффекты, характерные для аллергических реакций – воспаление, отек, зуд, системные проявления (падение артериального давления, нарушение кровоснабжения органов и тканей и т.д.).
При псевдоаллергических реакциях патологический процесс протекает почти также, только отсутствует первая, иммунологическая стадия, то есть клетки иммунной системы (лимфоциты) не реагируют на чужеродное вещество и антитела не вырабатываются. При псевдоаллергии сразу развивается вторая, патохимическая стадия, характеризующаяся выбросом медиаторов воспаления (гистамина и др.).
Какие причинные факторы способствуют развитию псевдоаллергии?
Псевдоаллергические реакции развиваются чаще при поступлении в организм веществ, стимулирующих выброс гистамина клетками или продуктов с высоким содержанием гистамина, тирамина и других биологически активных компонентов, вызывающих запуск воспалительных изменений в органах и тканях, характерных для аллергии.
- Гистаминолибераторы – вещества, способствующие интенсивному высвобождению гистамина тучными клетками и базофилами: яйца, морепродукты, шоколад, клубника, орехи, консервированные продукты и др.
- Выброс гистамина клетками могут стимулировать некоторые физические факторы: ультрафиолетовое излучение, высокая и низкая температура, вибрационное воздействие, а также воздействие агрессивных химических веществ (кислот, щелочей, медикаментов для местного применения).
- Псевдоаллергические реакции могут возникать на фоне хронических заболеваний желудочно-кишечного тракта (гастрита, дуоденита, язвенной болезни желудка и 12-перстной кишки, энтероколита), при которых повреждается слизистая оболочка желудка и кишечника и вещества-гистаминолибераторы легко проникают к тучным клеткам, стимулируя выброс гистамина. При заболеваниях пищеварительного тракта также нарушен и процесс инактивации гистамина, что способствует более длительному течению псевдоаллергических реакций и связанных с ними воспалительных изменений в органах и тканях.
- Ложная аллергия часто возникает при приеме в пищу продуктов с высоким содержанием гистамина и тирамина: твердых сыров, красного вина и пива, мясных и рыбных полуфабрикатов (ветчины, сосисок, копченых колбас) и консерв, маринованных помидоров и огурцов, изделий из шоколада.
- Нередко возникновение псевдоаллергических реакций связано с употреблением различных пищевых добавок – красителей (тартазина и нитрита натрия), консервантов (бензойной кислоты, глутамата натрия, салицилатов), ароматизаторов и загустителей. Сходная реакция может отмечаться при попадании в пищу нитратов, пестицидов, тяжелых металлов, токсических веществ, выделяемых микроорганизмами и паразитами.
- Прием лекарственных препаратов – один из самых частых провоцирующих факторов развития псевдоаллергических реакций (примерно в 70-80% случаев появления симптомов, сходных с аллергией, речь идет о ложной, то есть псевдоаллергии).
Признаки псевдоаллергических реакций
Клинические проявления псевдоаллергических и аллергических реакций схожи и трудно отличимы друг от друга. И в том и другом случае встречаются местные (локальные) признаки воспалительного процесса:
- Поражение кожи и слизистых оболочек с появлением покраснения, мелких или крупных пузырей, местного отека (ангионевротический отек Квинке), жалобы на зуд различной степени выраженности, расчесы на коже
- Воспалительные изменения в верхних дыхательных путях – носоглотке, гортани, бронхах с появлением соответствующих жалоб (насморк, приступы чихания, затруднение носового дыхания, слезотечение, затруднение дыхания, осиплость голоса, приступы удушья)
- Поражение слизистой оболочки желудочно-кишечного тракта и жалобы на боли в животе, тошноту и рвоту, урчание в животе, жидкий стул и т.д.
- Нарушение функции сердечно-сосудистой системы с появлением слабости, утомляемости, головокружения, повторных обмороков в связи с низким артериальным давлением, аритмии, отеков на ногах и других признаков, свидетельствующих о нарушении кровоснабжения органов и тканей, развитии сердечно-сосудистой недостаточности. При развитии анафилактических и анафилактоидных реакций вышеперечисленные симптомы возникают остро – падает давление, возникает потеря сознания, нарушается дыхание, может быть остановка сердца.
Как отличить аллергию и псевдоаллергию
Для того, чтобы установить диагноз псевдоаллергии, нужно сначала провести все стандартные аллергологические исследования,чтобы исключить истинную аллергию.
- Уже при изучении анамнеза можно получить ценные данные. Так, при аллергии патолоческий процесс возникает каждый раз при воздействии данного аллергена. При псевдоаллергических реакцях такой зависимости нет, а симптомы болезни и их выраженность зависят от дозы принятого непереносимого вещества (пищевого продукта, лекарственного средства) или добавки, содержащейся в нем. Например, употребление болгарского перца, купленного в магазине, вызывает появление псевдоаллергической реакции с зудом, локальным отеком на лице, а прием того же сорта перца, выращенного на своем огороде, никакой нежелательной реакции не вызывает.
- Аллергические проявления возникают при повторном контакте с аллергеном, при псевдоаллергии реакция может возникать при первой же встрече с непереносимым веществом
- При истинной аллергии часто отмечаются другие признаки атопии (кроме аллергического ринита – еще и бронхиальная астма или крапивница), при псевдоаллергических реакциях таких признаков не отмечается.
- Проведение кожных проб и иммунологических исследований с определением специфических антител (иммуноглобулинов) к аллергенам дает положительный результат при аллергических реакциях и отрицательный – при псевдоаллергии
- При пищевых псевдоаллергических реакциях может выполняться тест с гистамином, который вводится в двенадцатиперстную кишку и изучается реакция на его введение.
Принципы лечения ложной аллергии
- Как и при истинной аллергии в случае псевдоаллергической реакции необходимо исключить попадание в организм проблемного вещества, вызвавшего развитие патологического процесса (пищевого продукта или добавки, лекарственного препарата).
- Важно соблюдать определенные диетические рекомендации: по возможности максимально ограничить поступление с пищей продуктов с высоким содержанием гистамина, а также гистаминолибераторов, включать а рацион овсяную кашу, рисовый отвар, слизистые овощные и крупяные супы, натуральную кисломолочную продукцию и другие хорошо переносимые в данном конкретном случае продукты.
- Используются стандартные антигистаминные средства, проводится симптоматическое лечение с учетом конкретных проявлений псевдоаллергических реакций (капли и спреи в нос, мази и кремы для местного применения на кожные покровы, ингаляторы, сосудистые препараты и т.д.)
- Иногда при пищевой псевдоаллергии проводится лечение малыми дозами гистамина с постепенным их повышением.
Лечение псевдоаллергических реакций должно проводиться врачом-аллергологом с участием дерматолога, ЛОР-врача и других специалистов в зависимости от локальных проявлений болезни. При правильном выполнении врачебных рекомендаций по режиму труда и отдыха, соблюдению диеты, приему медикаментозных средств в большинстве случаев удается добиться хороших результатов.
Источник: https://medblog.by/zabolevaniya/psevdoallergicheskie-reakcii-i-istinnaya-allergiya/





