Лечение обструктивного бронхита
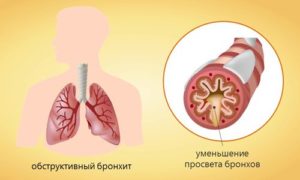
Стремительно наступающим заболеванием XXI века становится [обструктивный бронхит], лечение которого до сих пор является крайне сложным.
И дело даже не в том, что у современного человечества не хватает эффективных лекарств. Гораздо большую роль здесь играет человеческий фактор.
Мало кто обращается к специалистам при первых симптомах заболевания. Многие считают, что кашель – это нормальное состояние.
И обращаются к врачу только с появлением одышки и удушья. Это крайне осложняет лечение обструктивного бронхита (далее ОБ).
Возникают бронхоспазмы, сопровождающиеся одышкой и чувством удушья. Обструкция так сильно встраивается в структуру легких, что избавиться от нее становится крайне трудно.
И в последующем, при любых заболеваниях, она может возвращаться. [Обструктивный бронхит может быть двух видов: острый и хронический].
Острый ОБ возникает вследствие длительного раздражения легких, при инфекционных заболеваниях. Например, ОРВИ, ОРЗ или грипп.
Лечить его сложно, но добиться выздоровления, все-таки, возможно. Хронический обструктивный бронхит остается со своим владельцем на всю жизнь. В этом случае возможно лишь увеличить период ремиссии.
Симптомы заболевания
Для того, чтобы заподозрить у себя обструктивный бронхит, достаточно знать основной набор его симптомов. К ним относят:
Кашель
Этот симптом характерен для всех видов бронхита. Поэтому и ОБ не является исключением. Кашель влажный, с выделением мокроты. Самые обильные приступы случаются по утрам.
Однако и в другое время дня, кашель не дает покоя своему владельцу. Он характерен как для острой формы обструктивного бронхита, так и для хронической.
Одышка
Острый обструктивный бронхит, выдает ее довольно рано. Однако при хроническом обструктивном бронхите одышка может появиться через 7 – 10 лет после кашля.
Важно знать: Симптомы обструктивного бронхита — как определить болезнь?
Сначала одышка возникает после обильных физических нагрузок. По прошествии времени, начинает беспокоить больного даже в состоянии покоя.
Если не предпринять меры по ее устранению, то одышка может перерасти в приступы удушья. Также возможно наличие давящей боли в грудной клетке при кашле или ходьбе. Такой симптом известен, как плеврит.
Поднятие температуры
Острый обструктивный бронхит характеризует [повышение температуры] до 37,5 °C. Сильного повышения, при любом обструктивном бронхите не наблюдается.
Иммунитет снижен и организм слабо борется с заболеванием. Однако, при хронической форме обструктивного бронхита температура может не повышаться вовсе или достигать порога в 37,2 °C максимум.
Так как организм ослаблен настолько, что перестает классифицировать заболевание, как опасное воспаление.
Повышенная утомляемость организма
Человек постоянно чувствует слабость, даже при отсутствии физических нагрузок. Симптом появляется в первые дни заболевания.
Все симптомы видимы нашему глазу и без специального оборудования. Важно обращать внимание на состояние своего организма и у Вас есть шанс избежать тяжелого заболевания.
По каким причинам развивается болезнь
Причин, из-за которых развивается обструктивный бронхит большое множество. Например:
- недолеченые инфекционные заболевания;
- наследственная предрасположенность;
- повышенная чувствительность верхних дыхательных путей;
- опухоли;
- курение;
- неблагоприятная экологическая обстановка в районе проживания;
- склонность к аллергии;
- работа с вредными веществами;
- детский и старческий возраст.
Все это сказывается на здоровье легких и может привести к развитию бронхообструкции.
Осложнения при обструктивном бронхите
[Сухой плеврит] – серьезное осложнение, присущее обструктивному бронхиту. Его появление сопровождается колющей болью в грудной клетке, появляющейся при кашле, ходьбе или даже дыхании.Плеврит застигает больного в любом положении тела. Порой, чтобы облегчить боль, необходимо лечь на больной бок.
В таком положении подвижность грудной клетки ограничена и плеврит не приносит сильные болевые ощущения при дыхании. Дышит больной поверхностно.
Плеврит, поражая часть грудной клетки, ограничивает ее движение. Поэтому при дыхании пораженный участок может отставать.
[Сухой плеврит] сопровождается ярко выраженным шумом трения плевры, который можно выявить при прослушивании фонендоскопом. Температура тела больного заметно повышается. [Плеврит] — становиться причиной ночного потоотделения неясного характера, общей слабости и озноба.После того, как начали лечить сухой плеврит, он отступает после 2 – 3 недель.
Однако, его обнаружение становиться проблемой. Так как плеврит может быть не заметен на фоне основного заболевания.
Важно знать: Ингаляции небулайзером при обструктивном бронхите
В нашем случае, таким является обструктивный бронхит.
Терапевтические мероприятия
Положительный эффект от лечения обструктивного бронхита любого типа достигается не только при помощи врача, но и с активным участием самого пациента.
Первое, что необходимо предпринять – это удалить из своего окружения провоцирующий фактор. Отказаться от курения, если эта пагубная привычка у вас есть.
Никотин раздражает слизистую легких и скорого выздоровления, при любом лечении, добиться будет сложно. Также необходимо поддерживать принципы здорового образа жизни и питания.
Это поспобоствует продуктивности лечения. Если есть возможность, необходимо переехать за город или в район с менее усугубленной экологической обстановкой, хотя бы на период лечения.
Препараты, направленные на расширение бронхов
Так как основной патологией, при обструктивном бронхите является сужение бронхиального просвета, то эти препараты значительно улучшат состояние больного.
К ним относят Атровент. Он выпускается в форме аэрозоля. Применяется 3 – 4 раза в день по 2 – 3 ингаляции. Эффект длиться от четырех до восьми часов.
Сальбутамол. Применяют 3 — 4 раза в сутки, при условии, что симптомы являются ярко выраженными. В противном случае можно применять препарат только перед физическими нагрузками.
Теопэк. Назначается только для больных, пребывающих на стационарном лечении. Вводиться 1 – 2 раза в день. Но только при условии, что у пациента нет сердечной недостаточности.
Препарат очень сильно влияет на сердечно-сосудистую систему. Поэтому лечить с его помощью необходимо только в крайне тяжелых случаях и с осторожностью.
Препараты, способствующие разжижению и выведению мокроты
Амброксол и Лазолван – самые популярные средства в этой категории. Оказывают видимый муколотический эффект. Применяются перорально.
Антибиотики
Вопреки мнению большинства, терапия антибактериальными средствами при обструктивном бронхите не обязательна. Она назначается только в том случае, если существует бактериальное заражение.
Препараты назначают курсом в 7 – 14 дней, в зависимости от тяжести поражения и бактерий. В противном случае, терапия антибиотиками не требуется.
А если имеет место быть хронический обструктивный бронхит, лечение антибактериальными средствами не назначают ни в коем случае.
Важно знать: Заразен ли обструктивный бронхит для окружающих?
Препараты кортикостероидного типа
Назначают в случаях сильного удушья. Если у пациента наблюдается сильная дыхательная недостаточность, то допустимо применение таких препаратов.
Наиболее безопасным будет применение кортикостероидов в виде ингаляций. У них меньше негативных побочных эффектов.
ЛФК, массаж, дыхательная гимнастика
Все эти методы применяются для ускорения положительного эффекта от лечения. Не стоит пренебрегать методами физиотерапии. Они не только положительно сказываются на течении заболевания, но и улучшают общее самочувствие больного. Помогают вылечить заболевание в несколько раз быстрее.
Не исключается возможность лечить обструктивный бронхит гомеопатией. Однако, такая терапия должна проходить под строгим контролем специалиста.
Гомеопатическими препаратами, применяемыми при лечении обструктивного бронхита, могут быть Аконитум, Аммониум бронатум, Сульфур и другие.
Лечить обструктивный бронхит гомеопатией крайне сложно. Точную дозировку препарата сможет рассчитать только специалист. Поэтому не стоит прибегать к такому методу лечения самостоятельно и бесконтрольно.
Применение ингаляций
Введение лекарств с помощью ингаляций значительно увеличивает шансы на скорейшее выздоровления.
При помощи [небулайзера] лекарство имеет возможность попадать сразу к месту очага.
И, несмотря на то, что многие до сих пор игнорируют этот метод, он обладает целым рядом преимуществ.
- Лекарство подается в виде аэрозоля, а это значительно увеличивает его шансы попасть на нужный участок в бронхах.
- Препарат попадает сразу к месту очага заболевания, минуя прохождение кишечно-желудочного тракта. При этом не оказывает негативное влияние на органы пищеварения.
- Может применяться в концентрированном виде, так как не задевает другие органы человека. Поэтому, с помощью ингаляций, можно купировать приступы удушья. А также вылечить заболевание гораздо быстрее.
- Удобен и безопасен в использовании, поэтому его можно применять в детском и старческом возрасте.
Помимо специальных лекарственных препаратов, в качестве ингаляций можно использовать отвар трав или раствор минеральной воды и соли. Такие методы улучшают самочувствие больного и укрепляют организм.
Важно помнить, что положительный эффект от лечения обструктивного бронхита достигается путем взаимодействия врача и пациента. Ваш лечащий врач, лишь одно звено из цепочки.
Поэтому для того, чтобы полностью вылечить заболевание, необходимо приложить немало усилий со своей стороны.
Источник: https://bronkhi.ru/lechenie-obstruktivnogo-bronhita/
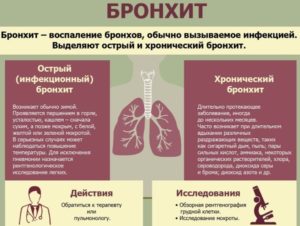
Бронхит. Лечение бронхита
Острый бронхит — острое воспаление бронхов — может быть самостоятельным заболеванием или проявлением ряда болезней. Причиной острого бронхита, как правило, является вирусная инфекция.
Обычно бронхит развивается в зимний период как следствие перенесенного заболевания дыхательных путей, такого как грипп или простуда, вызванного определенными вирусами (например, коронавирус, аденовирус или риновирус).
Бронхит также может возникнуть под воздействием респираторно-синцитиального вируса (РСВ), особенно у взрослых в возрасте старше 65 лет.
В 10% из 100% причиной острого бронхита является бактериальная инфекция. Острый бронхит также может возникать под воздействием дыма, химических испарений или загрязненного воздуха. Все эти факторы могут вызывать воспаление бронхов. Заболевание также может возникнуть в результате случайного попадания пищи или рвотной массы в дыхательные пути.
Симптомы острого бронхита
Основным симптомом острого бронхита является сухой кашель, который присутствует на начальных стадиях заболевания. Через несколько дней кашель может сопровождаться выделением мокроты. У больного может быть небольшое повышение или понижение температуры и слабость.
Симптомы острого бронхита обычно проявляются на 3-й, 4-й день после появления признаков заболевания верхних дыхательных путей. У большинства людей через 2, 3 недели наступает полное выздоровление. Однако у некоторых людей заболевание может длиться более 4 недель. У здоровых людей острый бронхит, как правило, заканчивается полным выздоровлением.
У детей картина острого бронхита проявляется более ярко: высокая температура, сильная слабость. Кашель, сухой и навязчивый в начале заболевания, в дальнейшем — влажный и продуктивный.
При аускультации выявляют распространённые диффузные грубые сухие и влажные средне- и крупнопузырчатые хрипы.
У детей острый бронхит может осложняться обструктивным синдромом или развитием острого бронхиолита..
Пневмония и острый бронхит имеют сходную симптоматическую картину. Поскольку пневмония может иметь серьезные осложнения, крайне важно различать эти два заболевания.
Пневмония, как правило, характеризуется высокой температурой, ознобом и затруднением дыхания.
Острый бронхиолит — острое воспаление мелких бронхов и бронхиол, протекающее с дыхательной недостаточностью и обилием мелкопузырчатых хрипов. Заболевание развивается преимущественно у детей на первом году жизни.
Наиболее часто бронхиолит вызывают респираторно-синцитиальный вирус, вирусы парагриппа, несколько реже — аденовирусы, ещё реже — микоплазмы и хламидии.
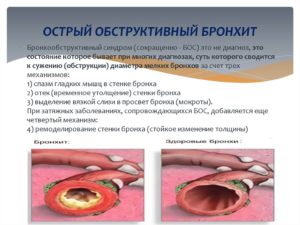
Острый обструктивный бронхит — острый бронхит, протекающий с синдромом бронхиальной обструкции (отек слизистых бронхов). У ребёнка наблюдают шумное свистящее дыхание с удлинённым выдохом, слышное на расстоянии (дистанционные хрипы). Дети могут быть беспокойными, часто меняют положение тела. Обычно развивается у детей на 2-3-м году жизни.
Хронический бронхит
Хронический бронхит — хроническое воспаление бронхов, возникающее в результате затянувшегося острого бронхита (например, после перенесенной кори или гриппа) или же длительного воздействия на слизистую оболочку бронхов биологических, физических и химических факторов (возбудители инфекции, курение, охлаждение дыхательных путей, запыление и т.д.).
Хронический бронхит инфекционной природы может вначале иметь локальный характер. Он развивается чаще в бронхах там, где чаще всего возникают очаги пневмонии и имеются неблагоприятные предпосылки для рассасывания экссудата.
Локальлые формы хронического бронхита становятся источником развития хронического диффузного бронхита, когда поражается все бронхиальное дерево.
При этом стенка бронхов становится утолщенной, окружается прослойками соединительной ткани, иногда отмечается выраженная в той или иной степени деформация бронхов.
При длительном течении бронхита могут возникать мешковидные или цилиндрические бронхоэктазы.
При хроническом бронхите нарушается дренажная функция бронхов, что ведет к задержке их содержимого в нижележащих отделах, закрытию просвета мелких бронхов и бронхиол и развитию бронхолегочных осложнений, таких как ателектаз (активное спадение респираторного отдела легких вследствие обтурации или компрессии бронхов), обструктивная эмфизема, хроническая пневмония, пневмофиброз.
Клиническая картина
Наиболее характерный признак хронического бронхита — длительный кашель, сухой в период ремиссии, влажный — при обострении. Длительность обострений составляет 2-3 нед и более.
Мокрота обычно слизисто-гнойного характера, количество её невелико, пациенты с трудом её откашливают. Лихорадка непостоянная, невысокая. В лёгких выслушивают распространённые сухие или влажные средне- и крупнопузырчатые хрипы без чёткой локализации.
Количество хрипов увеличивается при обострении, но они могут сохраняться в течение нескольких месяцев и в период ремиссии.
Диагноз бронхита обычно устанавливается врачом на личном осмотре методом аускультации (прослушивания). В спорных случаях делается ренгенограмма.
Лечение бронхита
Выбор лекарственного препарата должен быть прерогативой лечащего врача. Самолечение может привести к осложнениям и развитию хронического бронхита.
Обычно назначают:
- Безрецептурные средства от кашля и отхаркивающие средства, которые могут облегчить отхаркивание мокроты. Детям младше 2-х лет лекарства от кашля и простуды необходимо давать только с разрешения врача. Если врач прописал вашему ребенку лекарство, следуйте его указаниям относительно применения данного лекарственного средства.
- Традиционные обезболивающие и жаропонижающие средства, такие как аспирин, ибупрофен и ацетаминофен. Следует помнить, что аспирин нельзя давать лицам младше 16-ти лет.
- Необходимо увеличить колличестко потребляемой жидкости: минеральная щелочная вода, соки, компоты, морсы. Это способствует расжижению мокроты и ее лучшей эвакуации. Не злоупотребляйте кофеином и алкоголем, которые выводят жидкость из организма, приводя к его обезвоживанию.
- Не стоит вести активный образ жизни, ходить на работу в период заболевания. Уделяйте достаточно времени отдыху, чтобы организм восполнил энергию, необходимую для борьбы с инфекцией. Уделяя отдыху больше времени во время острого бронхита, чем обычно, вы скорее почувствуете улучшение состояния.
- Дышите увлажненным воздухом после использования увлажнителя, в душе или над раковиной с горячей водой. Тепло и влага способствуют разрежению и мокроты в дыхательных путях, облегчая отхаркивание.
- Врач также может вам назначить следующие бронхолитические средства:
- Бета2-агонисты в виде ингаляций, такие как албутерол, использующиеся для расслабления дыхательных путей, которые могут смягчить кашель и облегчить дыхание. Однако возможный положительный эффект должен рассматриваться с учетом потенциальных побочных эффектов, таких как дрожь, тремор и нервозность.
- Антибиотики, которые могут быть использованы для лечения людей, подверженных повышенному риску осложнений, вызванных острых бронхитом. Применение антибиотиков против острого бронхита к людям, не испытывающих других хронических состояний, в основном не является эффективным.
- Если врач прописал вам антибиотики, вы должны их принимать строго по предписанию. Не прекращайте прием антибиотиков, даже если почувствуете улучшение состояния.
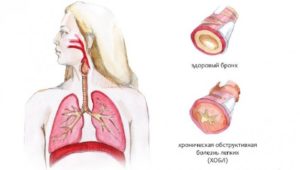
Необходимо пройти полный курс лечения. При наличии таких состояний, как хроническая обструктивная болезнь легких (ХОБЛ), или астма, могут быть прописаны кортикостероиды, которые способны облегчить затрудненное дыхание, хрипоту и постоянный кашель.
Физиотерапевтическое лечение бронхита
Физиотерапевтическое лечение проводимое в амбулаторных или стационарных условиях весьма разнообразно. Используется большой арсенал разнообразных методик в зависимости от стадии заболе6вания и особенности протекания болезни.
1. Магнитотерапия
Хорошие рзультаты лечения ЛОР-заболеваний у взрослых и детей.
| Прибор АЛМАГ-01 воздействует бегущим импульсным магнитным полем (БИМП) и способствует снятию симптомов воспаления, исчезновению боли, возвращению работоспособности, позволит снизить количество лекарственных препаратов. |
2. Аппараты лазерной и квантовй терапии
Применение лазерной терапии очень эффективно как при лечении ЛОР-заболеваний, так и для лечения целого ряда других заболеваний и повышения иммунитета.
Квантовая терапия значительно улучшает лечение медикаментами и позволяет уменьшить прием таблеток и микстур, при этом давая меньшую нагрузку на организм.
Лечебный эффект усиливается благодаря одновременному воздействию различных излучений: инфракрасного непрерывного, импульсного лазерного и магнитного поля.
| Для детей от 3-х лет и взрослых рекомендован аппарат лазерной терапии МИЛТА-Ф-5-01 . Аппарат специально разработан для домашнего использования и эффективен для лечения не только брохита, но и многих других заболеваний, а также повышения иммунитета. Применяется на всех этапах заболевания: для лечения, профилактики и реабилитации. Гарантия на аппарат МИЛТА-Ф-5-01 — 5 лет! |
| Для детей от 14 лет и взрослых ВИТЯЗЬ с ЛОР-насадкой (лечение, реабилитация, профилактика, восстановление иммунитета); Витязь стоит дешевле, но несколько уступает МИЛТЕ-Ф-5-01 в скорости наступления лечебного эффекта. |
3. Профессионльный аппарат лазерной терапии с возможостью лечения детей до 3-х лет, детей от 3-х лет и взрослых (цена от 15 тыс. руб.)
Особеннсти организма и течения заболеваний у детей таковы что для достижения аналогичного эффекта ребенку требуется меньшее количество лазерной энерии, при пердозиовке же быстрее наступают дисфункциональные нарушения.
| Аппараты лазерной терапии эффективны для лечения не только бронхита, но и многих других заболеваний, а также повышения иммунитета. Применяются на всех этапах заболевания: для лечения, профилактики и реабилитации. Для маленьких детей рекомедован МИЛТА-Ф-8-01 так как в аппарате есть регулировка мощности (необходима для проведения процедур маленьким детям). |
Использование физиотерапии при лечении бронхита
Использование физических методов воздействия (физиотерапия) существенно расширяет диапазон терапии при лечении бронхита, сокращает сроки лечения. Преимуществом их применения является отсутствие лекарственной зависимости, побочного действия на ткани и органы, потенцирование действия ряда лекарственных средств. Подробнее…
Источник: https://www.med-apparatus.ru/disease/pulmonologiya/bronkhit-lechenie-bronkhita/
Лечение, профилактика обструктивного бронхита — причины, симптомы, диагностика
Обструктивный бронхит — это воспаление бронхов, осложненное обструкцией. Во время болезни наблюдается отек дыхательных путей, ухудшается вентиляционная способность легких. Поражаются слизистые оболочки бронхиального дерева и трахеи.
Обструктивный бронхит у взрослых и детей может протекать в двух разных формах:
- Острой (чаще возникает в детском возрасте). Провоцируется вирусными инфекциями, например, гриппом, аденовирусами, парагриппом, респираторно-синцитиальным вирусом.
- Хронической (обычно диагностируется во взрослом возрасте). Может переходить в бронхиальную астму. Является следствием вирусных и бактериальных инфекций.
Механизм развития обструктивного бронхита
В воспалительный процесс, являющийся следствием наследственной предрасположенности и воздействия неблагоприятных факторов окружающей среды, вовлекаются бронхи среднего и мелкого калибра, а также перибронхиальная ткань. В результате нарушается движение ресничек мерцательного эпителия, метаплазия. Количество клеток реснитчатого типа уменьшается, бокаловидных — увеличивается.
Параллельно происходит изменение состава бронхиального секрета, развивается мукостаз, блокады мелких бронхов. Нарушается вентиляционно-перфузионное равновесие.
неспецифических ферментов местного иммунитета (лизоцим, лактоферин, интерферон) в секрете бронхов снижается, способность организма противостоять вирусам и микробам ухудшается.
В образующемся вязком бронхиальном секрете начинают активно размножаться патогены (грибки, бактерии, вирусы).
Названные факторы обуславливают отек слизистой оболочки бронхов, повышенную выработку густой слизи и спазм гладкой мускулатуры. Возникает обструктивный бронхит.
Причины обструктивного бронхита
Острый обструктивный бронхит вызывают:
- респираторно-синцитиальные вирусы;
- вирус парагриппа третьего типа;
- вирус гриппа;
- риновирус;
- аденовирус;
- вирусно-бактериальная ассоциация.
Также провокаторами острой формы болезни легких могут быть ДНК персистирующие инфекционные возбудители — хламидии, вирус герпеса, микоплазмы.
Наиболее часто диагноз ставится детям с ослабленной иммунной системой, которые часто болеют, а также детям, имеющим наследственную предрасположенность, страдающим от аллергических реакций.
Развитию хронического бронхита способствуют:
- активное/пассивное курение;
- загрязненный воздух (особенно, если в нем содержится двуокись серы);
- неблагоприятные условия труда (работа с кадмием, кремнием).
Острая форма
Острый обструктивный бронхит, как правило, диагностируется у детей в возрасте до трех лет. Болезнь имеет острое начало и проявляется симптомами бронхиальной обструкции, инфекционного токсикоза.
Ребенка беспокоят:
- повышение температуры тела;
- головные боли;
- слабость;
- диспепсические расстройства;
- влажный/сухой навязчивый кашель;
- одышка.
Во время дыхания у детей, болеющих острым обструктивным бронхитом, в акте дыхания принимает участие вспомогательная мускулатура (брюшной пресс, плечевой пояс, шея), крылья носа во время выдоха сильно раздуваются. Прослушиваются удлиненные свистящие выдохи и «музыкальные» сухие хрипы.
Продолжительность болезни — от одной до трех недель. Если она возникает повторно на протяжении одного года, говорят о рецидиве обструктивного бронхита. Если симптомы сохраняются два года и более, ставится диагноз «хронический обструктивный бронхит».
Хроническая форма
Главные симптомы хронического обструктивного бронхита — одышка и кашель. Во время второго может отделяться незначительное количество мокроты. В период обострений характер выделений становится гнойным либо слизисто-гнойным. Кашель не проходит ни днем, ни ночью и сопровождается свистящим дыханием. При повышении артериального давления наблюдается кровохарканье.
Затрудненные вдохи (экспираторная одышка) присоединяются при хроническом обструктивном бронхите позже. Это может быть как ощущение нехватки кислорода, возникающее по причине значительной физической нагрузки, так и выраженная дыхательная недостаточность. Степень тяжести болезни зависит от наличия сопутствующих патологий, состояния иммунной системы.
По мере нарастания признаков дыхательной недостаточности возникают:
- головные боли;
- повышенная утомляемость;
- потливость.
Выдох у больных хроническим обструктивным бронхитом обычно удлиненный. Во время него набухают вены шеи, синеют кожные покровы. Чтобы определить тяжесть течения патологии, пульмонологи оценивают объем форсированного выдоха в 1 секунду (ОФВ1).
На 1 стадии значение ОФВ1 превышает 50% от установленной нормы. Это значит, что бронхит незначительно влияет на качество жизни пациента. На 2 стадии ОФВ1 составляет 35-49% от нормы.
Обструкция сильно сказывается на образе жизни больного. Пациент должен находиться на диспансерном учете у пульмонолога. На 3 стадии ОФВ1 не превышает 34% от нормативной величины.
Лечение проводится стационарно или амбулаторно в условиях пульмонологического отделения.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу.
Легче предупредить болезнь, чем бороться с последствиями.
Диагностика обструктивного бронхита
Чтобы поставить диагноз «обструктивный бронхит», необходимо исключить другие возможные причины кашля и одышки — рак легкого и туберкулез.
В диагностическую программу входят:
Физикальные данные зависят от стадии и формы обструктивного бронхита.
К ним относятся:
- появление коробочного перкуторного звука;
- дрожание голоса;
- снижение подвижности легочных краев;
- жесткое дыхание;
- свистящие хрипы (их тональность и количество изменяются после того, как больной откашляется).
Рентгенография легких дает возможность исключить диссеминированные поражения органа и выявить сопутствующие заболевания (деформация корней легкого, усиленный бронхиальный рисунок, эмфизема и др.).
К важным диагностическим методам при подозрении на обструктивный бронхит относятся:
- Спирометрия (измерение объема внешнего дыхания с помощью специального прибора — спирометра).
- Пневмотахометрия (изучение объемных и скоростных потоков воздуха при спокойном и форсированном дыхании).
- Пиклоуметрия (оценка максимальной скорости форсированного выдоха).
В результате их проведения пульмонолог определяет степень и обратимость обструктивной болезни, нарушение вентиляции легких и стадию болезни.
Бронхоскопия при обструктивном бронхите выступает в качестве не только диагностического, но и лечебного метода. Она используется для осмотра слизистой бронхов, забора мокроты, а также для проведения бронхоальвеолярного лаважа (санация бронхиального дерева, предполагающая введение антисептика и удаление вязкого густого секрета из альвеолярных структур и мелких бронхов).
Лабораторная диагностика обструктивного бронхита предполагает сдачу анализов мочи и крови. Среди исследуемых биохимических показателей крови: фибриноген, белковые фракции, общий белок, билирубин, глюкоза, аминотрансферазы, креатинин и др. Иммунологические пробы нацелены на определение субпопуляционной функциональной способности Т-лимфоцитов, ЦИК, иммуноглобулинов.
Исследование кислотно-основного состояния и газового состава крови предназначены для объективной оценки степени дыхательной недостаточности. К дополнительным диагностическим процедурам относятся: бактериологическое и микроскопическое исследование лаважной жидкости и мокроты.
Обструктивный бронхит — лечение у взрослых и детей
Лечение острого и хронического обструктивного бронхита у детей и взрослых включает:
- покой;
- увлажнение воздуха в квартире;
- обильное теплое питье;
- лекарственные/щелочные ингаляции.
Больному назначаются противовирусные лекарственные препараты — Рибавирин, Интерферон и др.
Если обструкция сильно выражена, используются:
- муколитические средства (Лазолван, Ацетилцистеин);
- отхаркивающие препараты (АЦЦ, Амброксол);
- спазмолитики (Но-шпа, Папаверин);
- бронхолитические ингаляторы (Беродуал, Сальбутамол, Астмопент).
Улучшить отхождение мокроты помогают:
- Перкуторный массаж грудной клетки. Кожу растирают, уделяя максимум внимания мышцам грудной клетки и межреберью. После пациент ложится на живот, голову опускает вниз. Врач выстукивает грудную клетку со стороны спины.
- Массаж мышц спины.
- Вибрационный массаж грудной клетки. Вибрационное воздействие на ткани, оказываемое с помощью специальных вибромассажеров, обеспечивает снижение воспалительного процесса.
- Дыхательная гимнастика.
Антибиотики при лечении обструктивного бронхита у детей и взрослых назначаются:
- в случае присоединения вторичной микробной инфекции;
- если болезнь вызвана бактериями;
- при отсутствии положительной динамики от используемых лечебных методов.
Наилучшего эффекта при обструкции позволяют добиться антибактериальные препараты:
- из группы макролидов, например,— Азитромицин, Эритромицин;
- из группы защищенных пенициллинов — Амоксициллин + Клавулановая кислота.
К бронхорасширяющим лекарствам, улучшающим качество жизни пациентов и нормализующим дыхание, относятся:
- ксантины (Теофиллин);
- b2-агонисты (Беротек);
- холинолитики (Атровент).
При повышенном содержании в крови и тканях углекислого газа (гиперкопния) применяется кислородотерапия. Лечение воздушной средой позволяет повысить давление кислорода, за счет чего происходит активация дезинтоксикационных, окислительных и регенеративных процессов, нормализуется сердцебиение и частота дыхания, повышается работоспособность.
Лечение обструктивного бронхита народными средствами
Лечение обструктивного бронхита у детей и взрослых в домашних условиях может проводиться с помощью нижеперечисленных рецептов.
- Компресс с медом и сливочным маслом. Нужно смешать компоненты в равных пропорциях. Нанести смесь на область грудной клетки и спину. Сверху накрыть целлофановой пленкой и полотенцем. Держать всю ночь. Повторять каждый день до выздоровления.
- Отвар девясила. Одну ложку травы залить литром кипящей воды. Настоять, процедить. Пить 3 раза в день.
- Редька черная с медом. Необходимо проделать в редьке углубление, положить туда 1 ст.л. натурального меда. Оставить на 1 сутки. Принимать полученную жидкость по 1 ч.л. 3-4 раза в день после еды.
- Лук на меду (отхаркивающее средство). Нужно варить две очищенные от шелухи луковицы в эмалированной посуде на протяжении 2 часов. Затем измельчить их в блендере. В луковую кашицу добавить 4 ст.л. меда, 4 ст.л. сахара, 2 ст.л. уксуса. Перемешать. Смесь принимать по 1 ч.л. каждый час на протяжении одной недели.
- Калина с медом (от лающего кашля). Для приготовления лекарства следует в эмалированную посуду положить 200 г калины и 200 г меда. Залить 100 г воды. Варить до закипания на маленьком огне. Когда закипит, уменьшить огонь и ждать, пока вся вода не выкипит. Переложить горячую кашицу в стеклянную банку. Каждый час съедать по 1 ст.л. лекарства.
- Гречишный настой. 40 г цветков гречихи поместить в термос. Залить 1 литром кипящей воды. Настаивать 1 час. Процедить. Выпить полученный объем в течение суток.
- Свежевыжатый морковный сок. Приготовить сок моркови, смешать его в равных пропорциях с натуральным медом. Принимать каждый час по ложке в первые сутки лечения и каждые 2 часа — во вторые и третьи сутки.
- Отвар шалфея. 3 ст.л. сбора положить в эмалированную кастрюлю. Залить литром молока, довести до кипения. После закипания варить на медленном огне на протяжении 15 минут. Снять с огня, накрыть крышкой. Настаивать один час. Процедить. Добавить в отвар 3 ст.л. меда. Пить по 1/2 стакана 5 раз в день.
Диета при обструктивном бронхите
При обструктивном бронхите для скорейшего выздоровления нужно принимать пищу пять раз в день. В рационе больного должен преобладать белок. Также с пищей пациент должен получать достаточное количество витаминов А, Е, С, В1, В12.
Обязательно теплое обильное питье.
Смягчению кашля способствуют:
- липовый чай с медом/малиновым вареньем;
- имбирный чай;
- молоко с минеральной водой;
- фруктовые и овощные соки;
- лимонная вода.
В день выпивать не менее 2 литров жидкости взрослому и не менее 1 литра ребенку.
До полного выздоровления рекомендуется кушать больше фруктов и овощей, отварное мясо, рыбу, злаковые, орехи, яйца, морепродукты. Количество соли снизить до 5 г в сутки. Отказаться от специй, острых блюд — они провоцируют приступы кашля.
Опасность
Острый обструктивный бронхит хорошо лечится. Если ребенок склонен к аллергии, болезнь может часто рецидивировать, что чревато развитием бронхиальной астмы либо астматического бронхита. Если заболевание переходит в хроническую форму, прогноз менее благоприятен.
В 5% случаев к болезни присоединяется вторичная инфекция, поражающая одно или сразу два легких. Тогда диагностируется пневмония. Чаще всего осложнения обструктивного бронхита встречаются у курильщиков, лиц с ослабленным иммунитетом, с заболеваниями печени, почек и сердца. Это могут быть:
Если больной начинает задыхаться, ощущает сильную слабость, отказывается принимать пищу, необходима срочная консультация пульмонолога. В тяжелых случаях может потребоваться госпитализация.
Группа риска по развитию обструктивного бронхита
К развитию острого и хронического обструктивного бронхита склонны люди, которые:
- часто болеют простудными, вирусными заболеваниями;
- страдают от аллергических реакций;
- курят (пассивно или активно);
- проживают в условиях повышенной загазованности;
- работают в неблагоприятных условиях (шахтеры, рабочие сельскохозяйственной, металлургической и строительной промышленностей, сотрудники офисов, связанные с печатью на принтерах, железнодорожники и др.).
Профилактика обструктивного бронхита
Первичная профилактика обструктивного бронхита заключается в:
- здоровом образе жизни;
- укреплении иммунитета;
- улучшении условий труда.
Вторичная профилактика обструктивной болезни легких предусматривает:
- предотвращение обострений заболевания;
- своевременное и грамотное лечение обострений;
- выполнение всех врачебных рекомендаций.
Источник: https://sochi.MedCentr.online/library/letter/b/illness/bronhit-obstruktivnij
Можно ли лазер при бронхите —
Лазеротерапия относится к физиотерапевтическим методам лечения и основана на применении излучения оптического диапазона, которое генерирует лазер. Самой главной особенностью лазера, определяющей его эффективность, является наличие фиксированной длины волны, т.е. это монохроматичный свет.
Средняя мощность физиотерапевтических лазеров варьируется в диапазоне 1-100 мВт, импульсная мощность составляет 5-100 Вт при продолжительности импульсов света 100-130 нс. Энергетические параметры лазерного излучения выбираются в зависимости от режима работы аппаратов и применяемой методики, а также показаний к лечению.
Всю, существующую на сегодня лазерную аппаратуру разделяют на три группы: для хирургического, для терапевтического лечения и для диагностики. Хирургические лазеры – чаще всего, высокоинтенсивные, тогда как диагностические и терапевтические – низкоинтенсивные. Соответственно, о последних и пойдет речь в нашей статье.
Экскурс в историю лазерного излучения
Физиотерапевтическое лечение искусственными источниками световых волн практиковалось уже в конце 19 вв. Данный метод лечения был разработан и внедрен физиотерапевтом из Дании Финсеном Н.Р., за что в 1903 г. он получил Нобелевскую премию.
За все время изучения и развития методики она прошла несколько последовательных этапов – гелиотерапия, светолечение и лазеротерапия. На территории бывшего СССР методика признана эффективной в 1974 году. В Москве в 1986 г.
был открыт Институт лазерной медицины, который в данный момент называется Научным центром лазерной медицины ФМБА РФ, где активно изучаются механизмы действия и разрабатываются новые методики лечения.
На сегодня Россия считается мировым лидером в практическом, научно обоснованном применении лазеротерапии, показания и противопоказания к которой максимально изучены.
В Европе же и в США методика официально признана в 2003 году, что стало толчком к настоящему буму в исследовании и применении лазера для лечения и диагностики заболеваний.
Применение
Применение лазеротерапии требует строгого и последовательного соблюдения параметров:
- типа методики;
- длины волны;
- частоты импульсов;
- мощности и режима работы НИЛИ;
- время воздействия;
- локализации действия;
- периодичности.
Только в данном случае лечение будет эффективным и безопасным. Отсюда следует вывод, что квалификация и профессионализм специалиста, работающего на лазерной установке, играет ключевую роль. Несмотря на простоту технологии и методологии лазерной терапии, следует очень четко разбираться в особенностях применения метода.
Преимущества лазеротерапии
Одним из самых весомых преимуществ метода является очень малое количество абсолютных противопоказаний. Даже онкология, беременность и пожилой возраст, которые являются строгими противопоказаниями в большинстве других случаев, являются относительным ограничением и должны учитываться при выборе методики.
Терапия лазером входит в стандарты лечения большинства направлений медицины.
Лазеротерапия и онкопатология
В течение нескольких десятков лет более тысячей исследований, проведенных в разных странах мира, была доказана безопасность низкоинтенсивного лазерного излучения (НИЛИ) для лечения и реабилитации онкобольных. Более того, появляется все больше клинически подтвержденных случаев, доказывающих перспективность и безопасность лазеротерапии в комплексном лечении пациентов с онкологией.
При этом достаточно распространено ничем не обоснованное заблуждение, что свет лазера способен стимулировать рост опухоли. Чаще всего это связано с безграмотным объединением термина «облучение» с методикой, что не имеет никакого отношения к лазеру. Этот миф активно поддерживается рядом недобросовестных компаний, целью которых является дискредитация метода.
При этом редко кто задумывается о том, что солнце, лампочки, фонарики и другие устройства тоже являются источниками света, который «облучает» нас практически каждый день и час.
При этом только НИЛИ способно нормализовать физиологические процессы, а также активировать их при таковой необходимости.
Главное отличие НИЛИ от других световых источников – это его монохроматичность (фиксированная длина волны), которая и обуславливает лечебные свойства.
Механизмы действия лазера
В результате воздействия НИЛИ, вследствие поглощения световой энергии возникает ряд фотобиологических процессов. Кратковременное увеличение концентрации свободного кальция в клетках запускает последующий каскад ответных реакций организма на воздействие:
- активируются пролиферативные и метаболические процессы;
- нормализуется функция иммунной системы;
- улучшается состояние сосудов, в частности, происходит расширение сосудистых стенок;
- возникает обезболивающий эффект;
- корректируется клеточный и гуморальный иммунитет;
- повышается неизбирательная резистентность организма;
- улучшаются реологические свойства крови;
- усиливается микроциркуляция;
- нормализуется кислородно-транспортная функция крови;
- повышается антиоксидантная и протеолитическая активность крови;
- стимулируется гемопоэз;
- улучшаются обменные процессы;
- активируется регенерация тканей;
- наблюдается дезинтоксикационное, противовоспалительное и антиаллергическое действие, а также ряд других положительных эффектов.
Показания
Показания для лечения лазеротерапией очень разнообразны, поскольку методика не относится к специфической. Вот лишь некоторые из них:
- неспецифические и специфические воспалительные процессы в остром и хроническом течении;
- сепсис;
- воспалительные процессы после травм и операций;
- заболевания конечностей тромбоблитерирующего вида (облитерирующий атеросклероз и эндартерит 1-3 ст.);
- флеботромбозы и тромбофлебиты различной локализации в остром и хроническом течении;
- ИБС;
- цереброваскулярная недостаточность хроническая;
- заболевания лимфатических сосудов различной этиологии;
- приобретенный лимфостаз;
- иммунодефицит разного течения и характера, спровоцированный операциями, заболеваниями и др.;
- аутоиммунные процессы (бронхиальная астма, ревматоидный артрит и др.);
- аллергии;
- острый и хронический панкреатит;
- гастродуоденит;
- ЯБЖ и 12-перстной кишки;
- дерматоз;
- нейродермит;
- ожоги;
- псориаз;
- сахарный диабет;
- плохо заживающие раны;
- Pтрофические язвы.
С профилактической целью методика показана для предупреждения:
- осложнений после операций, травм живота, груди и конечностей;
- рецидивов нейродермита и псориаза, ЯБЖ, бронхиальной астмы;
- инфекций у лиц с гемобластозами;
- иммунодепрессивных состояний после лучевой либо цитостатической терапии.
С оздоровительной целью терапия показана при снижении работоспособности, упадке сил, частых простудах и др. В косметологии методика активно применяется для омоложения кожи, избавления от рубцов, растяжек, морщин.
Противопоказания к лазеротерапии
Абсолютными противопоказаниями к лечению лазером являются:
- индивидуальная непереносимость;
- первый триместр беременности;
- открытая форма туберкулеза;
- патологии щитовидной железы;
- анемия;
- нарушение кроветворения;
- плохая свертываемость крови и склонность к кровотечениям.
Относительными противопоказаниями, которые решаются в положительную или отрицательную сторону, являются тяжелые заболевания сосудов и сердца, нарушения мозгового кровообращения, печеночная и почечная недостаточность в стадии декомпенсации, доброкачественные и злокачественные опухоли, туберкулез в хроническом течении (без выделения бактерий).
Основные методики лазеротерапии
При проведении сеансов лазеротерапии предпочтение отдается излучателям, которые работают в красном и инфракрасном областях спектра. В последнее время активно внедряются и источники света других волн. Накожное неинвазивное воздействие – самый популярный метод, который проводится путем наложения излучателя на проекции больных органов.
Использованные источники: zdravotvet.ru
Лечение бронхита и трахеита лазером
Хронический обструктивный бронхит — заболевание, характеризующееся хроническим диффузным аллергическим воспалением бронхов, ведущее к прогрессирующей обструкции дыхательных путей, ведущей к нарушению легочной вентиляции и газообмена по обструктивному типу.
Целью лазерной терапии является устранение бронхоспазма, воспаления, микроциркуляторных нарушений, модуляция иммунологической активности.
В план лечебных мероприятий входит внутрисосудистое и экстравазальное облучение крови, паравертебральное облучение на уровне Th3-Th8, облучение полей Кренига, область яремной ямки, воздействие на среднюю треть грудины, облучение области легкого с наиболее выраженной эмфизематозностью (определяется по данным физикального обследования) и межлопаточной зоне, в проекции главных бронхов.
Дополнительно производится воздействие на рецепторные зоны по дистантной сканирующей методике: в затылочной области волосистой части головы, внутренней поверхности верхней конечности, области грудины, передней поверхности голени.
Продолжительность курса лазерной терапии – 10-12 сеансов. Рекомендуется выполнение повторного лечебного курса через 3 недели. Противорецидивные курсы выполняются 1 раз в полгода в периоды сезонных обострений.
Простой бронхит — диффузное прогрессирующее воспаление бронхов, не связанное с локальным или генерализованным поражением легких и проявляющееся кашлем.
Целью лазерной терапии является модулирование иммунологической активности, в немалой степени за счет повышения энергетического рейтинга организма, снижение и устранение воспаления, улучшение дренажной функции бронхов.
В план лечебных мероприятий входит внутрисосудистое или экстравазальное облучение крови, облучение бронхов по передней и задней поверхности грудной клетки, облучение слизистых носа и зева, воздействие на сегментарные паравертебральное зоны, позиционирующиеся на уровне Th4-Th8, облучение полей Кренига, воздействие на среднюю треть грудины.
Дополнительно производится дистантное сканирующее воздействие на рецепторные зоны в затылочной области волосистой части головы, внутреннюю поверхность верхней конечности, грудной клетки, области грудины, передней поверхности голени.
Продолжительность курса лазерной терапии 7-10 процедур. Повторный лечебный курс производится через 2-3 месяца в том же объеме.
Острый трахеит — характеризуется воспалением слизистой трахеи. Заболевание нередко протекает ассоциативно с ларингитом или бронхитом.
Первоочередной задачей лазерной терапии является устранение воспалительных явлений на уровне поражения. В план тактических мероприятий входит облучение трахеи через яремную ямку и в паравертебральной области на уровне Th1-Th4, экстравазальное облучение сосудов в области локтевой ямки, облучение проекционной области легочной артерии.
Дополнительно производится облучение рецепторных зон в области грудины и передней поверхности голени по дистантной сканирующей методике.
Продолжительность курсовой лазерной терапии 7-10 процедур. При рецидивирующем течении заболевания рекомендуется выполнение повторных курсов лазерной терапии по индивидуальному графику, определяемому на основе частоты обострений.
Использованные источники: uzormed-b-2k.ru
Восстановление после бронхитов и пневмонии + мощная стимуляция иммунитета.
Поскольку частые ОРВИ и бронхиты у малышей не редкость (особенно если ребенок посещает детский сад), постоянный контроль над иммунитетом ребенка необходим. Укрепляю иммунитет своего чада я регулярными курсами витаминотерапии, а также физиотерапией — спелеошахта, лазеротерапия (аппарат «Милта» и «Матрикс»).
На лазеротерапию мы записываемся 2 раза в год, 1 курс состоит из 10 сеансов.
1 сеанс стоит 50 рублей, весьма бюджетно.
До курса обязательно посещаем физиотерапевта, к которому приходим с анализами (кровь, моча) и медкартой.
Если нет противопоказаний (а их как правило нет, поскольку лазеротерпия один из самых безопасных видов физиотерапевтического лечения), терапевт назначает воздействие лазера на определенные точки — в нашем случае, как объяснял доктор, уязвимыми являются бронхи и легкие, поэтому воздействие лазера назначается на 6 точек в области этих органов. Еще точка на сгибе левой руки — в области вены — воздействие на нее лазером оказывает мощное иммуностимулирующее действие.
Заметила положительную динамику после физиотерапии — прекратились не только бонхиты, но и банальные ОРЗ. В общем ДА — физиотерапии, НЕТ — антибиотикам!
Использованные источники: irecommend.ru
Источник: http://nevaten.ru/bronhit-u-detei-lechenie/mozhno-li-lazer-pri-bronhite





