Крапивница на руках у детей и взрослых
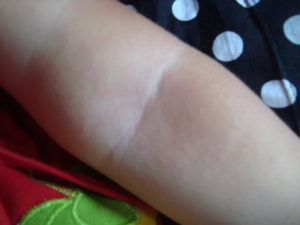
Крапивница на руках – это одно из проявлений аллергической реакции в ответ на воздействие чужеродных веществ (пыльцы, пыли, химикатов, медикаментов, шерсти животных и др.). Патология является разновидностью дерматоза.
Каждый четвертый человек в течение жизни сталкивается с симптомами крапивницы. Чаще болеют молодые люди до 40 лет, включая детей и подростков.
Почти в половине случаев крапивница сочетается с отеком Квинке и может представлять опасность для жизни.
Что такое крапивница?
Крапивница – это патология, характеризующаяся появлением на коже зудящих волдырей величиной до нескольких сантиметров. Это наиболее распространенная форма аллергии после бронхиальной астмы и медикаментозной аллергии.
Причины заболевания
Причиной развития острой крапивницы на ладонях и пальцах у взрослых и детей является повторный контакт с аллергеном после предварительной сенсибилизации.
К провоцирующим факторам относятся:
- аутоиммунные нарушения;
- физические факторы (изменение погоды, воздействие холода, инсоляция);
- инфекционные болезни;
- наличие в анамнезе других аллергических заболеваний (отека Квинке, астмы, ринита, конъюнктивита);
- нарушение гормонального фона;
- чрезмерная физическая активность;
- наличие сопутствующих соматических заболеваний (сывороточной болезни, криоглобулинемии, гельминтозов, синусита, воспаления миндалин, хеликобактериоза, лимфолейкоза, патологии щитовидной железы и системных заболеваний);
- контакт с чужими питомцами;
- укусы насекомых, паукообразных и змей;
- стресс.
Высыпания по типу крапивницы вызывают следующие аллергены:
- Яды животных. Чаще всего аллергия развивается после укуса пауков, комаров, пчел и ос. При этом сыпь может исчезнуть только на следующий день.
- Латекс. Из этого материала изготавливают перчатки и одежду.
- Бытовые чистящие и моющие средства (стиральные порошки, средства для мытья окон и посуды).
- Солнечные лучи.
- Вода (в исключительно редких случаях).
- Продукты питания (цитрусовые, орехи, мед, яйца, клубника, морепродукты, шоколад).
- Лекарства, включая иммунобиологические препараты (НПВС, антибиотики, сыворотки, вакцины).
- Растения, в особенности пыльца.
- Пыль.
- Шерсть животных.
- Частицы умерших насекомых.
- Продукты жизнедеятельности насекомых и клещей.
- Плесень.
- Низкая температура.
Чаще всего крапивница появляется при прямом (кожном) контакте с аллергеном или его попадании внутрь (пищевым, аэрогенным, инъекционным способом).
Иммунный вариант развития крапивницы
Как и в случае отека Квинке или анафилактического шока, аллергия чаще развивается по иммунному механизму 1 типа.
В организме человека происходят следующие изменения:
- Усиливается выработка IgE. Это разновидность антител, которые выделяются при первом контакте с раздражителем. Иммуноглобулины крепятся к клеткам (базофилам, тучным клеткам) и накапливаются в организме (преимущественно в коже). Этот процесс называется сенсибилизацией.
- Вырабатываются медиаторы (гистамин, серотонин). Происходит это при повторном контакте с антигеном. С периода сенсибилизации до выработки медиаторов могут пройти годы. Гистамин выделяется тучными клетками. Это вещество вызывает покраснение, сыпь, расширение и усиленную проницаемость сосудов, зуд.
- Развивается отек тканей.
Крапивница на руках по типу иммунного ответа возникает
При 1 типе реакции крапивница возникает быстро в течение нескольких минут (до получаса). Такая реакция называется немедленной. Волдыри появляются в участках поражения сосочкового слоя кожи. Этому предшествует отек, который возникает на фоне усиления проницаемости сосудов и расширения капилляров. Иногда заболевание может протекать по 2 или 3 типу аллергической реакции.
Неиммунный вариант развития крапивницы
Неиммунный механизм отличается от иммунного тем, что биологически активные вещества вырабатываются напрямую (без ряда иммунных реакций). Некоторые вещества действуют на тучные клетки, что приводит к высвобождению гистамина. Так протекает хроническая идиопатическая форма крапивницы.
Симптомы крапивницы на руках
На крапивницу указывают следующие симптомы:
- сыпь;
- кожный зуд;
- общее недомогание;
- подъем температуры;
- жжение (возникает редко и при сопутствующем ангионевротическом отеке);
- болезненность кожи (возникает не всегда);
- покраснение и отек кожи вокруг волдырей;
- головная боль;
- мацерация кожи;
- расчесы;
- боль в мышцах и суставах.
При сопутствующем отеке Квинке появляются сильная отечность губ, языка, век и щек, осиплость голоса, затруднение глотания, свисты и хрипы. Если наряду с волдырями наблюдаются угнетение сознания, резкое падение артериального давления, боль в животе, обморок, чувство нехватки воздуха, то нужно исключить анафилактический шок.
Мелкая красная сыпь
Главный признак крапивницы – наличие на кистях или предплечьях уртикальной сыпи красного или розового цвета. Поражаться могут не только верхние конечности, но и туловище, лицо, шея и ноги. Высыпания при крапивнице исчезают бесследно в течение суток. Участки пигментации не остаются.
Шелушение
Шелушение является редким симптомом крапивницы. Оно может возникать в случае присоединения инфекции и развития дерматита на фоне сильного зуда.
Покраснение
Кожа вокруг высыпаний становится красной. Причина – расширение сосудов. Гиперемия кожи может быть первым симптомом аллергии.
Волдыри
Волдыри представляют собой пузыри, заполненные жидкостью. Они округлой формы, возвышаются над кожей и напоминают сыпь, которая появляется при ожоге крапивой. Волдыри бывают размером от 2-3 мм до 10-15 см (при гигантской крапивнице).
Они имеют четкие границы и иногда сливаются между собой. Отличительной их особенностью является временное исчезновение при надавливании или растяжении кожи. По количеству и скорости появления пузырей судят о степени тяжести крапивницы.
Трещины
Не характерны для крапивницы. Трещины появляются на фоне расчесов и сухости кожи.
Язвы
Появление на коже язв возможно при нагноении тканей в результате занесения бактериальной инфекции.
Особенности у детей
У детей младшего возраста (до 2-3 лет) диагностируется преимущественно острая форма заболевания. У детей до года эта патология часто становится причиной госпитализации. Крапивница у ребенка нередко сочетается с атопическим дерматитом.
Особенности сыпи у детей:
- мгновенное появление;
- исчезновение в течение первых 2 часов (иногда держится до 2 дней);
- образование крупных пузырей;
- неправильная форма припухлости кожи.
Крапивница как симптом других заболеваний
Высыпаниями в виде волдырей могут проявляться следующие заболевания:
- мастоцитоз;
- васкулит;
- гельминтозы.
Способы лечения
Лечение начинается после того, как врач ставит диагноз. Для этого понадобятся опрос и осмотр пациента, общий и биохимический анализы крови, анализ мочи, кожные аллергические пробы, анализ крови на иммуноглобулины.
Назначенное лечение будет направлено на решение следующих задач:
- устранение симптомов заболевания (зуда, сыпи, отека, покраснения);
- предупреждение осложнений;
- уменьшение аллергической реакции;
- устранение факторов риска;
- выведение аллергена из организма;
- десенсибилизация (снижение чувствительности организма к чужеродным веществам).
Лечение включает:
- применение местных и системных лекарств;
- прекращение воздействия аллергена;
- физиопроцедуры;
- применение средств народной медицины;
- аллергенспецифическую терапию;
- соблюдение диеты.
Что сделать в первую очередь, а от чего отказаться?
Сперва нужно оценить состояние больного. Если крапивница является симптомом анафилаксии, то может потребоваться неотложная помощь.
Необходимо:
- вызвать скорую помощь;
- ввести преднизолон и адреналин (после приезда специалистов);
- прекратить контакт с аллергеном (очистить полость рта, промыть желудок, очистить кожные покровы, удалить источник яда).
При остановке дыхания и сердцебиения требуются реанимационные мероприятия. До приезда врача нужно оказаться от приема лекарств (за исключением антигистаминных средств). Также не рекомендуется обрабатывать кожу растворами и мазями. Самолечение может навредить.
Диета
Больным рекомендуется исключить из меню цитрусовые, красные ягоды, мед, орехи, яйца, шоколад, спиртные и газированные напитки, сладости, острые блюда, экстрактивные вещества, специи, грибы, соусы, продукты с большим количеством пищевых добавок, ананасы, бобовые, чай и кофе. Уменьшить аллергенность продуктов помогают удаление кожуры, отваривание и предварительная заморозка. Больным можно есть каши на воде, постные супы, отварные овощи и мясо, пюре, печеные яблоки, оливковое масло, белый хлеб и натуральные кисломолочные продукты.
Медикаменты при крапивнице
При назначении лекарств врач должен учесть противопоказания, аллергологический анамнез и возраст пациента. В случае анафилаксии лекарства могут вводиться инъекционно.
Таблетки и мази
При крапивнице назначаются:
- Противоаллергические средства (блокаторы H1-гистаминовых рецептов). К ним относятся Аллегра, Зодак, Зиртек, Эриус, Цетрин, Кларитин, Лоратадин, Дезлоратадин, Супрастин, Супрастинекс, Эбастин, Кестин, Тавегил. Детям лекарство можно давать в виде сиропа.
- Сорбенты (Полисорб, активированный уголь, Лактофильтрум, Полифепам, Полисорб МП, Энтеросгель).
- Системные кортикостероиды (Метипред, Дексаметазон, Преднизолон). Показаны при неэффективности антигистаминных лекарств.
- Иммунодепрессанты. Показаны при аутоиммунной крапивнице.
- Противоаллергические мази и гели (Фенистил, Диметинден, Псило-Бальзам).
- Гормональные мази, кремы и гели (Момат, Унидерм, Адвантан, Лоринден А, Синафлан).
Народные средства
При крапивнице народные средства малоэффективны. Сначала нужно выявить аллерген. Многим больных помогают такие средства, как настой на основе крапивы, сок укропа, настой багульника для ванн и сок клевера.
Профилактические мероприятия
Мерами по профилактике крапивницы являются исключение контакта с возможными аллергенами (пылью, пыльцой, химикатами), рациональное применение лекарств, лечение болезней органов пищеварительного тракта, занятие спортом, закаливание, использование перчаток при контакте с химическими веществами, влажная уборка в квартире, предупреждение укусов насекомых и ношение одежды из хлопка.
Источник: https://allergiya03.com/simptomy/krapivnica-na-rukah.html
Пятна на руках: виды, причины, лечение
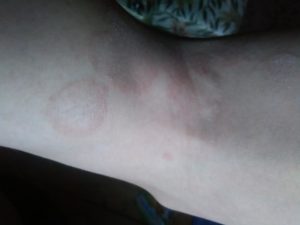
Когда на руках появляются пятна, они могут никак не мешать, не чесаться и не болеть. И все же некоторые люди испытывают дискомфорт от наличия такой косметической проблемы, поэтому хотят от нее избавиться. Прежде чем приступать к терапии, необходимо разобраться, почему пятна на руках появились.
Виды пятен на руках
Пятна на руках могут быть разных цветов и покрывать разные части рук – локти, предплечья или кисти. Также пятна различаются по размеру (маленькие или огромные). Края у них обычно ровные, но находиться они могут как на верхнем слое коже (эпидермисе), так и касаться дермы. У некоторых людей возможны смешанные виды пигментации.
Важно. Особое внимание следует обратить на цвет пятен.
Пятна на коже рук зачастую имеют белый, коричневый или иметь розовый оттенок.
Белые пятна
Пигментация белого цвета на руках (врожденная либо временная) объясняется следующими факторами:
- Витилиго. При наличии данного заболевания иммунитет человека срабатывает неправильно, происходит разрушение меланоцитов и стремительное развитие процесса (появление пятен).
- Идиопатический каплевидный гипомеланоз. Причины этой патологии кожи остаются неизвестны, а сами пятна имеют маленькие размеры и оттенок светлее оттенка кожи человека. Появляются они либо в молодом возрасте из-за наследственной предрасположенности, либо во взрослые годы.
- Отрубевидный лишай. Его провоцирует дрожжеподобный грибок, присутствующий на эпидермисе. Под влиянием определенных условий грибок начинает активно размножаться, в результате чего поражается кожа рук.
- Беспигментный невус. Белое пятно, которое есть на коже человека с самого рождения. Как правило, оно имеет полукруглую форму, а растущие в этой зоне волосы бесцветны. Поскольку клетки невуса имеют способность перерождаться, это может привести к развитию опухоли.
- Белый лишай. Пораженная область приобретает белый окрас с нечеткими контурами. Иногда кожа на руках шелушиться, пораженные участки не загорают на солнце, однако белый лишай не опасен. Зачастую встречается у детей и проходит сам.
Некоторые из перечисленных заболеваний удастся различить самостоятельно, но лучше обратиться к врачу, заметив появление подобной пигментации.
Коричневые пятна и пигментация на руках
Пигментация коричневого цвета возникает из-за того, что клетки кожи под влиянием внешних либо внутренних причин более активно вырабатывают пигмент (меланин). Его избыток в определенных зонах меняет цвет эпидермиса от светло-коричневого до темного.
На цвет пятен влияют причины их появления.
Так как точно определить, что спровоцировало проблему довольно сложно, рекомендуется посетить дерматолога – он назначит обследование и по полученным результатам составит клиническую картину.
Если проблемы со здоровьем отсутствуют, избавиться от пигментации проще. В противном случае (если обнаружится какое-то заболевание) понадобится пройти полноценный курс лечения.
Итак, что способно повлиять на образование коричневых пятен на руках:
- Солнце. Этот фактор считается самым распространенным. Ультрафиолет может повредить клетки эпидермиса и при длительном пребывании под воздействием прямых солнечных лучей запускаются защитные механизмы организма. Сбой в процессе выработки меланина – это его реакция.
- Возраст. Как правило, пигментация в старости – следствие потери клетками способности контролировать выработку меланина. Проблема возникает у людей старше 40-50 лет, поскольку в указанном возрасте здоровье начинает ухудшаться.
- Генетическая предрасположенность. При генетической расположенности любой неблагоприятный фактор может спровоцировать появление коричневых пятен на руках у человека.
- Косметические средства. Некачественная косметика или средства, содержащие вредные компоненты и вещества, применяемые длительное время, также влияют на появление пигментации.
- Нехватка витаминов и минералов. К примеру, так организм сигнализирует о дефиците витамина C.
- Химические вещества. При контакте с сильнодействующими химическими веществами на коже рук иногда возникает аллергическая реакция, которая сопровождается появлением пятен.
- Проблемы со здоровьем. Кожные заболевания, нейрофиброматоз, заболевания печени или щитовидной железы, проблемы ЖКТ и хронический воспалительный процесс – эти и другие заболевания тоже сопровождаются появлением маленьких коричневых пятен.
- Изменение гормонального фона. С подобным сбоем сталкиваются многие люди. Особенно часто пятна на руках появляются у беременных женщин и тех, кто употребляет определенные препараты. На возникновение такого косметического дефекта влияет и выработка гормонов – с годами она меняется.
Учитывая количество различных факторов, терапия для каждого пациента подбирается индивидуально.
Лечение пятен на руках
После посещения врача и проведения обследования, специалист назначает определенные препараты или народные средства. Следует отметить, что при наличии таких заболеваний, как псориаз, витилиго, нейродермит и других, полное избавление от пигментации невозможно. В этих случаях пациент может только контролировать течение болезни, чтобы не допустить рецидивов и ухудшения состояния здоровья.
Тяжелее всего происходит терапия пятен, которые появились из-за нарушения синтеза пигмента кожи. Если на руках присутствуют определенные типы пятен (например, веснушки), то лечить их и вовсе не нужно.
Если же причина возникновения проблемы заключается в воздействии холода или тепла, тогда пигментация вскоре пройдет самостоятельно.
А когда пятна на коже шелушатся, дерматолог прописывает пациенту специальные мази и крема (Пантенол и т.п.).
Чтобы обесцветить возрастные пятна коричневого цвета нередко назначают кремы с отбеливающими свойствами, в составе которых также присутствуют мягкие стероиды и гидрохинон.
Даже если на коже появились маленькие пятнышки и они не вызывают опасения, желательно посетить врача, чтобы исключить более серьезные проблемы со здоровьем.
(1 5,00 из 5)
Загрузка…
Источник: https://kladovaia-krasoti.ru/pyatna-na-rukah/
Сыпь на предплечьях: виды, основные причины, способы лечения и меры профилактики
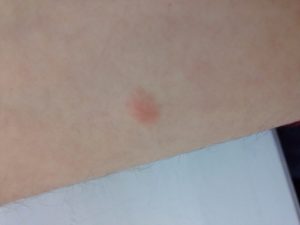
Появление высыпаний на плечах, предплечьях и руках — довольно распространенное явление.
Для того чтобы избавиться от патологии, необходимо узнать характер сыпи на предплечьях и плечах, разобраться с причиной ее появления и только после этого начинать лечение.
Важно помнить о том, что самолечение может сильно навредить, поэтому следует сразу же при появлении сыпи обратиться к специалисту и незамедлительно начать терапию.
Причины сыпи на предплечьях у взрослых
Грибок. Грибковая инфекция может проявляться в любой части тела, а не только на предплечьях или плечах. Характерной особенностью такой инфекции является появление красной сыпи на теле, которая со временем может начать отекать и чесаться. Если грибковое воспаление проявляется в виде красных пятен, центр которых сильно шелушится, то речь может идти о такой патологии, как лишай.
Сифилис. Заболевание проявляется появлением небольших красных пузырьков, данная патология передается половым путем. Характерной особенностью патологии является то, что в большинстве случаев заболевание протекает в хронической форме. Это означает, что сыпь может то появляться, то исчезать самостоятельно без какого-либо лечения.
Кожные заболевания. Одним из наиболее часто встречающихся кожных заболеваний является солнечный кератоз. Патология довольно распространена среди людей пожилого возраста.
Основным признаком заболевания является появление красных пятен, которые сильно зудят и без своевременного лечения становятся коричневыми.
Солнечный кератоз – довольно опасное проявление, так как именно он может быть предвестником онкологического заболевания.
Гормональный сбой. Данная причина патологии подразумевает появление сыпи в виде прыщей на предплечьях и лице у подростков в период полового созревания, когда гормональная система начинает постепенно меняться. В такой период кожа становится наиболее восприимчивой к образованию угревой сыпи.
Аллергическая реакция. Часто сыпь на плечах и предплечьях появляется в результате контактного или аллергического дерматита.
Такая реакция на организм в большинстве случаев проявляется при ношении синтетической одежды, использовании некачественных средств косметической и бытовой химии.
Сыпь может проявиться и в результате приема большого количества медикаментозных препаратов, в частности антибиотиков.
Нарушение работы ЖКТ. При сбоях в работе кишечника и всей системы желудочно-кишечного тракта характерно появление красной сыпи на предплечьях и лице человека. Появляется такая сыпь и при проблемах с печенью и почками.
Причины появления сыпи у детей
Появление сыпи на предплечьях у ребенка может быть ознаменовано развитием таких инфекционных заболеваний, как: корь, ветрянка или краснуха. Стоит отметить, что при развитии данных патологий сыпь поражает все тело, а не только какой-то конкретный участок.
Кроме поражения кожи, для данных заболеваний характерны и такие признаки, как: слабость, общее недомогание организма, повышение температуры тела.
Следует помнить о том, что ветрянка, корь и краснуха заразны, поэтому при появлении сыпи на теле у ребенка необходимо ограничить его контакт с остальными детьми и взрослыми, а также незамедлительно обратиться к врачу.
Сходство прыщей и сыпи заключается в том, что и те, и другие появляются в результате закупорки пор и раздражения кожного покрова. Основным отличием прыщей от сыпи является то, что полость воспаленного прыща часто заполняется гноем, в то время как при сыпи ничего подобного не наблюдается.
В большинстве случаев сыпь образуется вследствие гипергидроза, а прыщи – это результат попадания бактерий в открытые поры, которые вызывают воспаление и раздражение эпителия.
Виды сыпи
Высыпания на теле могут быть локальными, то есть поражать только какой-то определенный участок, а могут поразить все тело. Различают несколько форм сыпи: сухая, гладкая, неравномерная, шелушащаяся, пузырчатая.
Сыпь может не причинять больному абсолютно никакого дискомфорта, а может, наоборот, сильно чесаться, причинять боль и менять свой цвет. В некоторых случаях высыпания исчезают сами по себе. Какую-то сыпь можно вылечить в домашних условиях, а некоторые высыпания на теле требуют серьезного обследования и лечения только в условиях стационара.
Бактерии, грибки и вирусы также вызывают образование высыпаний на коже, однако характер сыпи зависит только от причины, которая послужила началом данных проявлений на теле.
Одним из самых распространенных проявлений дерматологического характера является угревая сыпь, которая начинает проявляться в виде черных точек, которые постепенно воспаляются и превращаются в гнойнички.
Герпес – это еще одно заболевание кожного покрова, которое проявляется появлением мелкой сыпи на предплечьях и других частях тела.
Когда и к какому врачу обращаться?
К врачу следует обращаться сразу при появлении сыпи, так как только врач сможет узнать характер высыпаний, определить точную причину таких проявлений и назначить оптимальное лечение.
Обращаться нужно к врачу-терапевту или можно сразу посетить дерматолога.
Лечебные мероприятия
Терапия сыпи на предплечьях и других частях тела назначается только врачом-дерматологом.
Врач может назначить медикаментозное лечение сыпи исходя из причины ее развития. В комплексе с лекарствами нередко назначается физиотерапевтическое лечение, а именно: дарсонвализация и озонотерапия. В особо тяжелых случаях показана гормональная терапия («Регевидон», «Эксклютон», «Миролют») и прием иммуномодуляторов («Виферон», «Амиксин», «Кагоцел»).
При инфекционном и грибковом развитии сыпи назначаются противогрибковые («Флуконазол», «Пимафуцин», «Тербизил») и противомикробные препараты («Тетрациклин», «Аугментин»). Кроме этого, сыпь, вызванную такими патологиями, как ветрянка, оспа или корь, необходимо постоянно обрабатывать зеленкой или кастелянкой.
Если причиной возникновения высыпаний стал сифилис, то больному предстоит долгое лечение – до 2-х лет, и прием сильных антибиотиков, входящих в группы пенициллинов и тетрациклинов.
При аллергии назначаются такие антигистаминные препараты, как «Зодак», «Супрастин». Дозировку препарата должен подбирать только врач, нельзя самостоятельно уменьшать или увеличивать ее, особенно если болеет ребенок. Противоаллергические препараты могут назначаться как в виде таблеток, так и в виде специальных мазей, кремов и гелей.
Пораженные участки тела необходимо обрабатывать слабым раствором марганца, мазями, в состав которых входит салициловая кислота («Дипросалик», цинково-салициловая мазь), перекисью водорода.
В комплексе с основной терапией врач назначает диету, которую нужно соблюдать до конца лечения и после него, а также дополнительно назначается курс витаминотерапии.
Терапия средствами народной медицины
С помощью средств народной медицины невозможно избавиться от самого заболевания, но можно значительно облегчить состояние больного и устранить некоторые симптомы патологии.
Лекарственные травы. Ванны, в которые добавляются отвары из трав, помогают избавиться от неприятных ощущений, связанных с сыпью на руках и предплечьях, и зуда. Для приготовления отваров используются обычно такие лекарственные растения, как: череда, ромашка аптечная, календула, чистотел. Использовать эти травы можно как по отдельности, так и в виде сборов.
Морская соль. Ванны с морской солью пользуются большой эффективностью за счет того, что после них спадает раздражение, уменьшается воспаление и прекращается зуд. Принимать их нужно один раз в сутки, желательно перед сном.
Последствия
При появлении сыпи на предплечьях и прыщах следует незамедлительно установить причину их образования и приниматься за лечение. В противном случае может закончиться тем, что такие высыпания на коже нужно будет постоянно маскировать.
При такой патологии, как солнечный кератоз, необходимо принять все меры, чтобы в кратчайшие сроки избавиться от заболевания. Связано это с тем, что одним из его осложнений является превращение обычной сыпи в онкологическое заболевание.
Профилактика
Профилактические мероприятия по предотвращению появления сыпи на предплечьях и плечах включают в себя несколько очень простых рекомендаций, которые будет несложно выполнять и взрослым, и детям:
- Гигиена играет для человека очень важную роль, мыться нужно не реже одного раза в день, а в жаркое время года можно и больше. Маленьких детей необходимо как можно чаще ополаскивать прохладной водой во избежание образования потницы.
- В жаркое время года нежелательно находиться долгое время под прямыми солнечными лучами, если избежать этого не получается, то нужно носить с собой зонт.
- Вся используемая косметика должна соответствовать типу кожи.
- Необходимо вести здоровый образ жизни – правильно и сбалансированно питаться, заниматься спортом и отказаться от вредных привычек.
- Одежду нужно носить только из натуральных тканей, никакой синтетики.
- При развитии какого-либо заболевания необходимо своевременно обращаться к врачу и вовремя лечить все патологии.
При появлении сыпи на предплечьях нельзя заниматься самолечением, а нужно сразу обращаться к врачу, так как это может быть признаком какого-либо серьезного заболевания, требующего незамедлительной терапии во избежание тяжелых последствий.
Источник: https://FB.ru/article/405535/syip-na-predplechyah-vidyi-osnovnyie-prichinyi-sposobyi-lecheniya-i-meryi-profilaktiki
Сыпь на запястьях рук: фото, возможные заболевания, лечение
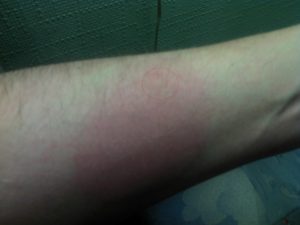
Сыпь на запястьях рук появляется достаточно часто. На этом участке наиболее тонкая и нежная кожа, остро реагирующая на любое воздействие. В большинстве случаев дело в контактном дерматите. Кожа раздражается ремешками часов, браслетами, натиранием рукавами и манжетами. Иногда дело может быть в косметических средствах, мыле или бытовой химии.
В таких случаях избавить от проблемы довольно просто. Нужно принять антигистаминное и помазать пораженный участок мазью с охлаждающим и успокаивающим действием. На время лечения следует избегать контакта с водой и натирающими частями одежды. Также необходимо выяснить, что именно вызвало подобную реакцию, и прекратить этим пользоваться.
В ряде случаев причиной высыпаний становится стресс. Из-за психологического перенапряжения нарушается проведение нервных импульсов. Возникает так называемая нервная почесуха. Нежная и ранимая кожа запястья легко повреждается и покрывается сыпью. Для устранения проблемы следует выпить успокоительное и обработать расчесанные участки регенерирующей и противозудной мазью.
Иногда причиной проблемы служат патологии. Наиболее тревожными являются случаи, когда сыпь на запястьях не чешется.
Сыпь на запястьях фото
Аллергическое кожное заболевание, возникающее из-за наследственной предрасположенности. Спровоцировать обострение могут психологические нагрузки, табачный дым, различные химикаты. В основном встречается у детей и подростков. Высыпания также локализуются на лице, в подмышках и паху, за ушами, под коленями и в локтевом сгибе. Присутствует зуд.
Для патологии характерны сменяющиеся периоды ремиссии и рецидивов. На начальной стадии может проявляться в виде шелушения между пальцев рук. В запущенных случаях может облазить кожа на ладонях. Лечение подразумевает прием витаминов, иммуномодуляторов и антигистаминных. Также используется наружная обработка очагов поражения.
По показаниям используют гормональные препараты и антибиотики.
Экзема
Кожное заболевание воспалительного характера. Возникает из-за нарушения обмена веществ и снижения иммунитета. На запястьях обычно проявляется истинная экзема. Она характеризуется появлением отечных красных участков с мокнущей поверхностью. На пятнах образуются пузырьки с мутной жидкостью внутри. После их вскрытия остаются эрозии.
По внешнему краю очагов располагаются более крупные высыпания. При заживлении язвочек пятна покрываются чешуйками. В запущенных случаях может слезать кожа на пальцах рук. Для лечения используют гормональные препараты, успокоительные и противоаллергические средства. Иногда проводят плазмофорез.
Наружная обработка проводится противовоспалительными мазями.
Акродерматит
Высыпания на запястьях рук могут быть вызваны акродерматитом. Это воспалительное кожное заболевание, возникающее из-за укуса клеща, метаболических нарушений или ослабления нервных импульсов.
Причины возникновения влияют на клиническую картину и способ лечения. Чаще всего патология характеризуется появлением гнойников и пузырьков с серозным содержимым. Сыпь охватывает запястье и кисть. Ткани опухают, ощущается боль, жжение и зуд.
В основном для лечения используются антибиотики и ряд других препаратов по показаниям.
Псориаз
Кожное заболевание, природа возникновения которого недостаточно изучена. Существует версия, что его провоцирует вирус, но этому пока нет подтверждений. В основном патология проявляется в ответ на стресс. Отмечается влияние наследственности на заболеваемость.
Клиническая картина заключается в появлении отечных красных пятен с шелушащейся поверхностью. Очаги изначально локализуются в области суставов на руках и ногах, а затем распространяются по всему телу. Чешуйки с воспаленных тканей легко снимаются, при этом появляется кровь.
Без лечения бляшки исчезают, на их месте остается темная кожа. Через некоторое время признаки воспаления возвращаются. Терапия включает в себя наружное использование гормональных мазей и средств с отшелушивающим и заживляющим действием.
Успокоительные и антигистаминные предназначаются для приема внутрь.
Красный плоский лишай
Заболевание, вызывающее нарушение метаболизма и иммунитета. Причины возникновения патологии неясны. Провоцирующими факторами выступают генетическая предрасположенность, заболевания органов ЖКТ, склонность к аллергии. Результатом болезни становится сыпь на запястье, коленях, локтях, слизистой в ротовой полости.
Со временем очаги разрастаются и занимают значительные участки поверхности тела. Основные воспалительные элементы – наросты бордового или красно-фиолетового цвета. На крупных узелках просматривается рисунок в виде сетки. Новообразования сливаются, разрастаются и становятся похожими на гирлянды, круги или прямые линии. Процесс сопровождается зудом.
В лечении используют ультрафиолетовое облучение, гормональные мази и седативные препараты.
Чесотка
Паразитарное заболевание, возникающее после заражения чесоточным клещом. Насекомое передается от человека к человеку при длительном и тесном телесном контакте. Характеризуется нестерпимым зудом, возникающим из-за передвижения паразита под кожей и реакции на продукты его жизнедеятельности.
Отличительным признаком заболевания являются чесоточные ходы. Они представляют собой изогнутые линии до 1 см в длину с пузырьком на конце. При расчесывании нередко присоединяется стафилококковая инфекция, сопровождающаяся образованием гнойничков.
Внешние проявления болезни больше всего видны между пальцами и на запястьях, где наиболее тонкая и чувствительная кожа. Лечение проводится с помощью особых мазей, наносимых на все тело, кроме лица и головы. У маленьких детей обрабатываются и эти участки.
Необходимо профилактическое лечение всех людей, контактирующих с больным, даже при отсутствии симптомов.
Сосудистые заболевания
Воспаление венозной стенки или закупорка сосуда, происходящие в следствие механического повреждения, нарушения циркуляции и свертываемости крови. При этих заболеваниях мелкая сыпь на запястьях не чешется.
Она представляет собой красные пятна, расположенные по ходу вены. Сам сосуд опухает и четко выступает над кожей. Окружающие ткани отекают, становятся горячими. Повышается температура. Возможно воспаление локтевых лимфоузлов.
Для лечения используют противовоспалительные мази, антикоагулянты, препараты для рассасывания тромбов.
Сыпь на запястьях часто является признаком заболевания. Все же в большинстве случаев появляются относительно безопасные высыпания. Тем не менее не помешает консультация дерматолога, особенно если дело касается ребенка.
Источник: https://nakozhe.com/syip-na-zapyastyah-ruk.html
Что делать с сыпью, появившейся на плечах и предплечьях?
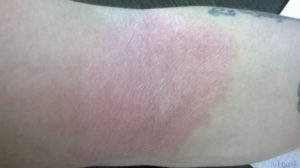
Кожные высыпания свидетельствуют о наличии каких-либо заболеваний или сбоев в организме. Поэтому данное явление – это не шутка.
Сыпь на плечах и предплечьях появляется довольно часто. От чего же это происходит, и как излечить такое явление?
Какая бывает сыпь на теле?
Как правило, сыпь в верхней части туловища может иметь разную окраску, а со временем видоизменяться.
Существуют такие виды высыпаний:
- Пузырьки. Выглядят как полукруги, заполненные жидкостью. Их размер составляет 5 мм и больше. Могут лопаться. После лечения рубцов, как правило, не оставляют
- Узелки. Вариативны по форме, размером от 3 до 10 мм
- Гнойники. Представляют собой полость, в которой находится гной. Некоторые могут быть размером, как угорь, а некоторые доходит до формы фурункула
- Пятна. Имеют светло-розовый или багровый оттенок
- Везикула. Такой вид сыпи похож на пузырь, но плотнее. После терапии остается след
- Угорь. Воспалительный процесс, который появляется при закупорке сальных желез
Почему возникает сыпь?
Обнаружив высыпание на плечах, важно выяснить причину неприятного явления. Оно бывает инфекционного или неинфекционного характера.
Причины инфекции:
- Лишай. Начальная стадия недуга можно узнать по розовым пятнам овальной формы, которые распространяются на плечи, грудь
- Сифилис. Болезнь выглядит как волнообразные высыпания на коже
- Вирусные инфекции (например, корь, краснуха, ветряная оспа). Данный недуг проявляется зудящей сыпью, повышенной температурой и слабостью. Высыпать может по всем частям тела
К неинфекционным причинам относят следующее:
- Несоблюдение правил личной гигиены
- Механический дерматит. Провоцирует его тесная одежда, натирающие лямки, повышенная потливость. Сыпь имеет красный цвет и выглядит в форме водянки
- Психогенный зуд. Появляется у человека вследствие психологических расстройств. Он бесконтрольно чешется, не осознавая этого
- Солнечный кератоз. Данному недугу в основном подвержена старшая возрастная категория людей. Признаками заболевания есть маленькое пятно, которое шелушится, а после приобретает коричневый оттенок. Эта болезнь считается предраковым состоянием. Сыпь образуется, как правило, в области торса
- Медикаментозная токсикодермия. Появляется зудящие прыщи вследствие длительного приема различных лекарств, в основном антибиотиков
- Аллергические проявления. Самая распространенной причиной высыпаний считается именно аллергия. Возникает она из-за чувствительности кожных покровов к аллергену, например, к стиральным порошкам, продуктам питания и так далее. Возникает в виде пузырьков, которые со временем лопаются
- Нездоровый образ жизни. Алкоголь, курение, неправильное питание приводят к ухудшению состояния кожных покровов, поэтому из-за этого могут появиться высыпания на любой области тела
- Гормональные сбои. Во время полового созревания у подростков идет активная выработка гормонов, что приводит к появлению угрей и прыщей
- Заболевания ЖКТ. Неправильная работа почек и печени, дисбактериоз, также могут привести к сыпи на теле
Как проводится лечение?
Так как сыпь проявляется в разных формах, то ее лечением должен заниматься врач-дерматолог.
Для правильной и эффективной терапии нужно будет пройти такое обследование:
- Сдать общий анализ крови, а также соскоб кожи
- Сделать копрограмму с целью определения дисбактериоза
- Выявить уровень тестостерона и прогестерона у женщин в крови
- Определить чувствительность к антибиотикам, сдав бакпосев (при необходимости)
После назначенного обследования и его ответов, врач-дерматолог определит характер сыпи и назначит определенное лечение.
Основное лечение направлено на причину, а терапия самого высыпания проводится местными препаратами, мазями или гелями. В случае аллергической сыпи приписывают еще антигистаминные препараты.
Профилактика недуга
Для того, чтобы предотвратить появление высыпаний, следует придерживаться таких профилактических мер:
- Ведите здоровый образ жизни и придерживайтесь правильного питания. Полезна пища, богатая минералами и витаминами. Исключите из своего рациона фастфуд
- Покупайте одежду только из натуральных материалов, так как синтетика может привести к появлению высыпаний
- Соблюдайте гигиену: купайтесь в летнее время чаще, а также пользуйтесь только своими принадлежностями
- Берегитесь стрессов, так как ослабленный организм чаще подвержен инфекциям
К сожалению, не все люди, заметив у себя высыпания, обращаются к врачу. Многие думают, что данную проблему можно решить самостоятельно. Делать этого не рекомендуется. Лечение любой сыпи назначает врач по внешним признакам, выявляя причину. А самостоятельная терапия может только усугубить ситуацию. Доверьте свое здоровье специалистам.
Источник: https://prisch.ru/na-plechax-i-predplechyax/





