Конвульсии
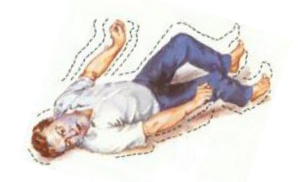
Конвульсии (судороги) – внезапные, непроизвольные сокращения мышц лица, конечностей или всего организма.
Симптом возникает впоследствие неврологической патологии, инфекционных заболеваний и отравления токсическими веществами. Состояние острое и требует неотложной терапии.
Нужно обеспечить потерпевшему положение тела, при котором он не сможет навредить себе и окружающим, ввести противосудорожные лекарства.
Заболевания, для которых характерный симптом:
- эпилепсия;
- менингит;
- энцефалит;
- столбняк;
- передозировка психотропными препаратами;
- черепно-мозговые травмы;
- опухоли головного мозга.
Конвульсии, общие сведения, патогенез и этиология
Конвульсиями называют форму эпилептического приступа, которая характеризуется невольными сокращениями скелетных мышц, которые вызваны аномальными разрядами нейронов в двигательной коре.
Конвульсии (фото: www.likar.info)
Приступообразные разряды нейронов бывают трех видов. Спонтанные – возникают при повышенной возбудимости по причине генетической склонности или структурных изменений (неспровоцированные судороги). Рефлекторные возникают в ответ на конкретные раздражители, они всегда одинаковые у конкретного пациента. Спровоцированные – последствие стрессовых факторов.
Причины спровоцированных конвульсий:
- нарушение метаболизма (снижение уровня глюкозы, натрия, кальция);
- травмы;
- инсульты;
- гипоксия;
- отравление алкоголем, лекарствами, токсическими субстанциями;
- менингит, энцефалит;
- лихорадка (судороги возникают у детей от 6 месяцев до 6 лет).
Спровоцированные судороги возникают в непосредственной связи с определенным фактором. Причины неспровоцированных и рефлекторных судорог:
- генетическая склонность;
- структурное нарушение коры головного мозга (опухоли, рубцы после перенесенного инсульта или травмы).
Классификация
По механизму возникновения конвульсии бывают двух видов: эпилептические и неэпилептические. Эпилептические вызваны одновременным разрядом большого количества нейронов и служат проявлением разных видов судорожных припадков.
Неэпилептические конвульсии связаны с:
- повышением возбудимости сегментарных структур ЦНС;
- дисфункцией нервных клеток;
- активизацией мозговых структур под действием токсинов и ядов;
- нарушением функции под влиянием эндокринных, электролитных и метаболических нарушений;
- расстройством механизмов, которые участвуют в организации сна;
- стрессовыми ситуациями (истерические судороги);
- органическими поражениями головного мозга.
Судороги бывают тоническими (длительное напряжение мышц) и клоническими (периоды напряжения мышечной ткани чередуются с ее расслаблением).
У детей раннего возраста легко возникают судороги, под влиянием инфекций, травм, интоксикаций и психогенных факторов. Повышенная восприимчивость к симптому объясняется строением головного мозга.
Возможные причины
У маленьких детей причина конвульсий — повышение температуры тела выше 38,5º С. Часто лихорадка провоцируется бактериями и вирусами. Возникновение симптома связано с заболеваниями центральной нервной системы.
К таким состояниям относятся повышенная возбудимость нервных клеток, органические поражения (инсульты, инфаркты, опухоли). В редких случаях конвульсии возникают по причине эмоционального или физического перенапряжения.
Факторы риска
Более подвержены риску возникновения конвульсий люди, страдающие метаболическими нарушениями (сахарный диабет, низкий уровень кальция и натрия в крови).
Конвульсии чаще встречаются у малышей. Это связано с тем, что происходит формирование центра терморегуляции, и организм реагирует на лихорадку судорожными сокращениями мышц. Существует генетическая предрасположенность к их формированию.
Люди, в анамнезе которых есть диагноз эпилепсия, находятся также в зоне риска.
Клиническая картина
Возникновение конвульсий сопровождается потерей сознания. Основные симптомы:
- непроизвольное судорожное сокращение мышц конечностей или всего тела;
- закатывание глаз;
- затруднение дыхания;
- выделение пены изо рта.
У пациентов иногда наблюдается непроизвольное мочеиспускание и дефекация. После приступа человек засыпает. Во сне потерпевший часто храпит.
Первая помощь
Алгоритм действий при конвульсиях у взрослых применяется в случае затяжного припадка, который самостоятельно не проходит более 5-ти минут. Вне больничного учреждения:
- обеспечивают проходимость дыхательных путей и оберегают от травм (нельзя вкладывать пальцы или другие предметы в рот больного);
- по возможности вводят 2 мг Лоразепама или 5 мг Диазепама.
В больнице:
- обеспечивают проходимость дыхательных путей, подсоединяют кислород и следят за оксигенацией. Контролируют артериальное давление, проводят электрокардиографию;
- подключают систему и вводят 0,9%-й физиологический раствор внутривенно;
- проводят общий анализ крови и токсикологическое исследование мочи;
- внутривенно вводят 50 мл 40% раствора глюкозы и 100 мг тиамина внутримышечно.
Если оказанные мероприятия неэффективны – лечение продолжают в отделении интенсивной терапии.
К какому врачу обратиться
Так, как конвульсии – острое состояние, требующее неотложной помощи, его лечением обычно занимается врач интенсивной терапии. Далее определяют причину возникновения симптома. В зависимости от нее, лечением пациента могут заниматься невропатолог, инфекционист, психиатр, онколог.
Важно! Конвульсии – симптом, при котором возникает непроизвольное и неконтролируемое сокращение мышечной ткани. Чаще наблюдается у маленьких детей. Важный момент в терапии – выяснение состояния, которое вызвало симптом
Диагностика
Следует опросить окружающих об обстоятельствах и течение приступа. Выясняют наличие факторов, которые могли его спровоцировать. Также важно начало приступа – конвульсии охватили все тело или его часть.
Проводится оценка основных жизненных функций, неврологическое исследование.
Среди дополнительных методов диагностики используются:
- биохимический анализ крови. Определяется концентрация противоэпилептических лекарственных препаратов в плазме крови, токсикологический скрининг зависимо от клинической ситуаци;
- нейровизуальные исследования – компьютерная томография, магнитно-резонансная томография, электроэнцефалография.
Лечение
Зависимо от причины возникновения конвульсий, методы лечения симптома будут отличаться. Если причиной конвульсий стало отравление токсичными веществами или лекарственными препаратами, алгоритм лечения выглядит так:
- Очищение желудочно-кишечного тракта (промывание желудка, энтеросорбция, слабительные).
- Коррекция нарушений кровообращения (инфузионная терапия).
- Форсированный диурез – для более эффективного удаления токсинов из организма.
- Обеспечение адекватного дыхания. Проводится интубация трахеи, при необходимости — искусственная вентиляция легких.
- Антидотная терапия.
- Антибиотикотерапия для предупреждения осложнений.
- Симптоматическое лечение.
Схема терапии фебрильных судорог у детей:
- жаропонижающие препараты – Парацетамол, Ибупрофен, Изокед;
- противосудорожные – Диазепам, Седуксен, Фенобарбитал.
Совет врача! При повышении температуры тела у детей выше 37,5º С не стоит ждать, пока она снизится самостоятельно, это может стать причиной возникновения фебрильных судорог
Как можно раньше следует вызвать бригаду скорой помощи. Важно четко объяснить все обстоятельства, при которых состоялся приступ, а также охарактеризовать его. До приезда врача не нужно вводить лекарственные препараты, ведь самолечение может быть опасным.
Последствия и осложнения
Конвульсии опасны тем, что может возникнуть не один приступ, а их череда, при которых человек находится без сознания.
Состояние приводит к дегенеративным процессам в коре головного мозга, что в дальнейшем сказывается на поведении.
Для детей состояние опасно тем, что при затяжном течение вызывает задержку нервно-психического развития и приводит к снижению интеллектуальных способностей. В 2% случаев фебрильные судороги провоцируют развитие эпилепсии.
Также в припадке конвульсий человек легко может навредить себе, прикусив язык или ударившись о твердую поверхность. Последствиями конвульсий бывает удушье и сердечный приступ.
Прогноз
Если не медлить с оказанием врачебной помощи, в большинстве случаев прогноз благоприятный. Важно определить причину возникновения конвульсий и ликвидировать ее. После устранения этиологического фактора, как правило, приступы не повторяются.
Если причина симптома — эпилепсия, не стоит прерывать прием противоэпилептических препаратов. Игнорирование лечения приведет к рецидиву заболевания.
Прогноз неблагоприятный в том случае, если повреждена нервная система, а именно – головной мозг.
Профилактика
Специфическая профилактика конвульсий отсутствует. Основные рекомендации:
- рациональное и полноценное питание;
- отказ от курения, алкоголя и наркотиков;
- чередование режима работы и отдыха;
- своевременное лечение инфекционных заболеваний;
- поддержание метаболического равновесия;
- терапия эндокринных нарушений
- прием иммуномодулирующих препаратов.
Родителям следует быть внимательными к состоянию здоровья малышей, не допускать лихорадки, а поддерживать температуру тела в границах нормы. Эти простые советы помогут уберечь от конвульсий.
Источник: https://SimptomyInfo.ru/simptomy/220-konvulsii.html
Во время сна дергается тело: основные причины и способы борьбы — Саморазвитие
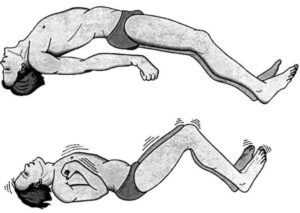
21.11.2019
В период ночного отдыха, люди редко спят в одном положении. Они шевелят ногами и руками, переворачиваются со стороны в сторону, дергают конечностями или вообще вздрагивают. Часто они даже не замечают этого.
Что же приводит к мышечным спазмам? Это физиологическая потребность или причина возможного заболевания? Такая особенность названа ученными, как гипнагогическое подергивание или ночная миоклония.
У 70% населения – это физиологическая особенность. Чаще происходит на начальном этапе сна. Она не имеет симптоматики, проходит самостоятельно и, только в единичных случаях, является патологической.
Нормы подергиваний во сне у человека
Большая часть человечества сталкивались с миоклонией, называя ее подергиванием. Это особенность физиологического состояния.
Происходит при испуге или в период первой стадии сна. Обычно однократна и сразу проходит.
Мышечные сокращения также бывают после физических тренировок. У малышей – во время интенсивного роста. Даже икоту относят к физиологической миоклонии.
Не следует беспокоиться, если эти сокращения единичные, проходят быстро и не доставляют физического дискомфорта.
Но, если симптомы имеют тенденцию учащаться и усиливаться, препятствуют отдыху и наблюдаются в момент бодрствования, следует насторожиться и обратиться за помощью к специалисту.
У кого чаще всего проявляется миоклонус
Малыш дергается во сне столько же, сколько взрослый или пожилой человек. Причем подергивания происходят чаще в начальных стадиях засыпания. Отсюда следует вывод, что проблема носит равную диффузию для всех возрастных категорий.
Факторы, влияющие на подергивания при засыпании
Существует несколько основных факторов, которые могут воздействовать на интенсивность ночных вздрагиваний:
- психоэмоциональная ситуация на работе, скандалы дома, повышенная мнительность, депрессии приводят к психическим нарушениям. Они являются одним из основных факторов неспокойного пребывания. Могут вызвать невралгический синдром и привести к патологии;
- физическое перенапряжение организма во время рабочего дня. Избыточное поступление молочной кислоты в мышцы, вызывает тонус и непроизвольно сокращает их;
- на процесс также могут влиять внешние раздражители, такие как: свет уличных фонарей, шумные соседи, посторонние шумы с улицы. Эти факторы негативно влияют на сенсорные системы, нарушая не только сон, но и настроение;
- специалисты утверждают, что очень важно положение в момент отдыха. Не должен нарушаться кровоток, мышцы находиться в расслабленном состоянии, не следует зажимать внутренние органы;
- не маловажным фактором является чрезмерная интенсивность мозга в дневное время. С этой проблемой связаны люди, работа которых, предусматривает мозговую деятельность. А так же творческие люди;
- чрезмерное употребление алкоголя, энергетических напитков и кофеина будут способствовать беспокойному отдыху;
- компьютер и компьютерные игры возбуждают мозг, что может провоцировать ночные импульсы.
Причины
Большая часть медиков не считают ночной миоклонус патологией. Они относят его к естественной функции нервной системы.
- перед сном мышцы резко расслабляются, и организм воспринимает эту ситуацию, как процесс умирание. В гипоталамус поступает сигнал. Мышцы начинают быстро сокращаться, чтобы разбудить организм и возобновить жизненные силы;
- в состоянии сна притупляются жизненные процессы, но мозг продолжает интенсивно работать и контролировать положение. Он посылает импульсы чтобы убедиться, что все работает нормально. Эти незначительные подрагивания, незаметны. Они не беспокоят и несут сугубо физиологическое направление;
- вздрагивания могут указывать также на нехватку в организме минеральных веществ и микроэлементов – глюкозы, натрия, калия;
- интенсивный рост у детей может стать причиной синдрома. Но оснований для беспокойства нет. Это проходит естественным путем после того, как малыш подрастает;
- для людей, которые страдают от сильного храпа, резкое вздрагивание может говорить об остановке дыхания;
- прием лекарственных препаратов или резкое прекращение, могут вызывать спазмы конечностей и судороги;
- синдром может появиться у людей, перенесших черепно-мозговые травмы или сотрясения мозга.
Иногда подобное явление может возникнуть как следствие перенесенных вирусных заболеваний.
В каких случаях необходима помощь специалиста
У 70% население миоклония – это физиологическая особенность. Но существуют и патологические особенности, при которых нужна помощь специалиста.
Например, когда человек дергается даже в период бодрствования и происходит нарастание и усугубление судорог.
Вздрагивания и подергивания могут оказаться причиной ряда заболеваний:
- эпилепсия;
- диабет;
- ущемление нервов;
- подагра;
- дистрофия мышц;
- нарушение обменного процесса;
- авитаминоз.
Если миоклония не исчезает на протяжении долгого времени, мешает здоровому сну и сокращения усиливаются, лучше показаться специалисту и выявить причину.
Своевременно проведенная диагностика поможет предупредить ряд скрытых заболеваний.
Как помочь человеку избавиться от миоклонуса
Если ночные вздрагивания часто беспокоят и не дают качественно отдохнуть, нужно придерживаться нескольких простых правил:
- составьте и соблюдайте режим дня. Определите часы, в которые вам необходимо лечь спать, и во сколько проснуться;
- вечером не стоит интенсивно заниматься спортом. Если есть желание, можно провести ряд легких расслабляющих упражнений. А вот упражнения в тренажерном зале или фитнес, перенесите на утреннее либо дневное время;
- улучшите микроклимат в спальне и подготовьте спальное место, ничто не должно вас стеснять, кровать должна быть удобной и просторной;
- желательно спать в полной темноте без посторонних раздражителей и шумов. Если же такой возможности нет, есть вариант приобрести маску для сна и беруши;
- не переедайте на ночь. Употребление жирной калорийной еды, негативным образом влияет на самочувствие. Быстрые углеводы тоже не подойдут, они сразу же насыщают организм энергией и провоцирую к действию;
- стоит исключить употребление кофейных напитков перед вечерним отдыхом;
- на ночь не принимайте энергетиков и алкоголя;
- постарайтесь избегать стрессовых ситуаций в вечерний час. Если в течение дня вы были слишком перенапряжены и не удается успокоиться даже ночью, попробуйте занятия дыхательной гимнастикой либо медитацию;
- откажитесь от компьютерных развлечений перед сном. Они возбуждают нервную систему и препятствуют крепкому спокойному сну.
Источник:
Вздрагивание при засыпании у взрослых: причины, лечение
С приближением долгожданного времени отдыха, человек старается максимально расслабиться и быстро погрузиться в сон. И вдруг, когда уже начинают путаться мысли, а сознание становится затуманенным, происходит резкий толчок, и возникает неприятное ощущение падения в бездну.
Внезапное пробуждение сопровождается чувством беспокойства и тревоги.
Почему же дергается тело при засыпании и насколько опасны данные эпизоды? Учитывая актуальность проблемы, медики провели ряд исследований и дали определение данному явлению, а также выяснили природу его возникновения.
Ночные вздрагивания у взрослых людей в процессе засыпания
Ночные подергивания или миоклония – один из наиболее быстрых, если не сказать, стремительных, видов гиперкинезов, который характеризуется частыми и хаотичными (или ритмичными) сокращениями мышечных волокон или целых групп конечностей, лица или туловища. Довольно частым вопросом на приеме у врача является: почему я при засыпании вздрагиваю и просыпаюсь?
- фокальный – в процесс вовлекается одна группа мышц;
- сегментарный – присоединяются структуры, расположенные рядом;
- генерализованный – задействуются все мышцы, симптомы становятся более выраженными.
Описание симптомов
Основным признаком синдрома являются непроизвольные вздрагивания. Они могут возникать хаотично, или повторяться ритмически. В процесс с различной частотой вовлекается как одна мышца, так и целая группа. Внешне синдром проявляется в виде:
- беспорядочных подергиваний различных структур;
- ритмических дрожаний всего тела;
- спонтанных сгибаний ступней, кистей рук;
- непроизвольного вращения глазных яблок;
- судорог, удушья;
- учащения сердцебиения;
- «тика» век;
- подергиваний мягкого неба и языка.
В последнем случае наблюдаются временные нарушения артикуляции речи. В зависимости от количества и частоты возникновения судорожных эпизодов медики выделяют доброкачественную миоклонию и ее патологическую форму.
Объяснение синдрома
Изучением феномена ученые начали заниматься еще в 19 столетии. Впервые термин «миоклония» был введен Н. Фридрейхом в 1881 году. Внешне вибрации и сокращения выглядят как «удар тока», в результате которого человек может неожиданно вздрогнуть, резко подпрыгнуть, непроизвольно выбросить конечности, или пошатнуться, как от толчка.
Если в эпизод вовлекается значительная часть мышечных групп, то нарушается равновесие тела, что приводит к падению. Интенсивность проявления синдрома напрямую зависит от распространенности, последовательности и амплитуды подергиваний.
Если в процесс вовлечена только одна мышца, то судорожные движения остаются практически незаметными, нежели при более массивных сокращениях.
К мышечному тику, который не требует специфического лечения, относятся:
- ночная миоклония – возникает на грани перехода сна из одной фазы в другую;
- испуг – появляется при резких звуках или ярком освещении;
- тик века – образовывается в результате интенсивных физических нагрузок;
- икота – реакция на раздражение ствола головного мозга или блуждающего нерва.
Последняя формируется вследствие переедания или на фоне проблем с ЖКТ из-за сокращения диафрагмы и гортани.
Безобидная миоклония
На сегодняшний день научный подход позволяет рассматривать несколько теорий происхождения неконтролируемых мышечных сокращений, не связанных с развитием патологических процессов.
Нейрофизиологическая. Замедление важных процессов в момент засыпания, воспринимаемое гипоталамусом, как предсмертное состояние. В результате мозг посылает импульсы для активизации деятельности внутренних органов и систем, стимулируя тем самым выброс гормона стресса – адреналина. Человек ощущает, будто падает с большой высоты в бездну, и резко просыпается.
Фазы сна. Мышечный спазм обусловлен трансформацией поверхностной стадии (парадоксальной) в глубокий (ортодоксальный) сон. Переход из одной фазы отдыха в другую влияет на активность головного мозга.
Нестабильный эмоциональный фон. Чрезмерная эмоциональная нагрузка, нарушения работы ЦНС, частые стрессы и переутомления способствуют возникновению непроизвольных сокращений мышечных структур.
Физические нагрузки. Регулярно перегруженные мышцы не в состоянии быстро расслабиться из-за повышенного тонуса. Постепенное ослабление напряженности сопровождается хаотичными подергиваниями, которые о стороны выглядят, как вздрагивание.
Нарушение кровообращения. Дефицит кислорода вследствие недостаточного снабжения сосудов конечностей приводит к их онемению. Это обусловлено как неправильной позой во время сна, так и более серьезными заболеваниями.
Вредные привычки. Медики связывают ночные подергивания с чрезмерным употреблением алкоголя, энергетиков, кофеин содержащих напитков, крепкого табака, эстрогенов, стимуляторов, кортикостероидных веществ.
Признак проблем со здоровьем
Патологическая миоклония, когда дергаются ноги при засыпании, возникает по ряду причин, каждая из которых определяет принадлежность ночных вздрагиваний к какому-либо типу заболевания.
Характерной особенностью подобных состояний считается их появление не только в момент погружения в сон, но и в светлый период суток во время бодрствования.
Специалисты отмечают, что частое и непроизвольное вздрагивание при засыпании у взрослых обусловлено причинами, связанными с соматическими нарушениями. Они, в свою очередь, свидетельствуют о следующих заболеваниях:
- дистрофия мышечной ткани;
- рассеянный, а также амиотрофический склероз;
- травмы кишечных нервов;
- аутоиммунные болезни;
- токсоплазмоз;
- нарушения обменных процессов – гипоксия, уремия, гиперосмолярные состояния;
- дефицит кальция и магния;
- поражения гипоталамуса.
Источник: https://donpi.ru/otnosheniya/vo-vremya-sna-dergaetsya-telo-osnovnye-prichiny-i-sposoby-borby.html
Судороги (конвульсии) – причины неконтролируемого спазма мышц

Судороги (конвульсии, от англ. convulsions) – это кратковременное, частые мышечные спазмы, возникающие независимо от нашей воли, вызванные патологической электростатической разрядкой нейронов. Источником этих разрядов, может быть, кора головного мозга, подкорковые центры, а также спинной мозг.
Чаще всего судороги касаются ладоней, но могут появляться также в предплечьях и плечах, голове, на лице, в ногах, туловище и в голосе человека. Судороги могут возникать в ходе таких заболеваний, как: эпилепсия, отравление, столбняк, сахарный диабет, волчанка, а также другие заболевания, когда температура нашего тела превышает 40 градусов по Цельсию.
Приступы судорог у больных эпилепсией возникают, как правило, без внешнего стимула, однако их можно вызвать у любого здорового человека, это зависит только от силы соответствующего стимула.
Судороги, как правило, длятся около 3-х минут. Появление судорог не означает, что человек страдает эпилепсией.
Эпилепсия возникает тогда, когда судороги происходят часто и сопровождаются биоэлектрическими изменениями в мозгу.
Судороги не следует путать с тремором, то есть состоянием ритмичного, бесконтрольного перемещения определенных частей тела, появляющихся при таких заболеваниях и расстройства, как болезнь Паркинсона, энцефалопатия, гиперфункция щитовидной железы и других.
Типы приступов судорог
Судороги делятся на тонические и клонические. Тонические приступы характеризуются постоянным напряжением мышц. Проявляются они наклоном головы назад, сгибанием верхних конечностей и раздвижением нижних, поворотом головы и глаз, может появиться подергивание век, нистагм, внезапное расстройство дыхания, вазомоторные расстройства.
Браслет при эпилепсии…
Клонические приступы – это судороги мышц с разной интенсивностью и продолжительностью. Такие судороги проявляются чередованием расслабления и напряжения мышц. В результате происходит характерное движение «туда и обратно» пораженной части тела, с относительно высокой частотой.
Клонические приступы ограничены, могут касаться лица, конечностей, пальцев, могут меняться с течением времени и в некоторых случаях распространяются на всю половину тела. Также встречаются приступы тонико-клонические – делящиеся на две фазы.
Кроме того, приступы судорог делятся по наличию сопутствующих симптомов, таких как потеря сознания, расстройства восприятия. С этой точки зрения, выделяют приступы обобщенные, во время которых потеря сознания – это первый симптом, но не обязательный, судороги, чаще всего имеют тонико-клонический характер.
Этот тип спазмов происходит, как правило, у больных, у которых вся кора головного мозга характеризуется склонностью к аномальным разрядам.
Особой, относительно легкой формой, являются приступы бессознательные (англ. absence), которые обычно длятся в течение нескольких секунд, а больной застывает в неподвижности.
Их могут сопровождать тонкие, едва заметные судороги, как правило, ограниченные мышцами лица.
С другой стороны, отличают частичные приступы, причиной которых является нарушение одного очага в коре головного мозга и которые не приводят к немедленной потере сознания. Первоначальные симптомы таких судорог частично зависят от положения эпилептического очага в коре головного мозга, и, если он находится вне части коры, отвечающей за двигательные функции, это может происходить без судорог.
Во время частичных судорог контакт с больным возможен, однако, не воспринимает мир как обычно. Это может привести к расстройствам восприятия, расстройствам личности, ощущению беспомощности, страху и другим.
Причины судорог
Есть много причин судорог, самые важные – это, в частности, хронические неврологические расстройства, лихорадка, черепно-мозговые травмы, асфиксия центральной нервной системы, опухоли головного мозга, осложнения беременности.
К причинам относятся также отравления, в том числе: алкоголем, мышьяком, барбитуратами, свинцом и метаболические расстройства, такие как: гипокальциемия, гипогликемия, потеря электролитов, порфирия, обморок. Каждая из этих причин является опасной для человека.
Наиболее распространенная причина судорог – это эпилепсия (англ. epilepsy). Эпилептические припадки вызваны неконтролируемыми, ненормальными разрядами нервных клеток коры головного мозга. Приступ может начаться у любого здорового человека под влиянием сильных стимулов, такие как электролитное расстройство, травмы, гипогликемия или гипоксия.
Об эпилепсии говорят, если у человека возникают, по крайней мере, два неспровоцированных эпилептических припадка с перерывом, как минимум, сутки. При постановке диагноза следует отличать приступы вызванные другими заболеваниями, спровоцированных внешними раздражителями и фебрильные судороги.
Неправильное строение коры головного мозга или его части, может привести к появлению склонности к возникновению неконтролируемых разрядов. Если вся кора головного мозга порождает неверные разряды, то эпизоды судорог имеют особенно острый ход. Больной, как правило, моментально теряет сознание. Это так называемая первоначальная обобщенная форма эпилепсии.
В настоящее время считается, что эта форма эпилепсии связана с определенными генетическими склонностями, связанными с неправильной работой клеточных мембран нервных клеток. Если в мозге возникает только одна группа не правильно работающих клеток, то говорят, что имеется эпилептический очаг.
Только одна четверть людей, которые испытали эпилептический приступ страдает от эпилепсии. Большинство людей испытывает припадок вызванный внешними факторами. Часто именно неожиданные приступы, вызванные внешними факторами особенно опасны, потому что человек и окружение не готовы к этому. Это может привести к опасным падениям или осложнениям, угрожающим жизни.
Основными факторами, которые могут вызвать такой приступ у здорового человека являются нарушения сна, обмена веществ (в частности, гипогликемия, гипергликемия, дефицит натрия, недостаток кислорода), травма головы, отравление, отказ от некоторых лекарств (антидепрессантов, успокоительных), алкогольная абстиненция, энцефалит и менингит, некоторые лекарства.
Эпилептический статус
Особым типом судорог, который является острым состоянием опасности для жизни, является, так называемый, эпилептический статус (англ. status epilepticus). Он диагностируется, если припадок длится дольше, чем тридцать минут, или при наличии нескольких атак в течение тридцати минут, а больной не восстанавливает сознания.
В большинстве случаев эпилептический статус вызван причинами, не связанными с эпилепсией – отказ от каких-либо препаратов, воспаление мозга или спинной менингит, травма головы, эклампсия у беременных или отравления. Примерно в трети случаев представляет собой первый приступ эпилепсии или возникает у людей, страдающих эпилепсией, которые прекратили прием лекарств или уменьшили их дозу.
Чаще всего возникает эпилептический статус в виде тонико-клонического припадка, но может принимать любые из ранее указанных форм, в том числе проявляться только потерей сознания.
В связи с этим различают:
- эпилептический статус с генерализованным приступом (CSE);
- безсудорожный эпилептический статус (NCSE);
- частичный эпилептический статус (SPSE).
При эпилептическом статусе повышается артериальное давление, может возникнуть дыхательная недостаточность, нарушение ритма сердца, нарушения терморегуляции.
Эпилептический статус угрожает жизни и требует принятия быстрого и интенсивного лечения, желательно в условиях стационара. К наиболее распространенным осложнениям относятся серьезные нарушения дыхания и кровообращения, связанные со скоплением секрета в бронхах и гипоксии мозга.
Лечение сводится к поддержанию жизненных функций, устранению возможной внешней причины и приему лекарств, регулирующих работу мозга. Поскольку эффективное лечение возможно только в условиях стационара, важен быстрый вызов скорой помощи, в случае возникновения подозрения на эпилептический статус.
Диагностика и лечение эпилепсии
Диагностика эпилепсии, вопреки первому впечатлению, сложная задача.
С одной стороны, следует исключить целый ряд причин, которые могут привести к появлению эпилептических припадков, а с другой – аналогичные симптомы имеют сердечно-сосудистые заболевания, дистония, нарушения сознания и напряжения мышц, мигрень и кластерные головные боли, приступы паники, приступы ишемии мозга и другие. Кроме того, следует уточнить этиологию эпилепсии, тип приступов.
Выделяется несколько групп эпилептических расстройств различной этиологии, течения и прогнозов.
Некоторые виды эпилепсии характерны для определенного возраста, они связаны с текущим развитием мозга и следует ожидать их полного исчезновения с течением времени, даже без принятия лечения. В других случаях прогноз может указывать на необходимость использования медикаментозного лечения.
Диагностика начинается с интервьюирования как больного человека, так и его близких, которые иногда в состоянии предоставить более подробную информацию о качестве припадков, чем сам пациент.
Основным тестом в диагностике эпилепсии является электроэнцефалография (ЭЭГ), при которой исследуется биоэлектрическая активность головного мозга.
Если исследование не подтверждает болезни, то его повторяют через некоторое время или подвергают больного действию стимулов, побуждающих мозг к неправильной работе, таких как манипуляция сном, гипервентиляция или стимулирование светом.
Проводится также компьютерная томография и магнитный резонанс, которые способны обнаружить изменения, являющиеся причинами эпилепсии: опухоли головного мозга, склероз гипокампа, корковая дисплазия, кавернозная гемангиома и другие. Лабораторные исследования крови позволяют выявить возможные нарушения обмена веществ и системные заболевания, которые могут привести к эпилептическим припадкам.
Начало лечения зависит от риска последующих припадков. Чем больше число приступов в прошлом, тем выше риск, но также зависит от этиологии эпилепсии, типа припадков, возраста больного, а также изменений наблюдаемых при исследовании (ЭЭГ).
Для лечения эпилепсии применяются так называемые противоэпилептические лекарства, которые каждый раз подбираются индивидуально к потребностям больного.
Обычно лечение начинается с одного препарата, а в случае обнаружения его недостаточной эффективности, вводится второй. Если два последовательно введенных препарата не дают эффекта, то говорят от существовании лекарствоустойчивой эпилепсии.
Вероятность того, что следующий препарат будет работать в этом случае меньше 10% и следует рассмотреть выполнение хирургической операции.
Если мы имеем дело с эпилептическим очагом в коре головного мозга, то рассматривается вопрос об удалении этого участка коры. Если вырез очага невозможен или связан со слишком высоким риском осложнений, то производят пресечение мозолистого тела, что приводит, как правило, к ограничению распространения неверных повреждений головного мозга и устраняет приступы эпилепсии.
Люди, страдающие эпилепсией, должны помнить, что, помимо приема лекарств, следует избегать факторов, влияющих на возникновение судорог, таких как нерегулярный образ жизни, недостаток сна, употребление алкоголя или частые инфекции.
Как правило, после установления диагноза, главной заботой больного становится возможность вернуться к нормальной жизни, профессиональной и семейной жизни. Чтобы быть в состоянии справиться с эпилепсией, следует тщательно ее изучить. Поддержка семьи является одним из условий безопасной и одновременно счастливой жизни.
Изначально большим барьером может показаться невозможность найти работу. Конечно, люди, страдающие эпилепсией, не способны выполнять многие работы, однако, существует целый ряд профессий, в которых они смогут реализовать себя беспрепятственно.
Важно не скрывать болезни перед работодателем и коллегами, чтобы, по возможности, эти люди знали, как себя вести в случае приступа. Как правило, реакция работодателей и коллег, вопреки опасениям больного, вполне адекватная. Человек, который знает, что в любой момент может рассчитывать на помощь окружения, в состоянии провести нормальную жизнь.
Помощь при неожиданном припадке судорог
Если мы оказываемся в ситуации, когда кто-то в нашем окружении испытывает эпилептический припадок, следует помнить о том, чтобы:
- Сохранять спокойствие.
- Защитить больного от самоповреждений.
- Положить его на бок.
- Во время приступа не трогать больного, а тем более не давать какой-либо вещи.
- Подождать, пока больной придёт в себя.
- Вызвать скорую помощь.
Источник: https://sekretizdorovya.ru/publ/sudorogi_konvulsii/3-1-0-257
Обсессивно-конвульсивное расстройство
Обсессивно-конвульсивное расстройство является неврозом навязчивого состояния, при котором страдает психика пациента. При заболевании наблюдается возникновение навязчивых идей, мыслей и действий, которые не могут контролироваться разумом и волей пациента.
Невроз навязчивых состояний требует проведения комплексной диагностики, что позволит назначить действенное лечение.
Причины болезни
Невроз навязчивых состояний развивается на фоне нарушений метаболизма норадреналина и серотонина. Это приводит к патологическим изменениям в мыслительных процессах и увеличению тревожности. Нарушения в метаболизме диагностируются при воздействии наследственных или приобретенных факторов.
Невроз навязчивых состояний развивается на фоне аномалий в генах, которые отвечают за синтез веществ, являющихся составляющим нейротрасмиттерных систем.
Патологическое состояние развивается у пациентов при воздействии на организм внешних провоцирующих факторов, которые приводят к нарушению в работе центральной нервной системы.
Появление патологического процесса наблюдается при инфекционных заболеваниях:
- Кори.
- Вирусном гепатите.
- Инфекционном монокулезе.
Невроз навязчивых состояний появляется у пациентов при черепно-мозговых травмах. Патология развивается на фоне нервных перенапряжений и стрессовых ситуаций. Навязчивый невроз появляется при острых психотравмах. Заболевание появляется на фоне хронических соматических болезней – пиелонефрита, хронического панкреатита, гипертиреоза, гастродуоденита.
Невроз навязчивых состояний развивается при наследственной предрасположенности и протекании различных заболеваний в организме. Для назначения рационального лечения патологии рекомендовано определить ее причину.
Симптоматика заболевания
Навязчивый невроз сопровождается ярко выраженной симптоматикой. У пациентов диагностируется возникновение обсессий – непреодолимо навязчивых мыслей. У пациентов наблюдается критическое отношение к себе и своему состоянию. Несмотря на то, что человек старается побороть навязчивую мысль, у него ничего не получается.
Невроз навязчивых состояний сопровождается компульсиями, с помощью которых больной старается побороть тревожность и избавиться от назойливой мысли. Если человек старается скрытно выполнить компульсивное действие, то это приводит к его рассеянности и медлительности.
Симптомы невроза навязчивых состояний зачастую являются слабо выраженными, поэтому пациент их не замечает. Недостаточно адекватное поведение пациента в этом случае относится к особенностям характера человека. Если протекание болезни имеет тяжелую форму, то пациент абстрагируется от общества и не выходит из дому.
Симптомы невроза навязчивых состояний могут постоянно сохраняться в течение нескольких месяцев и лет. В некоторых случаях заболевание имеет ремитирующее течение, которое на фоне стресса, переутомления, заболевания обостряется. Может диагностироваться неуклонное прогрессирование патологии.
При этом постоянно усугубляются изменения в характере и поведении пациента.
Невроз навязчивых состояний сопровождается определенными симптомами, что предоставляет возможность пациенту самостоятельно определить его. Несмотря на это при возникновении первых симптомов патологии пациенту рекомендовано обратиться за помощью к доктору. Только специалист после проведения диагностики определит невроз навязчивых мыслей и назначит действенное лечение.
Разновидности болезни
Существует несколько видов невроза навязчивых мыслей, которые различаются между собой в соответствии с особенностями симптоматики. Компульсивный тип заболевания проявляется в виде:
- Навязчивого сомнения. При неврозе навязчивого состояния пациент неуверен в том, правильно ли он выполняет определенные действия. У больных отмечаются постоянные переживания. На фоне возникновения неконтролируемой тревоги пациент постоянно проверяет выполненную ним работу.
- Навязчивых опасений. Во время протекания патологического процессау пациента развивается боязнь, что он не сможет выполнить определенное действие. Он боится, что забудет определенную информацию, не сможет уснуть или проснуться своевременно.
- Навязчивых фобий. При неврозе навязчивого состояния у пациента наблюдается боязнь развития патологического процесса в организме. Такие люди боятся высоты или замкнутого пространства, а также смерти, боли. При данной форме, зачастую возникает ощущения кома в горле.
- Навязчивых мыслей. Во время протекания невроза навязчивого состояния в голову пациента упорно вбиваются названия книг, строки из стихотворений или песен. Также пациента посещают навязчивые мысли, которые являются противоположными его жизненным интересом. Проявление патологического процесса может наблюдаться в виде назойливого мудрствования, которое сопровождается пустыми и нескончаемыми размышлениями.
- Навязчивых воспоминаний. Симптоматика патологического процесса проявляется в виде постоянном вспоминании неприятных событий. При болезни может диагностироваться постоянное воспоминание ярких зрительных и звуковых образов, которые напоминают о произошедшей в прошлом психотравмирующей ситуации.
- Навязчивых действий. При неврозе навязчивого состояния пациент многократно повторяет одно и то же навязчивое движение. Он может подмигивать, поправлять прическу, грызть ногти, облизывать губы и т.д.
Невроз навязчивых состояний характеризуется наличием нескольких разновидностей, которые рекомендуется обязательно определять для назначения действенного лечения.
Диагностические мероприятия
Диагностика патологического процесса проводится в соответствии с жалобами пациента. Именно поэтому при возникновении признаков патологии ему рекомендуется обратиться за помощью к специалисту. Для постановки диагноза доктор проводит неврологический осмотр. При подозрении на протекание невроза навязчивого состояния рекомендовано провести психиатрическое обследование.
При посещении доктора он проводит психологическое тестирование. Если возникает необходимость, то пациенты консультируются у психиатра или невролога.
Для оценки состояния больного при неврозе навязчивого состояния используется шкала Йеля-Брауна. В период диагностики заболевания рекомендуется провести психологическое исследование личности.
При возникновении патологического процесса проводится патопсихологическое тестирование.
При осмотре у невролога осуществляется выявление гипергидроза ладоней. Также специалист определяет вегетативные дисфункции и наличие симметричного повышения сухожильных рефлексов.
Если имеются подозрение на протекание церебрального патологического процесса, который имеет органическую природу, рекомендуется проводить компьютерную и магниторезонансную томография.
Диагностика невроза навязчивого состояния должна быть комплексной, что позволит разработать действенную терапевтическую схему.
Особенности терапии
Лечение невроза навязчивых состояний требует применения комплексного и индивидуального подхода, что положительно отобразится на результате. При заболевании используется психокоррекция и медикаментозное лечение.
В период протекания невроза навязчивого состояния рекомендуется использовать антидепрессанты. Лечить патологию рекомендуется с применением таких лекарств:
- Амитриптилин.
- Имипрамин.
- Кломипрамин.
Высокой эффективностью при неврозе навязчивого состояния обладают медикаментозные средства, которые относятся к третьему поколению. В период их применения ингибируется обратный захват серотонина. Лечение невроза навязчивого состояния проводится:
- Флуоксетином;
- Циталопрамом;
- Сертралином;
- Пароксетином.
Если невроз навязчивых состояний сопровождается тревожностью, то пациенту рекомендуется применение транквилизаторов – Клоназепама, Диазепама. При хроническом протекании невроза навязчивого состояния лечение проводится атипичными психотропных препаратов – Кветиапина. При тяжелом протекании патологического состояния его терапию рекомендовано проводить в стационарных условиях.
При неврозе рекомендуется использовать психотерапевтическое воздействие. Наиболее часто для борьбы с патологией используют когнитивно-поведенческую терапии. В период протекания невроза психотерапевт проводит беседу с пациентом, в ходе которой он определяет наличие навязчивостей и фобий. Это предоставляет возможность определения методики лечения.
При неврозе навязчивого состояния широко применяют метод экспозиции. При занятии с психотерапевтом пациента сталкивают с тревожной ситуацией. В ходе занятия больной понимает, что ничего страшного при этом не происходит.
Для лечения невроза навязчивого состояния рекомендовано применения метода остановки мысли. Он заключается в поиске пациентом положительных аспектов в навязчивостях.
При неврозе навязчивого состояния рекомендовано применение аутогенных тренировок. Терапия патологии проводится с использованием игровых методик. Высокоэффективной в лечении патологии является индивидуальная психотерапия. Также рекомендуется использование методик психоанализа. При неврозах навязчивого состояния широко применяют гипноз.
Невроз навязчивых состояний является тяжелым патологическим процессом, который негативно отображается на качестве жизни пациента. Заболевание развивается на фоне воздействия различных провоцирующих факторов, на устранение которых направляется лечение. существует несколько видов заболевания, которые рекомендуется определять для назначения действенного лечения.
Для терапии патологического процесса рекомендовано использовать медикаментозные препараты и методы психокоррекции. При неврозе навязчивого состояния схема лечения разрабатывается доктором в соответствии с индивидуальными особенностями больного.
Источник: https://nevrology.net/sindromy-i-zabolevaniya/obsessivno-konvulsivnoe-rasstrojstvo.html





