Иммунология и биохимия

Кальпротектин (КП) — белок с м.м. 36,5 кДа, состоит из двух тяжелых и одной легкой цепи. КП — один 20 белков в так называемом семействе S-100. Эти белки были названы из-за их растворимости в 100% растворе сульфата аммония. Все они связывают кальций, имеют различные внутри- и внеклеточные регуляторные свойства.
КП состоит из комплекса S100A8 / S100A9, который связывает шесть ионов кальция, а также может связывать ионы цинка и марганца, что, как полагают, является одним из механизмов, лежащих в основе антимикробных свойств КП. КП является термостойким и устойчивым к протеолизу в присутствии ионов кальция.
Как кальпротектин попадает в фекалии
Кальпротектин встречается главным образом в нейтрофильных гранулоцитах, в которых он составляет около 5% от содержания общего белка и до 60% от белка цитозоля.
КП содержится и в других клетках воспаления — в моноцитах и макрофаги, но в значительно меньшей степени, чем в нейтрофилах. Кроме того, КП синтезируется клетками слизистых оболочек, плоского эпителия и клетками поджелудочной железы.
При воспалительном процессе КП освобождается активированными нейтрофилами, макрофагами и эпителиальными клетками и способствует воспалительному процессу. При неинфекционных заболеваниях, таких как воспалительные заболевания кишечника (ВЗК), фактор, инициирующий воспалительный процесс (триггер), неизвестен.
Активация эпителиальных клеток и повышение уровня факторов иммунной системы — цитокинов, включая тумор некротический фактор и хемокины из моноцитов и гранулоцитов, приводят к активной секреции цитозольных белков. Активация эпителиальных клеток является первым источником секреции КП в просвет кишечника.
Молекулы КП в слизистой оболочке мобилизуют лейкоциты, ускоряя, таким образом, воспалительный каскад. Активированные нейтрофилы слизистой повреждают ее.
Большая часть КП в фекалиях освобождается нейтрофилами, так как они активируются и впоследствии подвергаются некрозу, освобождая содержимое цитозоля в просвете кишечника.
Биологическая роль КП
КП обладает антибактериальной и противогрибковой активностью, ингибирует металлопротеиназы, а комплексообразование кальпротектина с ионами цинка и марганца ингибирует пролиферацию микробов, так как эти металлы жизненно важны для бактериального роста. На этом основании кальпротектин относят к группе физиологических антибиотиков, к которым не формируется резистентность.
Кроме того, КП индуцирует апоптоз как злокачественных, так и доброкачественных клеточных линий. Таким образом, кальпротектин является вездесущим белком с многочисленными биологическими функциями.
Кальпротектин -фекальный маркер воспаления
Первоначально КП определялся главным образом, в плазме у больных с ревматоидным артритом. Но измерение концентрации кальпротектина в плазме не сделало прорыва в клинике. Одним важным исключением, при котором количественное определение кальпротектина привело к созданию лучшего маркера активности болезни, явилось измерение КП в фекалиях больных с ВЗК.
Многочисленные исследования показали полезность фекального кальпротектина (ФКП), в первую очередь в диагностике ВЗК, оценке активности ВЗК и прогнозировании течение ВЗК.
Фекальный кальпротектин как диагностический инструмент
Симптомы ВЗК не являются специфическими, и многие пациенты с болью в животе или поносом имеют нормальную колоноскопию и некоторые из них страдают синдромом раздраженного кишечника (СРК).
С другой стороны, симптомы СРК часто присутствуют у больных с ВЗК.
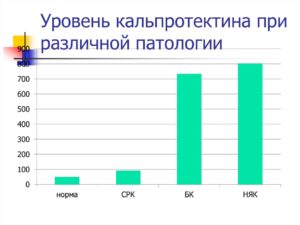
Таким образом, определение маркера, позволяющего отличить больных с ВЗК от таких с СРК, является оправданным и экономически эффективным.
Чувствительность и специфичность ФКП при ВЗК у взрослых с последующей колоноскопией составляет 63-100% (средний показатель 83%) и 74-100% (в среднем 90%), соответственно. Аналогичные результаты были получены у детей.
Значения нормы КП варьируют от 25 до 170 мкг / г, но обычно лежит в диапазоне 50 — 100 мкг / г.
Если за норму принимают диапазон от 50 до 150 мкг / г, то число отрицательных прогностических значений снижается от 98% до 97%, а число положительных прогностических значений увеличивается с 28% до 71%.
Фекальный кальпротектин в оценке активности ВЗК
Точная оценка активности воспалительного процесса у лиц с ВЗК имеет большое значение, так как исцеление слизистой оболочки стало важной целью лечения и поддержания ремиссии и, вероятно, важно, для того, чтобы изменить естественный ход ВЗК. Различать функциональные симптомы кишечника от симптомов, связанных с активным воспалением, затруднительно.
Эндоскопия является лучшим способом для оценки активности заболевания при СВК. Тем не менее, эндоскопическая оценка является обременительной как для больных, так и клиники. Вместо этого измерение уровня ФКП — простой способ контроля активности заболевания. Установлено, что уровни ФКП прямо коррелируют с эндоскопическими оценками как при болезни Крона, так и язвенном колите.
Никакие другие биохимические тесты или клинические показатели не отражают лучше состояние воспаления, чем фекальный кальпротектин. Симптомы СРК наблюдаются у 50% особ, которые имеют ВЗК в стадию ремиссии. Оказалось, что у лиц с СРК имеет место субклиническое воспаление.
Соответственно, фекальный кальпротектин позволяет различить СРК-подобные симптомы, вызванные воспалительной активностью, от не воспалительных симптомов у пациентов с ВЗК.
Фекальный кальпротектин как предсказатель течение болезни
Оценка ФКП как суррогатного маркера для прогнозирования клинического течения у больных с ВЗК: особы, у которых в фазу ремиссии значение КП > 250 мкг / г), имеют значительный риск рецидива в течение следующего года, тогда как пациенты с уровнем кальпротектина 250 мкг / г имеют хороший шанс поддержания ремиссии.
Определение ФКП полезно для прогнозирования ремиссии в течение последующего года при первичной (индукционной) терапии.
Больные, которые имеют хороший клинический ответ и нормализованные значения КП во время индукционной терапии с анти-ФНО препаратами, имеют хорошую вероятность длительной ремиссии.
С другой стороны, уровень КП > 300 мкг / г в двух последовательных образцах фекалий — лучший предсказатель вспышки обострения у лиц с язвенным колитом при лечении инфликсимабом (моноклональные антитела к альфа-туморнекротическому фактору)
(α-ТНФ). У пациентов с приступом тяжелого язвенного колита, при содержании КП в фекалиях выше 1922 мкг / г, показана колэктомия.
Источник: http://biohimik.net/vospalitelnye-zabolevaniya-kishechnika-kalprotektin
Кальпротектин 500 у взрослого

Кальпротектин – это специфический белок, который вырабатывается нейтрофильными лейкоцитами и клетками плоского эпителия в том месте, где есть воспаление. Он является маркером воспалительного поражения кишечника и помогает отличить органическое заболевание от функционального расстройства ЖКТ.
Что показывает анализ?
В больших количествах кальпротектин выделяется вместе с калом в случае повреждения внутренней оболочки кишечника. Уровень белка напрямую связан с количеством нейтрофильных лейкоцитов в просвете толстой или тонкой кишки. Повышение данного показателя наблюдается при воспалительных заболеваниях нижних отделов ЖКТ.
Показания к назначению анализа на уровень фекального кальпротектина:
- сравнительная диагностика между функциональными расстройствами (синдром раздраженной кишки) и органическими изменения стенки кишки;
- диагностика, мониторинг активности воспалительных изменений при болезни Крона, неспецифическом язвенном колите;
- оценка эффективности терапии гельминтозов, острых кишечных инфекций бактериальной, грибковой или вирусной природы;
- раннее выявление опасных заболеваний кишечника у лиц с отягощенной наследственностью.
Повышенный уровень белка наблюдается при таких патологиях:
- болезнь Крона, или терминальный илеит;
- неспецифический язвенный колит;
- пищевая аллергия;
- целиакия, муковисцидоз;
- новообразования кишечника, дивертикулит;
- вирусные и бактериальные диареи (сальмонеллез, дизентерия, ротавирусная, энтеровирусная, аденовирусная инфекция).
Высокий уровень кальпротектина также встречается у 20% людей с ожирением. Его количество повышено в 2 раза у младенцев с коликами, несмотря на отсутствие воспаления в кишечнике.
Как правильно сдавать анализ?
Неправильная подготовка перед сдачей анализа или нарушение техники забора может привести к ложноотрицательным или ложноположительным результатам. О том, как правильно собрать анализ должен рассказать врач, который на него направляет.
Подготовка к сдаче анализа
Для правильной подготовки к обследованию важно соблюдать следующие правила:
- за 4-5 дней до сдачи кала прекратить прием НПВС, слабительных средств, ингибиторов протонной помпы, БАДов, которые богаты кальцием, цинком и магнием;
- заранее подготовить тару для анализа – специальный стерильный контейнер для кала (приобретается в аптеке);
- не делать клизму;
- соблюдения особой диеты не требуется.
Женщинам желательно собирать материал до или после менструаций. Утром накануне исследования следует провести гигиенические мероприятия.
Подготовка тары
В аптеке необходимо купить специальный стерильный контейнер для кала. Также предварительно следует приобрести медицинское судно или горшок, поскольку собирать из унитаза материал нельзя. Также важно добиться того, чтобы кал не контактировал с мочой, иначе материал будет непригоден для анализа.
Сбор материала
Последовательный алгоритм сдачи анализа кала на уровень кальпротектина:
- Провести утренние гигиенические процедуры или принять душ.
- Подготовить чистую емкость для материала.
- Заранее опорожнить мочевой пузырь.
- После акта дефекации надеть одноразовые перчатки, собрать кал, как минимум, из трех участков, с помощью лопатки поместить его в контейнер и плотно закрыть крышку.
- Доставить анализ в лабораторию в течение 2-3 часов.
Оптимальное время дня для сбора кала – утро, при этом объем материала не должен быть меньше 10 грамм. Для исследования подходит как оформленный, так и жидкий стул.
Как и сколько можно хранить материал?
Собранный анализ рекомендуется как можно скорее доставить в лабораторию. Если такой возможности нет, то хранить его можно в холодильнике при температуре +2-7 ℃ в течение суток.
Расшифровка показателей
Анализ проводится с помощью иммуноферментного анализа (ИФА). Лаборант подготавливает планшетку с лунками, в которых есть антитела к белковым фрагментам человеческого кальпротектина. В эти лунки вносится суспензия из каловых масс пациента, после чего биоматериал дважды подвергается инкубации.
Важный этап исследования – промывка лунок пероксидазой. Таким образом, если с калом выделился кальпротектин, произойдет химическая реакция (образуются иммунные комплексы), а раствор поменяет свой цвет – станет голубым. Количественный уровень фекального кальпротектина определяется интенсивностью окраски иммунных комплексов в исследуемом растворе.
Референсные значения белка в норме:
- Новорожденные – дети до года – меньше 500 мкг/г.
- Дети 1-4 лет – меньше 150 мкг/г.
- Дети старше 5 лет, взрослые – меньше 50 мкг/г.
- Пожилые люди (старше 65 лет) – меньше 100 мкг/г.
Если уровень маркера у взрослого находится в пределах 50-120 мкг/г, указывается умеренное повышение белка. В этом случае через 1,5 месяца назначается повторное исследование с целью определения динамики роста показателя.
Принципы лечения при обнаружении
При высокой концентрации белка необходимо установить диагноз и причину болезни. В большинстве случаев требуются дополнительные методы диагностики: бактериологическое исследование кала, колоноскопия или контрастная рентгенография кишечника.
- При болезни Крона или неспецифическом колите назначают сульфасалазины, или гормональные препараты, иногда используют НПВП для уменьшения активности воспаления.
- Острые кишечные инфекции бактериальной природы лечатся антибиотиками; при вирусных диареях ограничиваются регидратацией и симптоматической терапией.
- При целиакии назначается пожизненная безглютеновая диета.
В некоторых случаях прибегают к хирургическому лечению: при опухолях, дивертикулите, осложнения болезни Крона.
Источник: https://limto.ru/kalprotektin-500-u-vzroslogo/
Язвенный колит: симптомы и причины

Язвенным колитом кишечника чаще болеют горожане, проживающие в развитых странах. Для заболевания характерен северный градиент (южане страдают им реже). Считается, что оно дебютирует либо в молодом (до 30 лет), либо в пожилом (старше 60) возрасте, хотя им могут заболеть люди на протяжении всей своей жизни.
Язвенным колитом называют пожизненную болезнь, которая поражает слизистую исключительно толстой кишки и проявляется ее деструктивно-язвенным воспалением разной интенсивности. Оно всегда поражает прямую кишку, постепенно непрерывно распространяясь или сразу захватывая остальные части толстой кишки. Также это заболевание называют неспецифическим язвенным колитом (НЯК).
Симптомы язвенного колита
Язвенный колит может поражать разные отделы толстой кишки.
Проявления язвенного колита и их выраженность очень различаются. У одних пациентов много лет сохраняется вполне приличное самочувствие, а недуг манифестирует лишь примесью крови в стуле.
Такие больные нередко связывают этот симптом с геморроем, избегают полноценного обследования и увлекаются самолечением по интернету или народной медициной.
Другие же с самого начала язвенного колита госпитализируются с многократными кровавыми поносами, недержанием кала, высоченной температурой, болями в животе, сильным сердцебиением и общей слабостью.
Наиболее специфичными симптомами язвенного колита являются:
- кровь в каловых массах (присутствует у более 90 % пациентов, ее количество колеблется от едва различимых следов на использованной салфетке или туалетной бумаге до кровавого месива, в котором с трудом различается сам стул);
- слизь и гной в кале;
- поносы (характерны для 65 % больных, необильные, от 1 до 20 раз и даже более за сутки);
- запоры (встречаются у 20 % пациентов, зачастую свидетельствуют о воспалительном поражении нижних частей толстой кишки: прямой и/или сигмовидной);
- ложные позывы на опорожнение кишечника (вместо кала из кишки выходят кровь с гноем и слизью – «ректальный плевок»);
- ночная дефекация (пациенты просыпаются из-за неудержимой потребности опорожнить кишку);
- каловое недержание;
- вздутие живота;
- болевые ощущения (присущи лишь половине пациентов, чаще умеренные, связанные с кишечным опорожнением, локализующиеся в левой части живота);
- признаки интоксикации (при тяжелом и распространенном воспалении появляются лихорадка, рвота, учащенное сердцебиение, похудение, обезвоживание, потеря аппетита и др.).
В 10 % случаев помимо упомянутых кишечных и общих симптомов возникают внекишечные проявления:
- суставные поражения;
- разные высыпания на коже и слизистых (например, во рту);
- глазные расстройства;
- поражения печени и желчных протоков;
- тромбообразование и др.
Они могут предшествовать кишечным расстройствам. Выраженность внекишечных проявлений иногда зависит от активности воспалительного поражения кишки, а в ряде случаев совершенно с ней не связана.
Причины
Несмотря на активное изучение и всевозможные научные исследования, точное происхождение и причины язвенного колита кишечника пока неизвестно. Высказываются предположения, что его могут провоцировать:
- некая неустановленная инфекция (но язвенный колит не заразен);
- несбалансированное питание (фастфуд, рацион с нехваткой клетчатки и др.);
- генетические мутации;
- лекарственные средства (негормональные противовоспалительные препараты, контрацептивы и др.);
- стрессы;
- сдвиги кишечной микрофлоры.
В итоге у таких пациентов иммунная система вместо чужеродных микробов и вирусов начинает разрушать клетки собственной кишечной слизистой, приводя к формированию язв.
Считается, что от заболевания защищают:
- удаление аппендикса (но не просто так, а по поводу развившегося острого аппендицита);
- курение (но если некурящий пациент с язвенным колитом начинает дымить, то это лишь усугубит имеющиеся проблемы).
Диагностика
Колоноскопия — основной метод обследования пациента с подозрением на язвенный колит
Некоторые пациенты с подозреваемым язвенным колитом страшатся инструментального обследования кишечника, поэтому избегают посещения доктора, спорят с ним или пренебрегают рекомендованными диагностическими процедурами.
Но современная лечебная тактика полностью строится на протяженности и активности воспалительного процесса в кишке. Дефицит необходимой информации может сказаться на успешности лечения.
Многие процедуры не так уж мучительны, а «страшную колоноскопию» в приличных клиниках зачастую осуществляют под наркозом (точнее? в медикаментозном сне).
Необходимое комплексное обследование таких больных может включать:
Инструментальные методики
- фиброилеоколоноскопию – основной метод обследования (эндоскопический осмотр небольшого самого нижнего участка тонкой кишки и абсолютно всей толстой кишки, исследование уточняет протяженность и выраженность язвенного колита, наличие сужений, полипов и псевдополипов, предоставляет возможность забора материала для морфологической оценки);
- морфологический (гистологический) анализ (выявляет присущие язвенному колиту микроскопические признаки, исключает предраковые и раковые изменения);
- ирригоскопия (рентгенологический осмотр с контрастированием устанавливает воспалительные изменения толстой кишки, исключает сужения, новообразования, но не заменяет собой эндоскопическую процедуру);
- гидроМРТ кишечника (процедура уточняет состояние толстой кишки и окружающих ее тканей, исключает вовлечение в процесс тонкой кишки, наличие свищей и инфильтратов);
- УЗИ (обнаруживает косвенные признаки болезни – расширение кишки, утолщение ее стенок)
Лабораторные методы
- гемограмма (в тяжелых ситуациях выявляет ускорение СОЭ, подъем тромбоцитов и лейкоцитов, падение гемоглобина);
- C-реактивный белок крови (его подъем коррелирует в активностью болезни);
- копрограмма (в кале находят скрытую и явную кровь, наличие эритроцитов, лейкоцитов);
- оценка аутоантител (в 70 % случаев при язвенном колите находят перинуклеарные цитоплазматические антинейтрофильные антитела или pANCA);
- бактериологические посевы (исключение дизентерии, псевдотуберкулеза и других инфекций);
- молекулярно-генетические исследования (ПЦР) для исключения вирусного и паразитарного поражения;
- фекальный кальпротектин (этот параметр оценивают в кале, он отражает наличие воспаления в кишечнике, используется для исключения рецидива язвенного колита или невоспалительных кишечных болезней).
Объем нужного обследования может определить лишь доктор.
К какому врачу обратиться
Лечением неспецифического язвенного колита занимается врач-гастроэнтеролог. Диагностика проводится с помощью квалифицированного эндоскописта. В лечении важна диета, поэтому рекомендуется обратиться к диетологу и составить рацион согласно его советам. При необходимости лечение проводится с помощью хирурга.
25 декабря 2018153 просмотра107 дочитываний3 мин 30 секунд153 просмотра. Уникальные посетители страницы.107 дочитываний, 70%. Пользователи, дочитавшие до конца.3 мин 30 секунд. Среднее время дочитывания публикации.
Чем опасен «обычный» атрофический гастрит
Хронический гастрит с атрофией слизистой желудка становится все более частым диагнозом. При этом пациенты, у которых он обнаруживается, относятся к своему новому заболеванию неоднозначно.
Некоторые «отмахиваются» от него, считая, что гастрит есть практически у всех наших взрослых современников, а поэтому и не стоит им особо заниматься. Другие же, почерпнув поверхностную информацию из доступных источников, впадают в ужас и думают, что теперь рак для них неотвратим.
Иногда в этом виновны доктора, не разъяснившие своим больным суть недуга, его тяжесть, необходимость лечения и возможные последствия. Попробуем хотя бы частично восполнить данный пробел.
У здорового человека в слизистой выстилке желудка находятся железы, образующие основные компоненты желудочного сока. Ими являются соляная кислота и ферменты, которые расщепляют белки любой съеденной человеком пищи. В случае развития атрофического гастритаклетки этих желез замещаются рубцовой (фиброзной) тканью и/или клетками, схожими с кишечными.
Причины атрофии
Чтобы выбрать оптимальную лечебную стратегию, важно понимать причины болезни.
Атрофия в слизистой желудка может оказаться результатом:
- наличия микробов Helicobacter pylori;
- иммунных поломок (аутоиммунного процесса);
- пагубного влияния факторов окружающей среды (курение, диета с недостатком антиоксидантов, алкоголь, соль, нитриты, нитраты пищи и др.).
У отдельных пациентов могут присутствовать сразу несколько причин.
Виды атрофии
Оценивая атрофию, доктора отмечают, что она отличается по местонахождению, подразделяясь на:
- атрофию слизистой дна и/или тела желудка (фундальную);
- атрофию слизистой антрального (выходного) отдела желудка;
- распространенную (мультифокальную) атрофию (поражается слизистая оболочка сразу несколько частей или даже всего желудка).
Кроме того, выделяют различные степени тяжести атрофического процесса. По последней классификации, активно рекомендуемой международными экспертами, их четыре. Причем степень тяжести и площадь распространения атрофии никак не связаны с субъективными ощущениями пациента и выраженностью его жалоб.
Так, при атрофии 1-й степени (при которой риск появления рака в желудке совсем отсутствует) больной может страдать от болей и тошноты. А при атрофических изменениях, соответствующих 4-й степени, и высоком риске возможного развития онкологического процесса пациент отмечает великолепное самочувствие.
Последствия атрофии
Существует угроза перерождения атрофии в раковую опухоль.
Большинство пациентов думает, что при атрофии желудочной слизистой нарушается переваривание основных компонентов пищи и возникает «несварение».
Действительно, в случае тяжелого и распространенного атрофического процесса (особенно при фундальной атрофии) такое возможно. Однако атрофический гастрит таит и гораздо более серьезные последствия.
Международные врачебные сообщества единодушно признали, что крохотные бактерии Helicobacter pylori оказались наиболее доказанным фактором, повышающим риск образования раковых опухолей желудка. Процесс их формирования проходит не один этап. Сначала эти микробы провоцируют неатрофический гастрит.
Затем он становится атрофическим. В дальнейшем в желудочной слизистой появляются клетки, которые похожи на клетки тонкой или толстой кишки (доктора называют такую трансформацию кишечной метаплазией). Постепенно кишечная метаплазия преобразуется в дисплазию.
И финальным же стадией этого последовательного процесса является рак желудка.
Конечно же, далеко не у всех больных с атрофическим гастритом разовьются все перечисленные этапы. На процесс влияют и генетические особенности конкретного пациента, и состояние его иммунитета, и вид микробов Helicobacter pylori (они различаются по способности вызывать рак), и факторы среды, и образ жизни. Все эти факторы определяют:
- наличие и тяжесть атрофии (и кишечной метаплазии);
- влияние на выработку желудочного сока;
- степень риска образования рака.
Но у больных, инфицированных этими злосчастными микробами и имеющих тяжелый атрофический гастрит, вероятность появления рака в желудке в 5 раз больше, чем у пациентов с Helicobacter pylori, но без атрофического гастрита и в 14 раз выше, чем у счастливчиков, незараженных этими бактериями и не имеющих атрофию желудочной слизистой.
Если же атрофия имеет аутоиммунное происхождение, то увеличивается не только риск рака (в 2-4 раза), но и гормонально-активных карциноидных опухолей желудка.
Варианты течения
В ходе многолетних наблюдений исследователями было установлено, что при атрофическом гастрите возможны разные варианты, включающие:
- обратное развитие атрофии (это происходит только в теле желудка);
- стабилизацию атрофии (в особенности при легкой степени процесса);
- прогрессирование атрофии (чаще при умеренной и тяжелой атрофии, без лечения, у пожилых).
Безусловно, что при последний из них является наиболее неблагоприятным. Обратное же развитие атрофии или ее стабилизация возможны при своевременном и адекватном лечении.
Ученые, занимающиеся канцеропревенцией (предотвращением рака), приводят убедительные доказательства того, что эрадикация (полное уничтожение) микроорганизмов Helicobacter pylori снижает риск формирования рака желудка. Конечно, эффективность лечения существенно выше до развития предраковых изменений (то есть на этапе неатрофического гастрита).
Но и в случае атрофии устранение Helicobacter pylori может замедлить ее прогрессирование или даже привести к обратному развитию. Особенно хорошие результаты наблюдаются при лечении молодых больных.
По данным японских гастроэнтерологов у пациентов младше 30 лет эффект канцеропревенции достигает почти 100%, у больных же старше 70 лет этот показатель понижается до 41% у мужчин и до 71% у женщин.
В лечении же аутоиммунного гастрита, к сожалению, пока нет таких обнадеживающих результатов. Более того, пока для врачей даже не разработаны рекомендации международного уровня (с учетом всех правил и принципов доказательной медицины).
Таким образом, атрофический гастрит хоть и считается предраковым заболеванием, но он ни в коем случае не является «смертным приговором» и вовсе необязательно закончится раком желудка.
Злокачественное перерождение желудочной слизистой представляет собой сложный, постепенный и многоступенчатый процесс, на который влияет множество разных факторов. Но появление атрофии должно быть сигналом к своевременному и грамотному лечению под руководством специалиста.
К какому врачу обратиться
Заболевания желудка, в том числе и атрофический гастрит, лечит гастроэнтеролог. На начальном этапе поможет и терапевт, и семейный врач.
По мере прогрессирования болезни обязательно нужно будет пройти ФГДС, то есть необходимо будет обратиться к опытному врачу-эндоскописту. В некоторых случаях для интерпретации полученных изменений больного осматривает онколог.
Для более тщательного лечения нужно посетить диетолога, а также физиотерапевта, и узнать о допустимых методах лечения болезни в домашних условиях.
Подготовлено по материалам статьи: https://myfamilydoctor.ru/yazvennyj-kolit-kishechnika-simptomy-prichiny-lechenie/
Берегите себя и подписывайтесьна наш дзен канал, удачи!
Информация предоставляется с целью ознакомления. Не занимайтесь самолечением. При первых признаках заболевания обратитесь к врачу.
Источник: https://zen.yandex.ru/media/id/5a294b285a104f22356138b9/5c3723a5561f7a00aa62e901
Что показывает кальпротектин фекальный? Ответ здесь! Причины, норма у взрослого и у ребенка, сколько при онкологии, высокий кальпротектин
Анализ на фекальный кальпротектин назначается при развитии разных патологий кишечника, которые сопровождаются признаками хронического проявления и частыми рецидивами.
Такой вид исследования считается самым информативным, поэтому его часто применяют при диагностическом обследовании больных для установления причин развития воспалительных процессов.
Подробнее о том, что показывает кальпротектин фекальный, и пойдет речь в данной статье.
Что показывает кальпротектин фекальный
Что такое кальпротектин
Кальпротектин – это специальный белок, который формируется в лейкоцитах. Медики определяют его как протеин, объединенный с кальцием.
Обнаружить его можно не только в каловых массах, но также в слюне и спинномозговой жидкости.
Но для медицинских исследований применяется только фекальный кальпротектин, поскольку получить сведения о состоянии кишечника можно исключительно при помощи этого компонента.
В организме кальпротектин выполняет такие функции:
- обладает противогрибковым действием;
- предотвращает размножение патогенных микроорганизмов.
При проникновении вредоносных микроорганизмов и бактерий в ткани защитные белки перемещаются к месту внедрению возбудителей, поглощают их и затем погибают. Также во время воспалительного процесса увеличивается концентрация нейтрорфилов, которые при разрушении ведут к высвобождению кальпротектина.
Спустя некоторое время его присутствие можно будет обнаружить в кале. Анализ кала на кальпротектин позволяет выявить количество защитных белков и сделать выводы об интенсивности воспалительного процесса.
Преимущества данного метода
Процедура, с помощью которой можно определить наличие белка в каловых массах, является одним из самых простых и недорогих методов определения воспалительного процесса в районе кишечника пациента. При помощи данного анализа можно определить характер проблем со здоровьем и выбрать подходящий метод лечения.
Стоит отметить, что присутствие кальпротектина в экскрементах больного – это еще не повод для того, чтобы врач смог назначить конкретную терапию. Положительные результаты проведенных анализов позволят только заподозрить, где может скрываться причина появления симптомов и плохого самочувствия пациента.
Таблица. Дополнительные анализы и процедуры.
| Название процедуры | Описание |
| Колоноскопия | Традиционная диагностическая процедура, во время которой врач осматривает больного при помощи специального инструмента – эндоскопа. С его помощью можно исследовать полость толстого кишечника на предмет наличий образований. |
| Скорость оседания эритроцитов (СОЭ) | Важный показатель лабораторного анализа крови, который позволяет выявить диспротеинемию или, как ее еще называют, нарушение соотношения белковых фракций. Иными словами, СОЭ – это показатель, информирующий о скорости оседания эритроцитов в крови. |
| РЭА | Лабораторный анализ крови на раково-эмбриональный антиген. С помощью данного теста можно выявить, страдает ли пациент от колоректального рака. Как правило, у больных раком содержание РЭА в крови намного выше, чем у здоровых людей. |
| Копрограмма | Лабораторный анализ кала, целью которого является выявление возможных патологий кишечника или других органов желудочно-кишечного тракта. В ходе копроскопического исследования каловых масс применяется несколько методов: макроскопическое, химическое и микроскопическое исследование. |
| Общий анализ крови | Стандартная процедура, проводимая врачом или медсестрой. С ее помощью врач может выявить содержание тромбоцитов, эритроцитов, гемоглобина и других элементов в крови. По результатам клинического анализа также можно выявить возможные воспалительные процессы, поражающие внутренние органы пациента. Кровь на анализ может быть взята как из вены, так и из пальца (как правило, берется из безымянного). |
| Анализ кала на скрытую кровь | задача данного лабораторного анализа заключается в выявлении внутренних кровотечений, которые нельзя определить другими методами диагностики. На наличие кровотечений из отделов ЖКТ, как правило, указывает измененный уровень гемоглобина эритроцитов. Перед проведением лабораторного анализа нужно соблюдать инструкцию, о подробностях которой должен сообщить врач. |
Методика имеет много преимуществ
Вещество кальпротектин является белком, который производится в лейкоцитах. Его наличие и концентрация характеризуют множество процессов, происходящих в отделах кишечника. Определенная концентрация этого белка наблюдается в кале у взрослого и ребенка. Наличие вещества в кале обычно пропорционально количеству клеток лейкоцитов, расположенных в кишечнике.
Эта разновидность белка была найдена также в таких биологических средах, как слюна, моча, спинномозговая жидкость.
Но для диагностического обследования главную роль играет именно исследование фекалий, так как этот специфический белок при различных нарушениях кишечника концентрируется именно там.
К тому же такой фермент, как кальпротектин, очень устойчив и разрушается не сразу. Поэтому его могут обнаруживать даже на седьмой день после опорожнения.
Каждому возрасту человека, если в организме все процессы проходят нормально, присуща своя концентрация белка в фекалиях. Поэтому кальпротектин является своеобразным маркером всех отклонений и воспалительных реакций организма на происходящие в кишечнике процессы.
Фекальный вид обследования позволяет по количеству такого белка определить причины различных недугов, выявить протекающие воспалительные процессы в кишечнике, найти взаимосвязь заболеваний желудочного тракта с проблемами отделов толстой кишки.
В отдельных случаях такой вид анализа дает возможность вовремя определить развитие опухолей, а также найти различные аномальные проявления.
Анализ на наличие кальпротектина у новорожденных помогает выявить раннее развитие врожденных, инфекционных и других недугов.
Конечно, такой метод диагностики имеет свои особенности и в некоторых ситуациях может быть не очень точным. Так, кровотечение из кишечника может отражаться на концентрации в кале кальпротектина, увеличивая на несколько процентов его количество. Повышенная концентрация в фекалиях белка обычно встречается у больных с первичными признаками заболевания и при наличии острой формы недуга.
В ситуации с кровотечением завышенная концентрация белка уже не характерна воспалительным процессам, так как такое проявление недуга относится к более запущенным формам. Поэтому каждый показатель фекальной диагностики должен рассматриваться в комплексе с симптомами заболевания.
На ранних стадиях обследования состояния кишечника методом фекального кальпротектина и тщательного анализа структуры кала на наличие крови у пациентов, которые имеют специфические жалобы, помогают специалистам выявить скрытый характер недуга. После такой диагностики и подтверждения опасения врачей многим больным назначают колоноскопию.
Показания к проведению
Чаще всего врачи назначают сдачу анализа на кальпротектин при подозрении на воспалительные и инфекционные заболевания желудочно-кишечного тракта. Также исследование проводится, если пациент жалуется на постоянные боли в брюшной полости или на наличие кровотечений. Популярность анализа обусловлена его точностью и достоверностью.
Источник: https://hospitalvv.ru/diagnostika/kalprotektin-norma-u-vzroslyh.html





