Симптомы и причины отторжения эндопротеза тазобедренного или коленного сустава
Любая операция несет в себе риск неудачи. Пусть этот процент не велик, но тем, кому показано проведение хирургического вмешательства, должны знать о различных нюансах. Нужно помнить, что имплантат является искусственным элементом.
Почему происходит отторжение эндопротеза
Человеческий организм любой посторонний элемент трактует как угрозу. В результате ткани вокруг имплантанта насыщаются клетками, которые призваны вести борьбу с вредоносными организмами и инфекцией. Это может являться основной причиной отторжения.
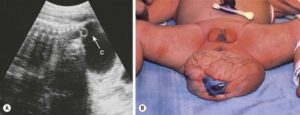
Выделения из ТБС.
Несмотря на то, что вероятность такая есть, отторжение эндопротеза случается крайне редко, потому что:
- перед установкой искусственного элемента проверяется индивидуальная чувствительность к материалу;
- проводится дополнительная проверка на возможную аллергическую реакцию;
- конструкция современных протезов максимально адаптируется под индивидуальные характеристики пациента, а степень точности изготовления позволяет говорить об идентичности с суставом пациента.
Спровоцировать развитие нестабильности нового сустава может стать инфекционное заболевание, с которым столкнулся человек уже после операции.
Отторжение коленного импланта.
Нужно понимать, что первоначальная проблема, которая привела к необходимости замены сустава, может снова дать о себе знать. Все чаще в практике встречаются онкологические заболевания, приводящие к разрушению сустава. После его замены заболевание может не остановиться или вернуться. Это провоцирует развитие неприятных ортопедических последствий.
Что может спровоцировать отторжение импланта
Перечень косвенных причин, способных привести к неприятному исходу операции, относится большое количество ситуаций. Наиболее распространенные случаи:
- попадание инфекции во время проведения операции;
- инфицирование послеоперационной гематомы в ложе эндопротеза;
- несоблюдение рекомендаций врача пациентом в результате чего происходить смещение импланта. К ним относятся невыполнение упражнений, слишком быстрая двигательная активность после операции и излишняя самостоятельность во время хождения. Впоследствии организм, чувствуя, что внутри ему что-то мешает, запускает защитные процессы и отторгает искусственный элемент;
- некачественная подборка эндопротеза. Иногда врачи соглашаются с настойчивыми пациентами, которые покупают эндопротезы самостоятельно. Желая сэкономить, они не думают про то, насколько им подходит конкретный материал или модель;
- неправильное выполнение упражнений на этапе реабилитации или получение новых травм. В основном это приводит к смещению импланта, а дальше уже развивается отторжение;
- ортопедические осложнения спустя 2–3 года после операции, связанные с расшатыванием ножек эндопротеза, поломкой или износом шарнира, перелом ножки.
Инфекция на рентгене указана стрелками.
Нестабильность импланта может быть вызвана тем, что у пациента, для которого вследствие болезни была характерна определенная биохимическая среда, произошли изменения фона.
В итоге срабатывают аутоиммунные реакции, способные вызвать отторжение после операции.
Само хирургическое вмешательство уже может быть поводом для того, чтобы защитные силы организма вступили в борьбу с собственными тканями.
Другой ракурс.
Если для пациента характерны проблемы со свертываемостью крови или у него есть сахарный диабет, это тоже может спровоцировать отмирание ткани в области проведения операции.
Как распознать начало отторжения
Отторжение эндопротеза тазобедренного сустава, симптомы которого должны быть известны любому больному, может проявиться после выписки.
Именно поэтому нужно четко по графику приходить к врачу для обследований.
Первое, что заметит врач, проводя периодическую рентгенографию сустава, станет небольшая зона просветления на снимке, размер которой не превышает 1,5 мм. Сам пациент может отметить такие симптомы:
- болевые ощущение в области таза, которые усиливаются при нагрузке на сустав, ходьбе, выполнении упражнений;
- появление хромоты;
- изменение типа походки;
- ощущение того, что онемела поясница или нога.
Аналогичные симптомы могут быть просто течением реабилитационного периода и являться нормой. Особенно у лиц, которые имеют высокий уровень чувствительности к боли. Именно поэтому определить начало проблемы может только опытный врач.
Сопровождаться может высокой температурой или повышением местной температуры. Пациент может быть в состоянии лихорадки. Врач может в качестве метода диагностики использовать большое количество средств.
Например, популярным средством является ПЦР-диагностика, которая на микробиологическом уровне может дать сигнал о начале отторжения. Но она не носит характер 100%-й гарантии. Поэтому ортопед будет рассматривать комплекс средств диагностики.
Новые технологии позволяют создавать компьютерную диагностику, которая очень рано может определить, что начинается хромота. Это станет основанием для более тщательных обследований.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Что делать
Отторжение неизбежно ведет к его удалению и проведению лечения в условиях стационара. Основные этапы лечения пациента сводятся к следующему:
- удаление эндопротеза;
- купирование имеющегося воспаления и гнойных процессов особенно в месте опила кости, некротизированной ткани;
- артродез, подразумевающий применение метода Илизарова;
- лекарственное лечение, которое подбирается с учетом индивидуального состояния и характеристик пациента;
- повторная установка нового протеза.
Если пациенту потребуется повторная операция, то он должен знать, что неудачное течение после развития осложнений наблюдается лишь в 4–5% случаев. Чаще всего они связаны с серьезными сопутствующими заболеваниями.
Как не допустить отторжение импланта
Чтобы избежать такого осложнения, можно еще на этапе подготовки к операции использовать профилактические меры. К ним относятся:
- тщательный подбор эндопротеза;
- тестирование индивидуальной переносимости материалов импланта;
- проверка состояния пациента, чтобы операция не проводилась в период обострения хронических заболеваний;
- обеспечение защиты прооперированного человека от инфекций и других заболеваний, чтобы не спровоцировать развитие нестабильности импланта;
- в случае повышенного риска тромбообразования заранее могут быть назначены препараты, разжижающие кровь. Во время и после операции проводят бинтование конечностей от стопы до бедра;
- снижение веса, что позволит уменьшить нагрузку на прооперированный сустав;
- консультации по выполнению реабилитационных упражнений и выполнение их под присмотром квалифицированного специалиста;
- контроль за состоянием упаковки импланта при его покупке. Нарушение целостности может стать сигналом о возможном инфицировании вовремя операции. Возможно проведение тщательной стерилизации перед установкой.
После проведения эндопротезирования в обязательном порядке следует своевременно проходить обследования и посещать врача, а также аккуратно развивать двигательную активность.
Если появляются неприятные симптомы, лучше сразу же обратиться к лечащему врачу, чтобы снять напряжение и убедиться в том, что операция прошла успешно.
В нашей практике не зарегистрировано случаев, когда у пациента происходило отторжение эндопротеза.
Источник: https://msk-artusmed.ru/endoprotezirovanie/ottorzhenie/
Удаление металлоконструкции после остеосинтеза
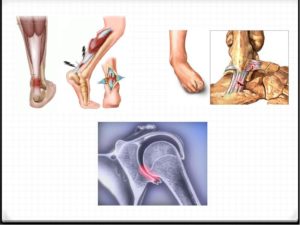
Удаление металлоконструкций является плановой операцией, которую проводят после консолидации (сращения) перелома, формирования полноценной костной мозоли, происходит это примерно через 8-12 месяцев. Возникает достаточно много споров о том, стоит ли удалять металлоконструкцию после остеосинтеза, если она не мешает?
Несколько доводов:
- В любом случае, это инородное тело и никто не спрогнозирует, как металл поведет себя через несколько лет, хоть это и высокотехнологичный сплав титана. Это и металлозы, и нагноения металлоконструкций, вплоть до такого осложнения как остеомиелит.
- Если металлоконстукция начнет мешать через 3 или более лет, то костная мозоль так «обрастет» пластину или винты, или стержень, что будет очень сложно технически её удалить. Поэтому имплантаты нужно удалять в плановом порядке примерно через год после установки.
Другое дело — удаление конструкций из костей таза часто сопровождается обильным кровотечением, обширными повреждениями тканей, риском травматизацией тазовых органов.
Вследствие этого извлечение имплантатов нужно производить только при появлении абсолютных показаний — присоединении осложнений, признаков отторжения имплантата и др.
Планово удалить можно только конструкции, фиксирующие лонное сочленение, при этой операции можно избежать обширной травматизации.
Экстренное удаление металлоконструкций
Показаниями к экстренному удалению могут стать:
- глубокое нагноение,
- непереносимость материала, из которого изготовлен имплантат,
- нестабильная фиксация,
- формирование ложного сустава,
- отсутствие признаков образования костной мозоли в течение долгого времени.
Технически удаление остеосинтеза является несложной операцией, если металлоконструкция установлена правильно, по принятой методике. При наружном расположении спиц производится простое механическое удаление.
При внутрикостной фиксации с помощью штифтов, гвоздей, винтов производится полноценная операция под проводниковой анестезией или наркозом. Как правило это внутрисуставное внедрение. Рассечение кожи происходит с иссечением первичного рубца, либо без иссечения.
Вскрывается суставная сумка, производится механическое удаление конструкции специальными инструментами с последующим зашиванием сумки, мягких тканей, кожного покрова.
Для определения состояния имплантата непосредственно перед операцией производится контрольная рентгенография, для опрелеления возможной миграции винтов или спиц. Также применение компьютерной томографии.
Удаление металлоконструкций после остеосинтеза
Удаление имплантатов из бедра, голени, плеча и предплечья, ключицы обычно производится в плановом порядке после формирования полноценной костной мозоли и надежной консолидации места перелома. Показания к экстренному вмешательству возникают нечасто, но пациент все равно требует регулярного осмотра.
Удаление спиц после операции
Спицами Киршнера в основном фиксируют мелкие кости и суставы (пальцы стопы и кисти, плюсневые и пястные кости). Иммобилизация проводится, как правило, в течение 4-6 недель после операции. Факсация может быть как наружной, т.е.
конец спицы находится над поверхностью кожи, так и внутренней, т.е. спица полностью погружена под кожу для снижения риска инфицирования и неудобств пациента. Исполюзуется для временной фиксации.
Так же существует погружной остеосинтез спицами и проволокой для остеосинтеза более крупных костей по Веберу, например, при:
При данных операциях спицы и проволоку удаляют через 8-12 месяцев после операции, так как для сращения этих костей требуется больше времени и стабильнее фиксация.
Удаление спиц и проволоки после остеосинтеза надколенника по Веберу
При переломах надколенника (коленной чашечки) со смещением отломков выполняется операция остеосинтеза, т.е. скрепление костных фрагментов для восстановления целостности кости и соответственно функции коленного сустава. Так как при отказе от операции пациент рискует остаться инвалидом.
Для остеосинтеза надколенника в подавляющем большинстве случаев используется методика Вебера. Когда костные отломки скрепляются двумя титановыми спицами Киршнера и дополнительно стягиваются титановой проволокой 8 образно.
Это позволяет быстро и очень эффективно восстановить поврежденную кость и что немаловажно металлоконструкция минимальна по стоимости. Но у нее есть один большой минус. Очень часто пациенты испытывают дискомфорт и боль в области мпиц и проволоки, так как она находится правктичекски сразу под кожей.
Поэтому часто выполняется удаление металлоконструкции из надколенника.
После того как кость срослась и металлоконструкция выполнила свою функцию ее можно удалить. Полное сращение кости происходит за 6- 8 месяцев, в некоторых случая 1 год. Именно спустя этот срок можно удалять металл.
Перед данной операцией нужно выполнить стандартные анализы крови; список можно посмотреть здесь.
Операция зачастую выполняется в условиях дневного стационара, т.е. через несколько часов после операции пациент может уйти домой. Анестезия местная, проводниковая либо наркоз. Непосредственно сама операция по времени занимает 30 минут. Найти проволку и спицы, как правило, не представляет труда для хирурга.
После того как металлоконструкция удалена проводится зашивание раны и наложение асептической повязки. Пациент приходит на перевязки в первые сутки, далее можно перевязываться самостоятельно либо в лечебном учреждении рядом с домом. Швы необходимо снять через 14 дней после операции.
В раннем послеоперационном периоде назначаются обезболивающие и антибактериальные препараты.
Примерно через 1 месяц после операции по удалению металлоконструкции из надколенника можно постепенно увеличивать нагрузку и возвращаться в свой обычный ритм жизни.
Удаление пластины после операции
Пластинами и винтами фиксируют практически любые кости человеческого тела. Это очень надежный и удобный метод остеосинтеза. На сегодняшний день существуют огромное количество пластин различной формы, размеров и модификации для определенного вида перелома. Самые распространенные примеры остеосинтеза пластинами это:
Удаляют пластины, как правило, через 8-12 месяцев после операции.
Удаление стержня (штифта) после операции
Внутрикостными (интрамедуллярными) стержнями с блокированием винтами или, как еще их называют, штифтами выполняют фиксацию переломов трубчатых костей, а в частности поперечных и винтообразных переломов с небольшим количеством отломков и осколков.
Также предпочтение для внутрикостного остеосинтеза отдают ввиду скорости операции, миниинвазивности и малой травматичности операции.
Стоит сказать, что фиксация стержнями очень хорошая и дозированную нагрузку на оперированную конечность разрешают давать уже через нечколько дней.
После успешной операции и сращения перелома, как правило, удаляют динамический винт и увеличивают нагрузку на конечность, для полного сращения перелома. Через 1 год после операции, когда перелом полностью сросся, в плановом порядке выполняется удаление винтов и стержня.
Почти всегда операция по удалению стержня не занимает более 30 минут, Удаление происходит с использованием подобных инструментов как и при установке.
Сложности при удалении стержня могут возникнуть, он установлен некорректно. Либо резьба и шляпки винтов сорваны. В таком случае нужно будет высверливать винты и стержень.
Удаление спицестержневого аппарата, аппатата Илизарова после операции
Удаление аппарата Илизарова не представляет сложности, так как спицы и стержни расположены над кожей. После выполнения общей или регионарной анестезии выполняется «скусывание» спиц и удаление их из кости. При наличии стержней, они выкручиваются. Раны обрабатывают растворами антисептиков, накладывают асептичесие повязки.
В нашей клинике производится удаление всех видов металлоконструкций.
Стоимость удаления металлоконструкции зависит от сложности операции и локализации имплантата, так же от вида анестезии, которая необходима для удаления.
| Вид операции | Стоимость (руб.) |
| Удаление пластины | от 28 000 |
| Удаление металлоконструкции из надколенника | от 28 000 |
| Удаление штифта из трубчатых костей (стержня) | от 28 000 |
| Удаление динамического, позиционного винта | от 9 000 |
| Удаление спиц (конец над кожей) | от 2 000 |
| Удаление спиц (конец под кожей) | от 4 000 |
| Демонтаж аппарата Илизарова | от 14 000 |
| Вид анестезии | |
| Местная анестезия | 700 |
| Проводниковая анестезия | от 3 000 |
| Спинальная анестезия | от 9 000 |
| Внутривенный наркоз | от 4 500 |
Источник: https://www.ortomed.info/articles/travmatologiya/obshie-stati/udalenie-metallokonstrukcii/
Операция по удалению металлоконструкции
Для лечения переломов разно степени тяжести в травматологии используют разные виды металлоконструкций-фиксаторов. Они могут быть установлены внутри кости, на кости и через кость.
Такие фиксаторы позволяют эффективно сократить время лечения перелома, обеспечивают больному мобильность и поддерживают уровень комфорта.
Во многих случаях после зарастания перелома травматологи настоятельно рекомендуют удалить фиксатор.
Особенности проведения операций по удалению металлоконструкций Операция по удалению металлоконструкции обычно проводится в условиях…
Показать полностью
Наименование Цена (₽)
| Первичный прием врача-травматолога | 2000 |
| Повторный прием врача-травматолога | 1800 |
| Анестезия местная | 600 |
| Анестезия проводниковая (кисть, стопа) | 1200 |
| Внутрисуставная иньекция препарата Дьюралан | 19200 |
| Вправление вывихов больших суставов (локоть, плечо, колено) | 4800 |
| Вправление вывихов малых суставов (МФС, ПФС) | 2000 |
| Вправление надколенника | 2200 |
| Вросший ноготь удаление | 4500 |
| Вскрытие гематомы | 2400 |
| Дипроспан-лидокаиновая блокада | 3000 |
| Закрытая ручная репозиция костных отломков (1 категория) | 1200 |
| Закрытая ручная репозиция костных отломков (2 категория) | 2400 |
| Закрытая ручная репозиция костных отломков (3 категория) | 3600 |
| Изготовление ортопедических индивидуальных стелек SURSIL-ORTHO (1 пара) | 3250 |
| Иммобилизация при травмах для транспортировки | 1350 |
| Искусственная кость | 1800 |
| Коррекция ортопедических стелек | 1100 |
| Лазерное лечение вросшего ногтя (1-кат. сложности) | 5400 |
| Лазерное лечение вросшего ногтя (2-кат. сложности) | 5900 |
| Наложение большой гипсовой лонгеты | 2400 |
| Наложение большой циркулярной пластиковой повязки | 2650 |
| Наложение косметического внутрикожного шва | 2400 |
| Наложение повязки Дезо | 500 |
| Наложение средней гипсовой лонгеты | 1800 |
| Наложение фиксирующей повязки на г/с | 500 |
| Наложение фиксирующей повязки на лучзап. | 500 |
| Наложение фиксирующей повязки на к/с | 500 |
| Наложение бинтовой повязки | 500 |
| Наложение фиксирующей лейкопластырной повязки на пальцы | 250 |
| Направление биологического материала на гистологическое исследование | 1800 |
| Опорожнение подапоневротической гематомы | 1200 |
| Остановка кровотечения из раны легированием сосуда | 1450 |
| Первичная хирургческая обработка раны (1-ая категория сложности) | 2400 |
| Первичная хирургическая обработка раны (2-ая категория сложности) | 4200 |
| Первичная хирургическая обработка раны (3-ая категория сложности) | 4800 |
| Перевязка чистой раны | 600 |
| Периартикулярная блокада лучезапястного сустава | 1450 |
| Периартикулярная блокада плечевого сустава | 1800 |
| Пластика послеоперационных рубцов | 3600 |
| Пункция коленного сустава лечебно-диагностическая | 1350 |
| Пункция коленного сустава с внутрисуставным введением препарата | 2000 |
| Пункция сустава с внутрисуставным введением препарата Ферматрон | 6000 |
| Пункция сустава с внутрисуставным введением препарата | 1350 |
| Репозиция отломков костей при закрытом переломе | 2200 |
| Смена гипсовой лонгеты на пластик на голеностопном суставе | 3000 |
| Смена гипсовой лонгеты на пластик на лучезапястном суставе | 1800 |
| Смена гипсовой повязки на пластик от пальцев до верхней трети бедра | 4200 |
| Снятие малой циркулярной пластиковый повязки | 600 |
| Снятие большой циркулярной пластиковой повязки | 850 |
| Снятие гипса | 800 |
| Снятие послеоперационных швов | 800 |
| Удаление доброкачественного новообразования кожи молекулярно- резонансным методом — область лица, шеи, декольте — более 0,5 см в диаметре (1 элемент) | 1800 |
| Удаление доброкачественного новообразования кожи молекулярно-резонансным методом — грудь, живот, спина — до 0,5 см в диаметре (1 элемент) | 600 |
| Удаление доброкачественного новообразования кожи молекулярно-резонансным методом — лицо, шея, область декольте — до 0,5 см в диаметре (1 элемент) | 600 |
| Удаление доброкачественных образований кожи размером менее 5 мм | 1800 |
| Удаление доброкачественных образований подкожно-жировой клетчатки и соединительной ткани | 3600 |
| Удаление доброкачественных образований подкожно-жировой клетчатки и соединительной ткани в сложных анатомических зонах | 9600 |
| Удаление инородного тела из мягких тканей (1 категории) | 2400 |
| Удаление инородного тела из мягких тканей (2 категория) | 4200 |
| Удаление инородного тела из мягких тканей (3 категория) | 8400 |
| Удаление металлоконструкции | 12000 |
| Удаление спицы | 3000 |
| Удаление стержневой мозоли | 2800 |
| Хирургическая обработка осложненной раны (1-кат. сложности) | 2400 |
| Хирургическая обработка осложненной раны (2-кат. сложности) | 3600 |
| Хирургическое лечение эпикондилита | 30000 |
| Турбокаст запястье | 9000 |
| Турбокаст голеностоп | 11650 |
| Турбокаст локоть | 13200 |
| Артродез спицей Киршнера | 12000 |
| Гипсовая иммобилизация | 1200 |
| Наложение малой гипсовой лонгеты | 1200 |
| Наложение пластиковой повязки | 1800 |
| Наложение малой циркулярной пластиковой повязки | 1800 |
| V-Y пластика | 18000 |
| Болезнь Де Кервена. Оперативное лечение | 16200 |
| Гигрома кисти. Удаление гигромы | 8400 |
| Контрактура Дюпюитрена. Игольчатая апоневротомия (1 палец) с учетом стоимости препарата | 21600 |
| Контрактура Дюпюитрена. Субтотальная апоневрэктомия (1 палец) | 27600 |
| Коррекция деформации пальца | 33600 |
| Металлоконструкция | 19500 |
| Остеосинтез переломов кисти. Без стоимости металлоконструкции | 26400 |
| Первичный шов сухожилий. До 3- х недель после травмы | 28800 |
| Пластика сухожилий. Первый этап. | 42000 |
| Пластика сухожилий. Второй этап | 39000 |
| Повторная операция на кисти | 16800 |
| Стенозирующий лигаментит . Иссечение кольцевидной связки | 13200 |
| Тенодез | 38400 |
| Туннельный синдром. Рассечение связки | 25200 |
| Туннельный синдром. Эндоскопия. | 48000 |
| Удаление опухоли | 16800 |
| Удаление остеофитов на фалангах кисти | 2400 |
| Хирургическое лечение эпикондилита | 33600 |
| Винт Герберта | 9000 |
| Деформация Тейлора | 30000 |
| Деформация Хаглунда | 28800 |
| Коррекция Hallux Valgus легкой степени | 33600 |
| Коррекция Hallux Valgus средней степени | 45600 |
| Коррекция Hallux Valgus тяжелой степени | 60000 |
| Коррекция длины пальца | 34800 |
| Молоткообразные пальцы. Коррекция деформация (1 палец) | 14400 |
| Неврома Мортона — удаление | 28800 |
| Обувь Барука | 2200 |
| Остеосинтез переломов стопы. Без стоимости металлоконстракции | 26400 |
| Повторная операция | 14000 |
| Удаление пяточной шпоры. Чрескожная операция | 30000 |
| Удаление экзостоза кости | 33600 |
| Шов нерва | 27600 |
материалы:
Для лечения переломов разно степени тяжести в травматологии используют разные виды металлоконструкций-фиксаторов. Они могут быть установлены внутри кости, на кости и через кость.
Такие фиксаторы позволяют эффективно сократить время лечения перелома, обеспечивают больному мобильность и поддерживают уровень комфорта.
Во многих случаях после зарастания перелома травматологи настоятельно рекомендуют удалить фиксатор.
Особенности проведения операций по удалению металлоконструкций
Операция по удалению металлоконструкции обычно проводится в условиях стационара. Чаще всего фиксаторы удаляют планово, однако в некоторых случаях, например, при возникновении нагноения, могут провести экстренную операцию. Пациент проходит обычный ряд обследований, как и перед любой операцией:
• рентген, • лабораторные анализы крови и мочи,
• прочие обследования.
Все это определяет травматолог, который опирается на сложность операции, вид наркоза и заболеваний, уже присутствующих у пациента.
Операция должна проходить под наркозом, в некоторых случаях применяют проводниковую анестезию.
В ходе манипуляций в открытую рану при необходимости помещают дренажи, а затем их удаляют во время плановой перевязки. В качестве дренажей могут использовать трубки или выпускники.
Показания к удалению фиксаторов
Показания к проведению операции по удалению металлоконструкций бывают абсолютными и относительными. К абсолютным показаниям относятся:
• Появление в ране инфекции в случае, если фиксация перелома нестабильная. Если инфекция проникла глубоко, то металлоконструкция, не справляясь со своими функциями, будет только мешать заживлению раны и борьбе с бактериями; • Индивидуальные особенности организма, который не принимает имплантат, или появление аллергии на компоненты сплава. Причем аллергические реакции развиваются не сразу: они могут начаться и через несколько месяцев после установки металлоконструкции, и привести к нагноению; • Если фиксация кости нестабильная, и происходит образование ложного сустава. Также фиксатор удаляют, если вся конструкция расшатывается; • Удаление части конструкции проводят планово; • Если необходима повторная операция на этом же участке, а фиксатор будет препятствовать этому; • Если возникла ситуация, в которой металлоконструкция может спровоцировать начало другого заболевания или стать причиной осложнения; • Если фиксатор установлен ребенку или подростку, то он может препятствовать естественному росту. Поэтому его удаляют сразу же, как только наступила необходимая степень консолидации; • Если фиксатор установлен больному, который ведет очень подвижный образ жизни, связанный к тому же с физическими нагрузками, например, спортсмену или артисту цирка, то его необходимо удалить, потому что конструкция может стать причиной травмы; • По требованию военной медицинской комиссии;
• Если установленный имплантат сомнительного качества.
Относительных показаний немного. Это:
• обычно психологический дискомфорт самого пациента, который вызвала металлоконструкция, • молодой возраст мужчин и женщин,
• физический дискомфорт, например, при ношении обуви.
Когда нельзя удалять металлоконструкцию
Существуют и веские противопоказания, когда операция по удалению металлоконструкции проводиться не может. Врач-травматолог оценивает все риски, перед тем как принять решение об оперативном вмешательстве и удалении фиксатора. При этом также учитывается вероятность появления различных осложнений. Чаще всего противопоказания к операции такие:
• Преклонный возраст пациента. Это объясняется тем, что у пожилых людей больше хронических заболеваний, например, ишемическая болезнь сердца, плохая свертываемость крови, гипертонические болезни; • Наличие у пациента гнойных ран, инфекционных заболеваний, поражений кожи, которые сопровождаются гнойничками; • Такие переломы, когда в случае удаления металлоконструкции может появиться повторный перелом этой кости или ее деформация;
• Месторасположение конструкции в так называемых опасных зонах, где расположены жизненно важные анатомические образования. В этих зонах операцию очень сложно проводить, значительно не повредив ткани.
Ни в коем случае нельзя удалять металлоконструкции в области таза, на передней стороне позвоночника, и те, что находятся в плечевом суставе, если во время их установки был выделен лучевой нерв.
В этом случае есть высокий риск повреждения нерва во время удаления фиксатора. Обращайтесь в нашу клинику и опытные врачи проведут диагностику, оценят риски для удаления металлоконструкции и проведут операцию по показаниям.
Благодаря современному оборудованию и квалификации врачей операция пройдет легко, а реабилитационный период будет недолгим.
Источник: https://xn----ctbhofdbekubgb2addy.xn--p1ai/%D0%BE%D0%BF%D0%B5%D1%80%D0%B0%D1%86%D0%B8%D1%8F-%D0%BF%D0%BE-%D1%83%D0%B4%D0%B0%D0%BB%D0%B5%D0%BD%D0%B8%D1%8E-%D0%BC%D0%B5%D1%82%D0%B0%D0%BB%D0%BB%D0%BE%D0%BA%D0%BE%D0%BD%D1%81%D1%82%D1%80%D1%83%D0%BA%D1%86%D0%B8%D0%B8
Снятие пластины остеосинтеза
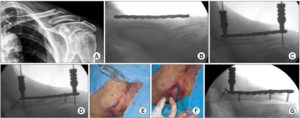
После заживления перелома, удаление остеосинтеза является следующим шагом. Хотя имплант может и не приносить дискомфорт, тем не менее это инородное тело, которое стоит извлечь. Существуют причины в силу которых лучше удалять металлоконструкции, чем оставлять их в теле. Извлечение осуществляют путем оперативного вмешательства.
Причины для удаления металлоконструкций
Показания, по которым нужно удалять имплант:
- Заживление перелома после остеосинтеза.
- Ограничение подвижности сустава, рядом с которым установлена металлоконструкция. Например, пластина на голени вблизи голеностопного сустава.
- Низкое качество металла импланта. Металлоз возможен вследствие некачественного материала изделия.
- Смещение с места установки или повреждение металлоконструкций. При контрольной рентгенографии может обнаружится репозиция импланта или его повреждение, в таком случае проводится операция по его замене.
- Воспаление, связанное с имплантом в послеоперационный период.
- Желание удалить постоперационный рубец.
- Извлечение, обоснованное лечебной методологией остеосинтеза.
- Занятия спортом, сопряженного с нагрузками. Пластина может привести к травме или повторному перелому.
- Нахождение импланта вблизи сустава из-за возможного травмирования.
- Снятие позиционного болта на лодыжке спустя 6—8 недель после установки импланта в ноге.
- Установление пластины ребенку или подростку, т. к. будет мешать росту кости.
- Наличие остеопорза. Пациенты с таким заболеванием требуют особого подхода в установке, реабилитации и снятии металлоконструкций. Ввиду особенностей заболевания, имплант на нижней конечности увеличивает риск повторного перелома.
Сроки удаления пластины после остеосинтеза
Очень важно извлечь металлоконструкцию своевременно.
Рекомендуется удаление металлоконструкций в период между 8 и 10 месяцами после операции. Извлечение импланта из плечевой кости происходит спустя 12 месяцев.
К этому моменту костная ткань хорошо срастается, а сустав успевает разработаться. Опасения по поводу повторной операции и затягивание с ее проведением лишь осложнит процедуру в будущем.
Со временем происходит процесс обрастания имплантов надкостницей, что и станет причиной усложнения хирургического вмешательства.
Операция по снятию металла проще и легче переносится, чем по установке при условии своевременного проведения.
Процедура снятия металлоконструкций
Операция по удалению имплантов является несложной, при условии их корректной установки. Удаление спиц происходит под местным обезболиванием, путем скусывания и выкручивания стержней. Пластины удаляют под общей, спинальной или местной анестезией.
Затем рассекается кожа, зачастую в том же месте где и первый раз, и происходит выкручивание винтов, снятие пластины. При удалении штифта устанавливающегося в трубчатые кости, например остеосинтез голени при поперечном переломе, извлекается стержень и крепежный винт.
Такая операция занимает порядка 30 минут.
Экстренное удаление
Имплантат извлекают в случаи присоединения бактериальной инфекции и воспаления.
Причинами незамедлительного хирургического вмешательства являются:
- аллергическая реакция — отторжение импланта организмом;
- нарушение расположения металлоконструкций;
- образование ложного сустава;
- сильное нагноение;
- несращение перелома — отсутствие костной мозоли спустя длительный период.
Послеоперационный период
Реабилитация после снятия пластин протекает легче, чем при установке. Например при удалении импланта с голеностопного сустава будет ограничена подвижность 2 недели с ходьбой на костылях. Также врач может дать следующие назначения:
- физиотерапевтические процедуры;
- массаж;
- комплекс лечебной гимнастики;
- перевязки;
- снятие швов не ранее чем через 12 дней после вмешательства;
- сдача анализов мочи, крови;
- измерение давления;
- наблюдение у травматолога по месту жительства;
- прием антибиотиков, обезболивающих средств.
Ключом к успешной реабилитации являются постепенно нарастающие физические нагрузки. В случаях снятия металлоконструкций с суставов, например шурупа скрепляющего медиальную щиколотку, следует повторная разработка подвижности сочленения. Возможен повторный отек в более слабой форме, чем в первый раз. Физиотерапия играет главную роль в процессе возвращения к нормальной жизни.
Источник: https://OsteoKeen.ru/problemy/fraktura/udalenie-plastiny-posle-osteosinteza.html
Как происходит отслойка стекловидного тела. Симптомы и лечение
Стекловидное тело – это камера с жидкостью, которая занимает среднюю и заднюю часть глаза. Его функция заключается в проведении лучей света и распределении питательных веществ между глазными зонами. Кроме этого, стекловидное тело является основополагающим фактором, задающим форму глаза. Если наблюдается отслойка этой значимой области, нарушается её функциональность.
Причины отслойки стекловидного тела
Отслойка стекловидного тела представляет собой отделение от глазной сетчатки волокнистых тканей, содержащих молекулы белка. Виной этому могут стать такие причины:
- Возрастные изменения, связанные с нарушением питания тканей глаза.
- Дефекты сосудов, сопровождающиеся нарушением кровоснабжения, при сахарном диабете.
- Нарушение формы зрительных органов.
- Изменения в структуре глаз, связанные с воспалительными процессами.
- Получение травм глаз, приводящих к кровоизлияниям.
Волокнистая часть стекловидного тела соединяется с сетчаткой в месте зрительных нервов. При этом соединение образует подобие кольца, не везде плотно прилегая к оболочке. В результате этого любые травмы могут привести к отрыву волокнистых тканей от сетчатки.
Виды отслойки стекловидного тела
При классификации отслойки стекловидного тела учитываются все особенности заболевания. Различают такие виды отслойки:
- Полная – процесс отслойки захватывает заднюю часть сетчатки полностью, которая при этом смещается к центру.
- Воронкообразная – поражение захватывает область от задней части глаза до его дна.
- Частичная – её образование может произойти в любой области глаза. Заболевание постепенно перерастает в полную форму отслойки.
- Кольцевидная – отслойка происходит в местах соединения волокнистой ткани со зрительным нервом. В результате этого область поражения напоминает кольцо, которое разрывается по мере развития заболевания.
Это основные виды отслойки. Они различаются по месту расположения, захватываемой области и причинам возникновения. При этом легче определить ту разновидность отслойки стекловидного тела, которая располагается ближе к поверхности глаза.
Задняя отслойка стекловидного тела
Задней отслойке стекловидного тела чаще подвержены женские зрительные органы. При этом возраст человека не важен. Изначально он рождается с плотным соединением сетчатки и стекловидного тела.
Но когда оно разделяется на жидкую и волокнистую часть, эта связь ослабевает.
Молекулы белка, находящиеся в соединение сетчатки и волокнистой части разрываются и образуется процесс задней отслойки стекловидного тела.
Основной причиной задней отслойки стекловидного тела считаются гормональные нарушения. Поэтому никто не ограждён от появления этого недуга. Кроме того, у близоруких людей этот процесс начинает проявляться в среднем на 10 лет раньше, чем у здоровых.
Отслойка стекловидного тела код по МКБ-10
H43.8 Другие болезни стекловидного тела
Стекловидного тела: . дегенерация . отслойка Исключена: пролиферативная витреоретинопатия с отслойкой сетчатки (H33.4)
Симптоматические проявления
Чаще всего единственным симптомом отслойки стекловидного тела является ухудшение зрения. Другие признаки этого заболевания появляются редко. Они помогают разобраться что стало причиной отслойки. К таким симптомам относятся:
- Туман, пелена, чёрные точки перед глазами.
- Вспышки и подобие молний.
- Превращения яркого пучка света, попадающего на сетчатку, в полупрозрачную полоску (феномен Тиндаля).
Если отслойка стекловидного тела произошло из-за инфекций, воспалительных процессов или полученных травм глаз, то появляются ощущения боли, отёки и покраснения.
Диагностика отслойки стекловидного тела
Диагностировать отслойку стекловидного тела достаточно просто. Иногда хватает обычного осмотра с помощью щелевой лампы, чтобы поставить точный диагноз. Составить целостную клиническую картину помогают такие исследования:
- Визиометрия, направленная на оценку поля зрения.
- Измерение внутриглазного давления.
- Оценка проявления зрительной функции.
- Осмотр глазного дна.
- УЗИ зрительных органов.
- Оценка чувствительности глаза и повреждений зрительных нервов.
- Сбор анализов.
Эти методы диагностики помогают определить длительность заболевания и локализацию дефектов. Получив всю необходимую информацию о конкретном случае заболевания, врач назначает лечение.
Лечение отслойки стекловидного тела
Если отслойка стекловидного тела не влияет на остроту зрения, то её не лечат. Со временем оно полностью отделится от сетчатки и сместится к низу, а признаки отслойки прекратят проявляться. В случае, если отслойка стекловидного тела приводит к снижению функциональности зрения или сопутствуется другими заболеваниями, то не исключено хирургическое вмешательство.
В зависимости от клинической картины заболевания, офтальмолог может отдать предпочтение таким методам лечения:
- Приём витаминов и биологических стимуляторов. Они поддерживают здоровье глаз на период продолжения отслойки. Защищают зрительный аппарат от негативного воздействия извне и изнутри.
- Назначение рассасывающих препаратов если отслойка сопровождается кровоизлиянием. Чаще всего применяется йодистый калий или Фибринолизин.
- Удаление стекловидного тела с помощью хирургического вмешательства используется в крайних случаях. При этом его заменяют имплантатом, наполненным газом. Газ рассасывается, когда завершается его замещение внутриглазной жидкостью.
Во время лечения отслойки пациент должен находится в состоянии покоя не менее 4 дней. В зависимости от прозрачности заменителя стекловидного тела, степени поражения зрительного нерва и целостности сетчатки будет варьироваться длительность процесса восстановления зрения. В большинстве случаев при отсутствии осложнений оно полностью нормализуется за 2 недели.
Вот одна из возможных клинических картин заболевания:
Далее этот же пользователь описывает вопросы, с которыми он столкнулся:
Такие ответы он получил:
Как предотвратить отслойку стекловидного тела
Существует ряд профилактических мер, снижающих риск возникновения заболевания.
Прежде всего нужно ответственно подходить к лечению болезней, за которыми может последовать отслоение стекловидного тела.
Глазам необходим периодический отдых и достаток питательных веществ, влияющих на качество выполнения их работы. Кроме этого, нужно избегать травм зрительных органов и отказаться от вредных привычек.
Обнаружив первые признаки возникновения заболевания глаз, нужно обратиться к офтальмологу. Это поможет выявить болезнь на ранней стадии и вылечить её без последствий.
Источник: https://VseProGlaza.ru/bolezni/otslojka-steklovidnogo-tela/





