Слизь в горле (гортани): симптомы и причины постоянного скапливания
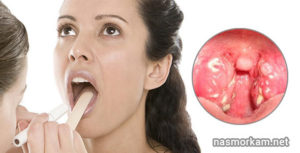
Слизь – это своего рода защита от патогенной микрофлоры, бактерий и вирусов. Когда они попадают в организм через нос или горло железы, расположенные в носоглотке, вырабатывают вязкую секрецию, которая не дает проникнуть вирусам дальше.
Но в некоторых случаях слизи вырабатывается больше нормы, что мешает нормальному дыханию и глотанию. Почему так происходит и как с этим бороться, попробуем разобраться.
Почему скапливается слизь в горле: основные причины
При повышенной работе желез, ответственных за выработку слизи, секреция скапливается и приносит неудобство человеку. Она мешает, стекает, раздражает гортань, а также вызывает постоянные покашливания. К основным причинам, влияющим на увеличение количества мокроты, относят:
- аллергены, попадающие в организм при вдохе, воспринимаются как чужеродные инфекционные клетки, слизистые активизируются, выделяя много секреции;
- грибок, бактерии или вирусы способны вызвать ларингит, бронхит, ангину и другие патологии носоглотки. Как известно, такие болезни сопровождаются большим количеством слизи (мокрота, сопли);
- нарушение работы пищеварительной системы (рефлюкс, гастрит) может вызвать продуцирование большего количества секреции, так как желудочная кислота может забрасываться в пищевод, а далее в дыхательные пути.
Также отмечается, что железы, выделяющие слизь, активно работают после употребления острой пищи, курения, нахождения в загазованном или задымленном помещении.
Симптомы постоянного присутствия слизи в горле (гортани)
Когда слизь накапливается в гортани, то ликвидировать ее застой помогает покашливание и сглатывание.
При повышенном отхождении мокроты у человека наблюдаются следующие симптомы:
- першение в гортани;
- комок, который при сглатывании не пропадает;
- болевые симптомы при употреблении твердой пищи, глотании;
- заложен нос;
- чихание;
- увеличение лимфатических узлов;
- температура;
- ломота во всем теле;
- неприятный кисловатый запаха из ротовой полости.
По стенкам горла стекается слизь: что делать?
Стекающая по стенкам горла слизь свидетельствует о наличии инфекции. Лечение такого симптома требует не только местной ликвидации секрета, но и проведения терапии для восстановления защитных функций организма. Появление слизи связано с аллергической реакцией, поэтому применяются противоаллергические средства.
Если виновником стала хроническая инфекция, то после диагностики выписывается курс антибактериальной и иммуномоделирующей терапии.
Слизь на задней стенке горла: мешает и не отхаркивается
Наверное, все знакомы с ощущениями, когда слизь стекает в бронхи по стенкам гортани, при этом принося массу неудобств. Чаще всего становятся причиной появления стекающей слизи следующие болезни:
- вирусный ринит;
- тонзиллит;
- бактериальный ринит;
- синусит;
- гайморит;
- фарингит.
В основном, при слизи на задней стенке диагностируют задний ринит, при котором основная зона скопления слизи локализуется в глубине полости носоглотки (верхняя часть). При таком воспалении после сна слизистая секреция затекает в горловину и способствует раздражению рецепторов, приводя к сильному кашлю.
Густая слизь в горле комком
Если выделяющаяся слизь накапливается в горле, то появляется ощущение кома. Обусловлено такое проявление:
- пересыханием слизистой поверхности в горле;
- нарушением дыхания (кислород поступает через рот);
- недостаточным количеством употребления жидкости (мокрота не может нормально отделяться).
Для нормализации состояния используется следующее лечение:
- промывание;
- полоскание;
- ингаляции;
- нормализация внешних условий (температурный режим и влажность);
- употребление большого количества теплого питья.
Если причиной является искривление перегородки или полипы, то устранить симптом комка в горле из густой секреции можно с помощью операции.
Что делать, если в горле слизь и постоянно першит?
При стекании слизи происходит раздражение рецепторов слизистой оболочки, что вызывает першение, желание отхаркиваться, покашливание. В таких случаях лучшей терапией станет промывание носовых пазух, сосудосуживающие препараты. Также применяются полоскания антисептиками или отварами трав.
Еще причиной постоянного першения могут стать патологии бронхо-легочной системы, при которых мокрота поднимается к дыхательным путям, скапливаясь в горле возле задней стенки носоглотки. Такой симптом характерен для:
- бронхита;
- бронхиальной астмы;
- пневмонии.
При обострениях используют более сложные способы терапии, проводимые в стационарных условиях.
Прозрачная слизь в горле
Прозрачные выделения характерны для фарингита. Фарингитом называют воспаление на лимфоидных тканях и слизистой оболочке глотки. Спровоцировать появление болезни могут:
- вдыхание холодного воздуха;
- раздражающие факторы в виде пыли, химических частиц.
Если фарингит диагностируется как инфекционный, то тут «виновниками» могут стать такие микроорганизмы, как:
- стрептококки;
- стафилококки;
- пневмококки;
- вирусы гриппа;
- аденовирусы;
- кандидозные поражения.
Довольно часто фарингит развивается на фоне других болезней, к которым относятся:
Зеленая тягучая слизь в горле
Зеленая тягучая слизь свидетельствует о бактериальных заболеваниях, появившихся в носоглотке.
Зеленый цвет появляется из-за присутствия в секреции бактерий, которые окрашивают слизь продуктами своей жизнедеятельности. Зеленая слизь может появиться при следующих патологиях:
- ангина;
- тонзиллит;
- ларингит;
- бронхит;
- абсцесс.
Обильная белая слизь на стенке горла
Цвет мокроты может рассказать о присутствующем заболевании. Поэтому обращать внимание на отхаркиваемую слизь необходимо, так как она «подскажет», что провоцирует ее скапливание.
Слизь белого цвета указывает на грибковый тонзиллит. При нем зрительно можно увидеть большое количество маленьких белых пятнышек на небе и миндалинах.
Также для грибкового тонзиллита характерно наличие таких пятнышек на внутренней поверхности глотки, на гландах и задней стенке. Возбудителем заболевания выступает кандидоз, который и окрашивает налет в белесый оттенок.
Если же «виновником» выступают грибки семейства плесневелых, то будет присутствовать зеленоватый цвет.
Коричневая слизь в горле с неприятным запахом: о чем говорит?
Коричневая слизь должна насторожить, так как может свидетельствовать об окислившихся частичках крови, которые могут попасть в мокроту следующим образом:
- При врожденной патологии под названием буллы, когда полости легких заполнены воздухом. При разрыве булла может присутствовать коричневая мокрота в бронхах, которая и откашливается.
- При разрыве буллы, если воздух попадает в пустоты плевры, то присоединяется к отхождению коричневой мокроты одышка.
- Туберкулез может стать причиной откашливания коричневой мокроты. Сопровождается он слабостью, гипергидрозом, отсутствием аппетита, длительными приступами сухого кашля.
- Гангрена легкого может спровоцировать отхаркивание коричневой мокроты. При таком заболевании отмечается ухудшение общего состояния, тошнота со рвотой, повышение температуры тела, помутнение сознания (в запущенных случаях обморок). Ярко указывает на гангрену легкого гнилостный запах.
- Рак легких, который длительное время протекает бессимптомно. После появляются беспричинные приступы кашля, больной теряет вес, возникает повышенная потливость, одышка.
Диагностика слизи в горле: когда стоит обратиться к врачу?
Конечно, при первых проявлениях повышенного скопления слизи в глотке «бежать» к специалисту не всегда целесообразно. Для оценки секреции необходимо отхаркивать мокроту в прозрачный контейнер из стекла. После — рассмотреть выплюнутую слизь. Рассказать она может о следующем:
- бесцветная мокрота, жидковатой консистенции – рассказывает о хроническом процессе;
- стекловидная мокрота – отличительная черта для бронхиальной астмы;
- пенистая слизь белого или розоватого цвета – отек легкого или наличие сердечных заболеваний;
- гнойная слизь – трахеит, ангина, бактериальный бронхит.
Если у слизи отсутствует неприятный запах, то следует говорить об осложнениях бронхоэктатической болезни или абсцессе легких. При зловонном, гнилостном запахе диагностируют гангрену легкого.
При любом появлении мокроты в повышенных количествах, особенно, если этот процесс сопровождается другими симптомами, приведенными ниже, поход к врачу откладывать не стоит. Сопутствующие симптомы:
- общая слабость (ломота);
- в отхаркиваемой слизи имеются кровавые прожилки;
- боли в грудной клетке;
- температура выше 37,5°С;
- сильные мигрени.
Как избавиться от слизи в горле в домашних условиях?
К основным действиям, которые способны «прочистить» носоглотку в домашних условиях, следует отнести:
- Элементарное откашливание с отхаркиванием: оно действенно, если слизь скапливается в гортани и доставляет дискомфорт человеку.
- Обильное питье: способствует отделению и выведению мокроты, особо полезен чай с лимоном и медом.
- Ингаляции: они могут быть как «по старинке бабушкиным способом» над горячей картошкой, так и более современные с использованием небулайзера.
- Полоскание: для раствора можно развести 1 ч л соли в стакане хорошо теплой воды.
Чем лечить слизь в горле у взрослого?
Взрослому, помимо основного медикаментозного лечения, которое целенаправленно на устранение основного заболевания, врач может выписать следующею терапию, которая избавит от слизи в носоглотке:
Промывания с применением следующих препаратов:
- настоя ромашки;
- фурацилина;
- отвара шалфея;
- пищевой соды;
- марганцовки.
Нелишними будут физиотерапевтические процедуры в виде ультрафиолетового или теплового прогревания. Такие процедуры способствуют усилению эффекта от проводимой терапии.
Лекарства и медицинские процедуры от слизи в горле
В основном лечением патологий, сопровождаемых слизью в носоглотке и гнойным воспалением, занимается отоларинголог. Он может выписать следующее консервативное лечение с применением следующих средств:
- антибиотики класса лактамных;
- препараты, разжижающие и помогающие выводить мокроту, к таковым относятся: «Лазолван», АЦЦ, «Бромгексин»;
- антигистаминные средства: «Супрастин», «Лоратадин»;
- антисептические растворы, такие как «Мирамистин», «Фурацилин»;
- промывание в виде процедуры «кукушка» специальными растворами;
- иммуномодуляторы.
Помимо приема лекарственных средств, назначаются следующие процедуры:
Лечебные ингаляции. Такой метод лечения считается щадящим, так как препараты действуют местно, орошая слизистую, не затрагивая другие органы. Бактерии при ингаляциях активно погибают, а скопление слизи уменьшается.
Промывания. Процедура не из приятных, но очень эффективна. Для проведения промывки можно использовать:
- приспособление с удлиненным носиком;
- спринцовку;
- шприц большого объема;
- аптечные флаконы с распылителем.
Прогревания. Проводить их можно лишь в случаях, когда отсутствует гнойное воспаление. Такая процедура способствует размягчению слизи с последующим ее выведением.
Полоскание помогает минимизировать риск развития слизи в глотке. Есть специальные аптечные средства для полоскания или можно использовать народный метод с солью и йодом.
Слизь в горле у ребенка: методы лечения
Поскольку у детей органы дыхания еще находятся в стадии формирования, то наличие слизи — это довольно частое явление. Лечить малыша с такой проблемой необходимо щадящими способами.
К таковым относится промывание с использованием легкого соляного раствора. Поскольку маленькому организму нельзя употреблять довольно широкий спектр лекарств, то лучшим способом лечения могут стать ингаляции.
Такое лечение полностью безопасно для детского организма и обеспечивает его дезинфицирующим и антисептическим действием.
Если имеется необходимость или появились осложнения, то без противомикробных препаратов обойтись не получится.
Слизь в гортани при беременности
Беременных может мучить слизь в горле не только из-за заболеваний носоглотки. Зачастую причиной скопления слизи становится дефект сфинктеров желудка, который вызывает изжогу у беременных.
Если же имеется подозрение на болезнь, то лучше всего посетить специалиста. Дело в том, что наличие в горле слизи провоцирует сильный кашель, который способствует появлению тонуса матки, а это на определенных сроках чревато выкидышем. Что касается применения в лечении лекарственных препаратов, то назначать их следует исходя из срока, с минимальным возможным риском для плода.
В I триместре беременным противопоказаны муколитические средства и другие лекарства, воздействующие на центральную нервную систему. Обычно женщинам в положении прописывают теплое питье и ингаляции.
Слизь в горле при аллергии
Аллергическая реакция может привести к повышению отделение слизи. Вместе со скоплением секреции у пациента отмечается раздраженность глаз, слезотечение, дерматит или другие высыпания, отечность слизистых. Дабы избавится от проявлений аллергии, необходимо по возможности минимизировать контакт с раздражающим фактором.
Источник: https://formulazdorovya.com/1220063360969083518/sliz-v-gorle-gortani-simptomy-i-prichiny-postoyannogo-skaplivaniya/
Причины и лечение слизи в горле
С наступлением холодов начинаются простудные заболевания. Любое острое респираторное заболевание включает в себя не только недомогание с повышением температуры, но и вязкую слизь в горле по утрам. Такой процесс сопровождается насморком и слезотечением. Создается такое ощущение, будто ком накатывает. Каковы причины и лечение слизи в горле?
Симптомы
Выделение слизи из горла характеризуется следующими признаками:
- першение и комок в горле, слизь;
- в горле может скапливаться слизь как сопли, которые трудно откашлять;
- болезненное глотание, сочетающееся трудной проходимостью пищи;
- незначительное увеличение лимфоузлов.
При появлении этих симптомов следует сходить на консультацию к отоларингологу. Врач проведет визуальный осмотр, поставит диагноз и назначит лечение.
Причины скопления в горле слизи
Слизь в носоглотке может скапливаться из-за присутствия в организме многих заболеваний: синусит, гайморит и фарингит.
Синусит
Почему постоянно скапливается слизь в горле? Причиной может послужить синусит. Это воспаление пазух около носа, при котором скапливаются сопли и гной – это влияет на самочувствие больного. Инфекция может спровоцировать отит, менингит, воспаление легких. Выделяют две формы синусита: острая и хроническая.
В острой стадии присутствуют следующие симптомы: ринит более 10 дней без улучшения, полная заложенность носовых ходов и гнойные выделения, стекает слизь по задней стенке носоглотки и выделение мокроты, мигрень, спазмы воспаленной пазухи могут отдавать в лицевую часть, чувствительность лица, температура тела (38-39 градусов), общее недомогание, светобоязнь, отказ от пищи, бессонница, слабое обоняние, а также отеки щек и век.
Хроническая форма протекает без особых ярко выраженных признаков: заложенный нос и трудное дыхание, выделяется гной и отхаркивается слизь, в горле собирается белая слизь, сильная сухость носоглотки, головная боль и запах из ротовой полости.
Гайморит
Воспалительный процесс, протекающий в придаточных носовых пазухах, называется гайморитом. Может быть односторонней и двусторонней формы. Зачастую такое явление наблюдается во время инфекционных болезней. Бывает нескольких подвидов: подострый, острый, хронический. Признаки гайморита включают в себя неприятные ощущения:
- Боли в области носа и переносицы с отдачей в голову при смене положения.
- Скапливающейся гной приводит к заложенности носа, и трудному дыханию (человек начинает разговаривать в нос). Не исключено закладывание обеих носовых пазух, тогда дыхание осуществляется ртом.
- Насморк и обильные выделения из носа.
- В острой форме температура повышается выше 38-39 градусов, при хроническом типе гайморита ее может и не быть.
- Слабость и разбитость.
- Отсутствие аппетита.
- Нарушение сна.
Гайморит (Кликните для просмотра)
В острой фазе болезни может наблюдаться лихорадочное состояние, недомогание, трудное дыхание носом. Также откашливается слизь, нарушается обоняние. Присутствуют сильные мигрени. Становится проблематично дышать носом из-за того, что носовые ходы отекают, и перекрывается дыхательный процесс. Острый гайморит протекает в легкой, средней и тяжелой формах.
При хроническом типе признаки, как и в острой стадии, за исключением болевых ощущений в области переносицы и внутренней части глаз. При верхнечелюстном гайморите, спазмы распространяются на всю лицевую поверхность. Осложнением такого заболевания является фронтит – воспаление лобного участка с сильной мигренью.
Фарингит
Фарингитом называют воспаление слизистой оболочки глотки. Бывает острого и хронического типа. Часто встречается вирусная форма, вызванная респираторными возбудителями (аденовирус, риновирус, вирус парагриппа). Бактериальная форма весьма редкая, когда заболевание вызывают стрептококки, микоплазмы.
Важно! Хронический тип возникает в виде осложнения после острых вирусных заболеваний дыхательных путей, или после повреждения слизистой вредными токсическими веществами (алкоголь, табак, пестициды).
Симптомы фарингита: покалывающие боли в области горла, чувство щекотки в горле, кашель, когда секрет слизи в горле не отхаркивается, а также повышение температуры тела и увеличение лимфатических узлов. При визуальном осмотре видно покраснение и рыхлость слизистой оболочки глотки, может быть небольшое распухание неба.
Фарингит (Кликните для просмотра)
В острой стадии фарингита отмечаются все те же признаки, что и при других инфекционных недугах. Хроническая форма протекает без ярких особенностей. Иногда могут возникать жалобы на сухое горло, когда мокроты без кашля.
Патологии дыхательной системы
Органы дыхательного центра постоянно контактируют с воздухом и с веществами, в нем содержащимися. К ним относятся вредоносные бактерии и химические раздражители. Эти факторы провоцируют заболевания органов дыхания: воспалительные инфекции трахеи, легких и бронхов, онкология легких.
Важно! При таких болезнях возникает отдышка – нехватка потока воздуха, который предполагает усилить дыхание. В обычной ситуации дыхательный процесс проходит самопроизвольно: вдох-выдох.
При отдышке человек должен контролировать свое дыхание. Отмечают три степени: отдышка при первичной нагрузке, небольшой нагрузке, в состоянии покоя. К признакам, указывающим на данное состояние, является частое дыхание с нарушением ритма, синюшность лица, аритмия, сбой в работе центральной нервной системы.
Аллергические реакции
Во время выполнения профессиональных обязанностей (на предприятиях или растительных плантациях), человек нередко встречается с веществами, которые способны вызвать аллергию.
В частности, влияние на слизистую оболочку оказывают следующие элементы: пыльца растений, древесные волокна, ядохимикаты, искусственные витамины и антибиотики.
Как только контакт произошел, аллергены провоцируют заболевания дыхательной системы, такие как фарингиты, синуситы, аллергические риниты и пр.
Зачастую аллергические вещества содержат бактерии (стафилококк, кишечная палочка), которые начинают участвовать в процессе заражения. Реакция на раздражитель проявляется чиханием и слезотечением.
Слизистая прозрачная и отекшая. Вдобавок к этому не исключается удушье. Так появляются хронические тонзиллиты, бронхиты, ангина.
В основном аллергия формируется на протяжении пяти лет работы с аллергенами.
Заболевания горла
Ларингит, ангина, ларингоспазм, отек гортани – все это болезни горла, которые неоднократно могут проявляться в течение жизни. Что это за недуги, и каковы их признаки?
Ларингит
Ларингит – воспаление слизистой оболочки горла, которое сопровождается такими симптомами, как сухость и колкость, кашель лающего характера, хрипота и грубость голоса (иногда голос вовсе отсутствует), боль при глотании, незначительное повышение температуры тела, головная боль.
Обычно ларингит длится не более десяти дней. Если не лечить, то болезнь мгновенно прогрессирует в подострую и острую стадию. Во время осмотра становятся заметными покраснение и отечность глотки. При игнорировании признаков болезни, ларингит переходит в туберкулез, сифилис, раковую опухоль.
Ангина
Общее инфекционное заболевание, во время которого воспаляются ткани глоточных миндалин, обычно миндалины неба. Выделяют несколько разновидностей ангины: обычная, симптоматическая, специфическая.
Важно! Обычную форму вызывают бактерии (стафилококк, пневмококк, анаэробы), попадающие в дыхательные пути воздушно-капельным путем.
Благоприятствует заражению снижение защитных сил организма и переохлаждение. Во время болезни наблюдается воспалительный процесс лимфаденоидного кольца. Инфицирование слизистой стрептококком поражает не только горло, но и другие системы (сердечно-сосудистую, нервную).
Симптоматическая ангина возникает при инфекционном мононуклеозе, кори, скарлатине, лейкозе, миндальном поражении. Специфическая форма появляется вследствие грибковой ангины. Постоянные ангины грозят ревматологическими недугами.
Ларингоспазм
Ларингоспазмы происходят из-за раздражения рецепторов гортани инородным телом, едкими газовыми составами. Приступ недолгий, наблюдается цианоз лица, шумные вдохи-выдохи и громкий кашель. Зачастую встречается у маленьких детей во время кормления детскими молочными смесями или попадания в ротовую полость посторонних предметов.
Отек гортани
Локализация отека в слизистом участке, который становится рыхлым и бледно-розового цвета. Отеки могут вызывать такие явления, как повреждения слизистой оболочки, аллергия, заболевания сердца и почек, воспаление глотки, изменения в шейных лимфоузлах, щитовидке, острые инфекционные болезни.
Такое состояние можно охарактеризовать, как боль в горле без кашля и затруднение дыхания. Во время визуального осмотра можно заметить плотное образование в виде опухоли.
Особенности слизи в горле у детей
Синусит у детей диагностируется проблематично, нежели у взрослого человека. Является следствием ангины и гриппа, сочетается с отитом. Из симптомов выделяют недомогание, неприятный запах изо рта, гной из носа. Не исключается одностороннее воспаление лица.
Гаймориты в детском возрасте проходят незаметно, признаки очень схожи с насморком. Вирусная форма проходит сама, в отличие от бактериального заражения, когда ринит больше десяти дней и необходимо срочно обратиться за врачебной помощью.
При бактериальной форме присутствуют давящие боли лица, заложенность носовых ходов, выделения зеленого или желтого цвета, повышение температуры и кашель, слизь течет по задней стенке горла.
Болезнь быстро прогрессирует и может спровоцировать менингит и сепсис.
Симптомы фарингита появляются сразу: воспаляется и начинает болеть горло, может наблюдаться относительная припухлость горла. Возникает как остаточное явление простуды и гриппа. Часто сопровождается аллергической сыпью по телу, тошнотой, мигренью, температурой и отсутствием аппетита.
Важно! Ларингит у детей проявляется сиплым голосом, сухим кашлем, трудным глотанием и высокой температурой тела. Диагностировать болезнь у маленьких детей можно, обратив внимание на хриплое и шумное дыхание со свистом, кашель и густая слизь из носа.
Детская ангина характеризуется общими признаками недомогания, болезненности горла, чувствительностью лимфоузлов, повышением температуры за 38 градусов. Часто возникает кашель с отделением гноя, постоянное появление мокроты в горле с кровью из-за надрывов сосудов слизистой оболочки.
Как вывести слизь?
Есть несколько способов, как удалить слизь из горла. Вот некоторые из них:
- При кашле выходит из глотки мокрота, но отхаркиванием злоупотреблять не стоит, так как можно травмировать слизистую.
- Полоскание горла пищевой содой (на стакан воды одну чайную ложку соды).
- Обильное теплое питье.
- Ингаляции над паром отварной картошки (склониться над кастрюлей, накрыться полотенцем и дышать).
- Использование лекарства Муцинекс, АЦЦ. Больные отмечают, что слизь становится жидкой и мокроты отхаркивались легче.
- Намазать маслом эвкалипта верхнюю часть грудной клетки.
- Употребление пряностей (чайная ложка куркумы, меда на стакан горячей воды).
- Отдать предпочтение остро приправленной пище (слизь станет жидкой белого цвета и выйдет из дыхательных путей).
- Полоскание содовым раствором с солью и йодом (взять по чайной ложке каждого ингредиента и залить стаканом теплой воды). Повторять процедуру три раза в день.
- Полоскать отваром ромашки или календулы (1 чайная ложка на стакан кипятка).
- Компрессы с бальзамом «Звезда» (намазать шею с двух сторон и накрыть шерстяным шарфом, утром снять повязку).
Профилактика
Во избежание густой слизи нужно придерживаться простых рекомендаций: избавиться от вредных привычек, стараться избегать взаимодействия с химическими веществами, ограничить контакт с аллергическими компонентами (плесень, шерсть животных), исключить громкое пение, а также обеспечить достаточный сон.
Диагностировать вид отоларингологической болезни способен врач, он же назначит необходимое лечение. Даст нужные советы по предупреждению заболевания, поможет укрепить иммунитет.
Источник: https://provydeleniya.ru/drugie/sliz-v-gorle.html
Желтый налет в горле: главные причины
Появление желтого налета в горле может свидетельствовать о развитии бактериальной инфекции, грибковых патологиях или вирусных заболеваний. Также есть ряд непатологических причин, которые стимулируют появление характерной желтизны слизистых оболочек. При присоединении других симптомов необходимо проконсультироваться с доктором и пройти курс лечения.
Причины патологического состояния
К непатологическим причинам, характеризующим желтый налет, относят:
1. Продолжительное и частое курение – вдыхаемый дым содержит примеси и смолы, которые задерживаются на слизистых оболочках. Со временем утрачивается естественная способность к регенерации слизистой оболочки, что приводит к изменению цвета от бледно-розового до насыщенного желто-коричневого. Тревожная симптоматика и болезненность при этом отсутствуют.
2. Частое использование травяных отваров для полоскания и орошения слизистой горла, что приводит к естественному окрашиванию в желтоватый оттенок. Через некоторое время симптом полностью исчезает.
3. Употребление продуктов, в которых содержится большое количество искусственных красителей.
Патологическими причинами, которые указывают на взаимосвязь желтого налета и болезни, являются:
1. Тонзиллит – особенно гнойные формы ангины сопровождаются появлением серозно-желтого налета на миндалинах, небе и языке.
2. Дифтерия – налет имеет плотную структуру, окутывает всю слизистую горла.
3. Грибковые инфекции горла и полости рта – распространенным явлением является кандидоз, когда слизистая оболочка покрывается мягким светло-желтым налетом, который легко отходит.
4. Хроническая форма гайморита – при стекании по задней стенке горла гнойного содержимого гайморовых пазух происходит заброс экссудата на миндалины, где формируются новые очаги воспаления. Хронические патологии снижают местный иммунитет, что приводит к изменению окраски слизистой и утрачиванию ее защитных свойств.
5. Аденоидит – при наличии увеличенных аденоидов в носоглотке отмечается вялотекущий воспалительный процесс, что сопровождается выделением экссудата, а также его стеканием по задней стенке горла и оседание на миндалинах.
6. Абсцесс – формируется гнойное уплотнение, сопровождающееся сильной болезненностью. Располагается под слизистой и требует хирургического вмешательства.
7. Патологии органов пищеварительной системы – происходит заброс желудочного сока через пищевод в ротовую полость, что вызывает своего рода ожог слизистой, а также активизируются болезнетворные микробы.
Особенности клинических проявлений и локализации при различных патологиях
Если одни заболевания протекают практически бессимптомно, то для других окрашивание слизистой в желтый цвет сопровождается сильными болями и рядом дополнительных проявлений.
Грибковые инфекции полости рта
Выделяют 9 видов грибов рода Кандида, которые способны провоцировать на слизистой ротовой полости образование инфекционно-воспалительного процесса. Образование желтого налета сопровождается такими проявлениями:
1. Боли при употреблении пищи и воды.
2. Появление мелких язв желтого цвета, покрытых характерной пленкой.
3. Повышение температуры тела.
При отсутствии лечения грибковая инфекция может распространиться и на горло, поражая миндалины и небо. В таком случае желтый налет распространяется на всю ротовую полость и горло, легко отделяется с помощью шпателя, может сочетаться с гнойным экссудатом.
ЛОР-патологии
Схематичное изображение налета в горле при гнойной ангине
При наличии гнойной формы ангины, налет имеет такие свойства:
· плотно покрывает поверхность миндалин;
· крайне сложно отделяется на начальных этапах развития заболевания;
· содержит гной.
Лакунарная ангина сопровождается образованием желто-зеленых пробок, тогда как для фолликулярной формы характерно точечное изменение окраски слизистой.
Дополнительно человека мучает сильная боль в горле, изменение голоса, повышение температуры тела, озноб и увеличение шейных лимфоузлов. По мере выздоровления налет самопроизвольно отходит, запускаются естественные процессы регенерации слизистой оболочки горла.
При дифтерии отмечается стабильное увеличение объемов налета, причем единичные очаги в горле достаточно быстро сливаются между собой, формируя плотную густую пленку желтого цвета. Сопровождается сильной болью в горле, лихорадочным состоянием при высокой температуре и признаками обезвоживания. По мере выздоровления налет размягчается и отходит частями.
Хронические формы фарингита, для которых свойственно патологическое снижение местного иммунитета, сопровождаются изменением цвета слизистой в зависимости от стадии патологического процесса.
Обострение заболевания приводит к формированию плотного, густого налета в горле, на миндалинах и верхних задних частей неба. Налет легко отделяется при механическом воздействии.
Сопровождается болью в горле, першением и изменением вкусовых качеств.
Гайморит сопровождается появлением желтого налета на задней стенке горла и миндалинах. Аналогичная симптоматика характерна для аденоидита.
Распространение желтого налета в горле, место локализации, плотность и дополнительные симптомы зависят от выраженности и запущенности патологии, а также состояния местного и общего иммунитета.
Другие заболевания
Провоцировать наличие желтого налета на слизистой горла могут некоторые формы рака, а точнее терапия, которая применяется при лечении. Нарушается баланс слизистой оболочки, возникают стоматиты. Патологически сниженный иммунитет приводит к формированию устойчивого желтого налета в горле, что не проходит самостоятельно и требует симптоматического лечения.
Ожоги слизистой кислотами и щелочами также вызывают изменение цвета горла. Сформированные язвы имеют плотную желтую пленку, которая будет отходить самостоятельно по мере заживления раны.
Заболевания пищеварительной системы, в частности желудка и печени, могут вызывать образование налета на языке желтого или серо-желтого цвета. Он легко счищается шпателем, имеет неприятный запах и указывает на хронические патологии внутренних органов, требующих комплексного лечения.
Нюансы проявления патологии в детском возрасте
У детей до года появление налета на языке, щеках и в горле чаще всего является следствием прогрессирования грибковой инфекции, что сопровождается болезненностью, отказом от приема пищи, а также повышением температуры.
Дети ясельного возраста, которые посещают дошкольные общеобразовательные учреждения, подвержены частым респираторным заболеваниям. Формирование налета в горле является следствием вирусных и бактериальных инфекций, которые сопровождаются повышением температуры, острой болью в горле и рядом сопутствующих симптомов.
Для детей дошкольного и младшего школьного возраста увеличиваются риски развития дифтерии. Особенно это касается тех, кто был не привит согласно календарю вакцинации. Появление желтой густой пленки в горле является опасным симптомом, который указывает на необходимость госпитализации и комплексного лечения.
Диагностика
Визуальный диагностический осмотр горла
Бороться с налетом невозможно без выявления его этиологии. В диагностике используют следующие методы:
1. Лабораторное исследование крови, что показывает общее состояние здоровья пациента и помогает в определении вирусной и бактериальной инфекции.
2. Мазок слизистой оболочки горла на флору – показывает тип бактерий, которые сформировали налет, что поможет в выборе соответствующего лекарственного средства.
3. Визуальный осмотр ротовой полости и горла с использованием шпателя.
4. Оценка состояния лимфатических узлов на шее.
5. УЗИ органов брюшной полости.
При выявлении хронических очагов инфекционно-воспалительных процессов, в первую очередь диагностируют состояние тех органов, где они локализуются.
Методы терапии
Выбор тактики лечения зависит от диагноза, возраста и индивидуальных особенностей пациента. Зачастую, налет не связан с болезнью и не нуждается в лечении.
Местное лечение
Местная терапия горла при Лор -патологиях
Применяется при вирусных, бактериальных и грибковых инфекциях горла и ротовой полости. В зависимости от типа флоры могут применяться различные лекарства и их лекарственные формы. Самыми эффективными и универсальными являются:
1. Раствор Люголя – стерильный шпатель оборачивают бинтом, смачивают в лекарстве и обрабатывают всю доступную поверхность миндалин и горла. Средство обладает выраженным антибактериальным свойством, смягчает слизистую и способствует устранению налета.
2. Тантум Верде – спрей, который не только борется с патогенными микроорганизмами в горле, но и проявляет обезболивающий эффект. Мягко увлажняет и дезинфицирует горло, хорошо переносится пациентами.
3. Септолете Плюс – пастилки для рассасывания, которые борются с патогенной микрофлорой и разжижают секрет слизистой.
Выбор средства, дозировка и частота приема зависит от возраста и типа заболевания.
Общее медикаментозное лечение
Если желтый налет является следствием развития инфекционно-воспалительного процесса в организме, используются такие группы лекарств:
1. Противовирусные (Кагоцел, Виферон, Ингавирин, Умифеновир) – эффективны при вирусной природе заболевания. Принимаются курсом, дозировка выбирается с учетом возраста и веса.
2. Антибактериальные (Амоксициллин, Цефтриаксон) – эффективны в отношении множества грамположительных и грамотрицательных бактерий.
3. Противогрибковые средства – подавляют патогенную грибковую флору не только на слизистой горла, но и на других слизистых, а также внутренних органах.
Курс лечения подбирается доктором с учетом проявляемой симптоматики и запущенности заболевания.
Народные методы лечения
Отвар ромашки
Важно понимать, что желтый налет – это не самостоятельное заболевание, а лишь симптом и удалить его можно только после купирования болезни. Нетрадиционные методы лечения оказываются достаточно эффективными, если речь идет о заболеваниях горла и ротовой полости. Самыми популярными средствами являются:
1. Отвар ромашки и шалфея – на стакан кипятка берут по 1 столовой ложке сухих трав, заваривают на водяной бане, остужают и орошают горло каждые 3-4 часа.
2. Полоскание с помощью Ротокана – спиртовая настойка на лекарственных травах оказывает выраженный антибактериальный эффект и стимулирует активную регенерацию слизистой.
3. Полоскание с помощью пищевой соды – на стакан воды берут 1 чайную ложку соды и 3 капли йода.
При отсутствии улучшения и появлении новых симптомов, необходимо проконсультироваться с доктором относительно дальнейшего лечения.
Профилактические меры
Предотвратить появление налета в горле и сопутствующих симптомов помогут простые меры профилактики:
1. Следить за чистотой полости рта, своевременно лечить кариозные зубы.
2. Споласкивать ротовую полость после каждого приема пищи.
3. Отказаться от курения и других вредных привычек, которые негативно сказываются на состоянии слизистой оболочки горла.
4. Укреплять иммунитет в межсезонье, избегать посещения мест скопления людей в периоды повышенной эпидемиологической опасности.
5. Не употреблять слишком холодные, горячие, кислые, соленые блюда, которые могут пагубно сказываться на состоянии слизистой оболочки.
В том случае, если причиной желтого налета стало именно заболевание ЛОР-органов, самолечением заниматься не стоит. Нужно проконсультироваться с доктором, пройти диагностику, после чего будет подобрано лечение.
Не рекомендуется удалять налет механическим способом с использованием острых предметов, так как это может привести к травме слизистой оболочки и инфицированию более глубоких слоев тканей.
Источник: https://zdorovie-legkie.ru/zheltyj-nalet-v-gorle-glavnye-prichiny/
В горле белые комочки что это? причины. методы лечения
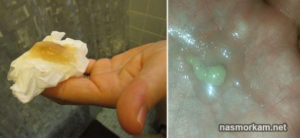
Многие периодически сталкиваются с тем, что при рядовой беседе, кашле или прочищении горла вылетают откровенно вонючие белые комочки из горла.
Нередко их ложно считают сгнившими остатками еды, скопившимися в каких-то углублениях, но в действительности это не совсем так.
О чем же свидетельствуют белые комочки из горла с неприятным запахом? А главное, каким образом их можно убрать, не навредив при этом своему организму?
В горле белые комочки с неприятным запахом: что это?
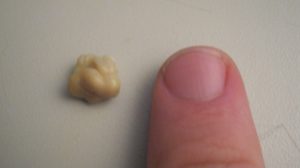
Маленькие комки, иногда попадающие в рот при тех или иных обстоятельствах, являются ничем иным, как тонзиллярными пробками или камнями, которые формируются в особых углублениях миндалин – лакунах.
Они могут иметь различную форму, величину, цвет и консистенцию, что зависит от их состава.
Как правило, люди отмечают белые, немного реже желтоватые или даже сероватые плохо пахнущие шарики. Иногда они имеют мягкую консистенцию, в других случаях – достаточно плотную, что обусловлено присутствием в их составе соединений кальция.
Образующиеся в лакунах миндалин белые комочки формируются из состарившихся и отшелушившихся клеток слизистой оболочки, незначительного количества остатков съеденных продуктов и различного рода бактерий.
Как правило, это стафилококки, стрептококки, несколько реже хламидии и прочие микроорганизмы, то есть в основном представители условно-патогенной флоры, которая постоянно присутствует в ротовой полости каждого человека.
Иногда в их состав входит гной. В подобных ситуациях они приобретают желтый оттенок и характерный запах.
При их появлении человек может ощущать значительный дискомфорт, проявляющийся:
- першением в горле;
- чувством присутствия инородного тела за гландами;
- неприятным запахом изо рта.
Хотя нередко формирование образований не проявляется никоим образом. Об их присутствии человек узнает только при отхаркивании части пробки.
Желтые комочки из горла с неприятным запахом
Когда изо рта выходят желтые комочки, в первую очередь следует заподозрить наличие гнойного процесса. Это обусловлено тем, что именно гной придает инфильтрату желтоватый оттенок.
Но иногда отхаркиваются такие крошки, которые сильно пахнут тухлым, и при отсутствии столь выраженного воспаления. В подобных ситуациях их оттенок является следствием длительного пребывания тонзиллитов в лакунах.
Причины появления белых комочков на гландах
Обычно они встречаются у людей, страдающих от хронического тонзиллита. Данная болезнь часто становится следствием отсутствия грамотного лечения острой формы патологии.
Спровоцировать его обострение способны:
- ОРВИ;
- ослабление иммунной системы;
- прием чрезмерно охлажденных напитков, мороженого и т.д.;
- переутомление.
Тем не менее иногда на гландах белые комочки с неприятным запахом встречаются и у абсолютно здоровых людей, имеющих определенную структуру тканей миндалин, ранее переболевших ангиной.
Белые шарики из горла с неприятным запахом у взрослого
Согласно авторитетным медицинским источникам, практически всегда отхаркивающийся белый комочек у взрослого человека является следствием перенесения в данных момент или в прошлом ангины, которая не была полностью вылечена. Его появление требует консультации ЛОРа.
Доктор поможет точно установить причины формирования пробок, степень запущенности патологии и назначит соответствующее ситуации лечение, которое даст максимальные результаты.
При этом пациентам следует быть готовым к тому, что терапия может растянуться на довольно длительный отрезок времени и способна включать не только прием лекарств, но и физиотерапевтические и лечебные процедуры.
Также для достижения стойкой ремиссии, устранения тонзиллитов и спровоцированного их образованием неприятного запаха изо рта, терапевтический курс обязательно нужно повторять каждые полгода и регулярно комплексно обследоваться на предмет возможности поражения иных органов и развития осложнений.
Больным следует знать, что в тяжелых ситуациях может возникнуть необходимость в хирургическом вмешательстве.
Белые точки в горле у детей
У ребенка причиной того, от чего образуются на миндалинах белые комочки, способна стать ангина, которую также называют острым тонзиллитом. Его хроническая форма, особенно у детей младшего возраста, диагностируется редко.
При тонзиллите гланды могут покрываться белесой пленкой или небольшими отдельными пятнами. Это всегда сопровождается сильной болью и выраженным постоянным першением в горле, лихорадкой и слабостью.
В то же время нередко на горле белые комочки появляются при кандидозе – грибковом поражении слизистой, что способно быть следствием снижения иммунитета, перенесения тяжелой инфекции или сильного стресса.
Постепенно они появляются и на других участках ротовой полости, иногда они откашливаются, но чаще налет сохраняется в неизменном виде.
Диагностика. Когда нужно обращаться к врачу?
В целом периодически формироваться во рту белые комочки с неприятным запахом способны у любого человека.
Когда подобное не сопровождается дискомфортом или образованием стойкого налета и это не комочки гноя, специфического лечения не требуется.
Но все же появление подобных пробок должно послужить поводом для обращения к специалисту и проведения обследования с целью установления причин их возникновения. Для этого проводится:
- ОАК и ОАМ;
- ЭКГ;
- иммунограмма;
- бактериологическое исследование мазка из зева.
Эти обследования необходимы для определения имеющихся хронических нарушений и присутствия возможных осложнений, которые мог вызвать хронический тонзиллит.
Чем опасны белые комочки в гландах?
При диагностировании хронического тонзиллита крайне значимо своевременно начать грамотное комплексное лечение, поскольку невмешательство чревато:
- глубоким поражением миндалин, при котором они перестают исполнять защитную функцию и сами становятся источником инфекции;
- поражением сердечной мышцы;
- нарушением работы и деформацией суставов;
- возникновением проблем с почками.
Как лечить белые образования в горле?
Так как основной причиной того, почему появляются белые комочки на миндалинах, считается именно тонзиллит, то для того, дабы кардинально избавиться от проблемы необходимо бороться именно с этим заболеванием.
Чтобы устранить его, а одновременно с этим и гнойные комочки из горла с неприятным запахом, необходим комплекс мероприятий, включающий:
- промывание лакун миндалин;
- антибиотикотерапию;
- полоскания горла;
- укрепление иммунитета;
- физиотерапевтические процедуры.
Препараты
Основным направлением медикаментозной терапии является антибиотикотерапия. Для ликвидации возбудителей воспалительного процесса могут использоваться:
- Полидекса;
- Изофра;
- Аугментин (Амоксиклав);
- Цефазолин;
- Ровамицин;
- Эритромицин.
Для купирования болей больным советую рассасывать специальные пастилки, например, Стрепсилс, Септолете, Лизак, Лисобакт, Фарингосепт и другие.
С целью нормализации температуры тела рекомендуются препараты парацетамола (Панадол, Эффералган-Упса) и ибупрофена (Нурофен, Имет).
Также обязательно назначаются иммуностимуляторы. Их нужно принимать курсами, как в период лечения, так и после его завершения для обеспечения стойкости ремиссии и укрепления иммунной системы. К их числу принадлежат:
- Ликопид;
- Имунофан;
- ИРС-19;
- настойка эхинацеи или женьшеня;
- отвар шиповника;
- витаминные комплексы.
Промывание лакун миндалин
Чтобы вытащить катышки из лакун (углублений) миндалин необходимо проводить специфические промывания, осуществляемые в кабинете отоларинголога. Процедура может выполняться либо с использованием шприца, либо аппарата «Тонзилор».
Промывание шприцом – старая, но все еще часто применяемая методика, суть которой состоит в предварительной обработке слизистой гланд лидокаином и введении в рот наконечника специальной латунной канюли, надеваемой на шприц.
Как только анестезия подействует, через канюлю подается антисептический раствор, давление которого механически способствует вымыванию пробок и удалению всей патогенной флоры.
Для выполнения процедуры применяются:
- медно-серебряный раствор;
- Эктерицид;
- раствор стрептоцида;
- Фурацилин;
- Хлоргексидин;
- Мирамистин.
Такая манипуляция занимает в среднем около 10 минут, но, несмотря на предварительную премедикацию, довольно неприятна для пациента, особенно если у него сильно развит рвотный рефлекс.
Во время нее больному важно сохранять неподвижность, не обращая внимания на дискомфорт, поскольку резкое, неосторожное движение может привести к повреждению миндалин наконечником канюли и усугублению воспалительного процесса.
Как правило, для достижения хороших результатов требуется не менее 7–10 сеансов. Без должных навыков вымыть все скопления из извилистых лакун практически невозможно.
Более современной и щадящей процедурой промывания гланд считается аппаратный метод, подразумевающий применение прибора «Тонзилор». Его суть состоит в отсасывании вакуумом всех пробок.
Помимо этого во время манипуляции слизистая оболочка подвергается воздействию ультразвука, что оказывает обезболивающее и противовоспалительное действие. Курс лечения состоит из 5 сеансов, проводимых через день.
Тем не менее любая методика промывания не может быть применена при:
- остром периоде ОРЗ, сопровождающемся лихорадкой;
- раке;
- туберкулезе;
- беременности.
Практически всегда прохождение полного курса лечения приводит к стойкой ремиссии, которая длится от 6 месяцев до нескольких лет.
При соблюдении рекомендаций отоларинголога, направленных на укрепление иммунитета, можно увеличить продолжительность ремиссии на неопределенный срок.
Полоскание
Одним из самых распространенных и доступных способов устранения проблемы того, что отхаркиваются белые комочки с неприятным запахом, является полоскание растворами антисептиков:
- Хлоргексидина;
- Фурацилина;
- обычной пищевой соды или чистой морской соли без ароматизаторов и прочих добавок;
- Мирамистина;
- настоев цветов аптечной ромашки, календулы;
- физраствором или водой с несколькими каплями эфирного масла, к примеру, гвоздики, можжевельника, чайного дерева и прочие.
Выполнять полоскания требуется тщательно и не меньше 30 секунд, запрокидывая голову назад. При наличии острого воспалительного процесса манипуляцию повторяют до 6-ти раз в сутки, а если только при кашле и чиханьи вылетают комочки достаточно 2 сеансов: утром и вечером.
Физиотерапия
Для повышения результативности проводимой терапии пациентам назначаются физиотерапевтические процедуры:
- УВЧ, способствующее ликвидации отека;
- ультразвуковая терапия, необходимая для устранения воспаления;
- УФ-облучение, быстро убивающее патогенную микрофлору;
- лазерная терапия, целью которой является снятие отечности и воспаления.
Все они способствуют восстановлению нормальной работы миндалин, их кровоснабжения и устранения отечности небных дужек. Для достижения выраженного результата необходимо 10–12 процедур.
Удаление пробок в горле в домашних условиях. Что можно сделать?
Чтобы достать тонзиллиты, дома пациенты могут выполнять полоскания свежеприготовленными растворами антисептиков, а также проводить ингаляции с настоями лекарственных растений, эфирными маслами и рекомендованными ЛОРом лекарствами. Хорошие результаты дают паровые процедуры с:
- маслом чайного дерева, эвкалипта, гвоздики;
- настоем цветов календулы;
- настоем листьев шалфея.
Что нельзя делать?
Абсолютно запрещено выдавливать камни на гландах, предпринимать попытки выковырять их ватными палочками, зубной щеткой или другими предметами, поскольку это поможет убрать лишь незначительную часть образования, а вред нанесет организму большой.
В ходе подобных манипуляций больной травмирует слизистую оболочку и способствует продвижению пробок вглубь лакун.
Все это чревато как минимум возникновением болезненных ощущений и усугублением воспаления, а в худшем случае – заражением крови (сепсисом).
Когда не обойтись без операции?
При отсутствии лечения патогенные бактерии способны настолько сильно поразить гланды, что за определенное время они перестают выполнять свою барьерную функцию и превращаются в источник инфекции, откуда она распространяется по всему организму и способна стать причиной поражения других органов.
В таких ситуациях на миндалинах образуются огромные блямбы, регулярно из горла выходят белые комочки, отвратительно пахнущие, и больному постоянно досаждает дискомфорт в глотке.
В таких ситуациях консервативная терапия часто уже не дает ожидаемых плодов, и отоларинголог может рекомендовать пациенту удаление гланд. Эта операция носит название тонзилэктомии.
Данное хирургическое вмешательство проводится под местной анестезией и может выполняться как классическим хирургическим путем, так и силами более современных методов: лазерной, радиочастотной абляции и т.д. Процедура занимает немного времени и характеризуется коротким и простым реабилитационным периодом.
Источник: https://lechim-gorlo.ru/nasmork/v-gorle-belye-komochki-chto-eto-prichiny-metody-lecheniya





