Пилоростеноз у детей
Пилоростеноз у новорожденных – опасная патология, требующая срочного медицинского вмешательства. В детской хирургии случаи операций грудничков из-за этого заболевания нередкие. Первые симптомы патологии проявляются сразу после рождения и родителям важно вовремя обратить на них внимание. Подходящее лечение позволяет восстановить нормальную работу органов ЖКТ.
Общие сведения
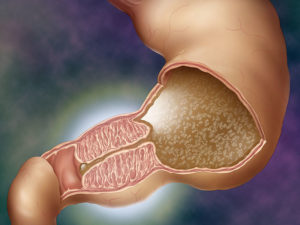
Пилоростеноз – это патология развития желудочно-кишечного тракта, при которой сужен пилорический отдел желудка. Из-за аномалии нарушаются пищеварительные процессы. Пища не может проходить через привратник, задерживается в желудке, из-за чего возникает рвота и другие осложнения.
Чтобы понять механизм развития патологии, необходимо понимать особенности строения желудка. Условно он делится на 4 отдела, которые поочередно задействуются в процессе пищеварения:
- кардиальный отдел – участок, на котором соединяются пищевод и желудок, пища сразу опускается в него;
- дно – верхняя часть желудка, в которой начинаются процессы переваривания;
- тело – основная часть, в которой происходит большинство процессов переваривания;
- пилорический отдел или привратник – участок, на котором соединяются желудок и двенадцатиперстная кишка.
Длина привратника достигает от 4 до 6 см, он имеет воротникообразную форму.
Пилорический отдел желудка имеет мышечный слой, который более развит, чем в других отделах желудка и сокращается интенсивнее. При пилоростенозе этот слой гипертрофирован, то есть сокращение мышц нарушено. Именно по этой причине пища не может поступать в двенадцатиперстную кишку, возникает непроходимость привратника.
Врожденный и приобретенный пилоростеноз
Пилоростеноз у детей может быть двух форм: врожденный и приобретенный. Первая встречается чаще, при нем гипертрофия мышечного слоя проявляется в течение первых недель жизни грудничка. Сначала неблагоприятные симптомы имеют слабо выраженный характер, их легко спутать с другими заболеваниями органов ЖКТ. Врожденный пилоростеноз проявляется явно на 2-4 неделе жизни.
Приобретенная патология встречается редко, обычно у детей раннего возраста – до трех лет, крайне редко в старшем возрасте. Спровоцировать развитие приобретенного пилоростеноза могут перенесенные заболевания органов ЖКТ, другие факторы. Симптоматика и лечение врожденной и приобретенной формы патологии одинаковы.
ФАКТ. По статистике, врожденный пилоростеноз чаще диагностируется у мальчиков, чем у девочек.
Симптоматика
Симптомы врожденного пилоростеноза проявляются в течение первого месяца жизни, основная опасность патологии заключается в их стремительном развитии. Состояние ребенка ухудшается с каждым днем. Основными симптомами являются:
- интенсивная рвота «фонтаном», которая с каждым последующим разом усиливается;
- отсутствие аппетита, резкая потеря веса – грудничок не развивается согласно установленным по возрасту показателям;
- обезвоживание организма;
- запоры;
- сильные боли в области живота;
- сухость, бледность кожного покрова на фоне обезвоживания.
Характерный симптом пилоростеноза у грудных детей, отличающий патологию от других болезней ЖКТ – кислый запах рвотных масс
При патологии у детей ухудшается настроение, появляется апатия. Груднички становятся капризными, нарушается сон, из-за сильных болей в желудке и запоров они постоянно плачут, беспокойное состояние приводит к нервным срывам и истерикам.
Основным признаком пилоростеноза у грудных детей является рвота. По мере прогрессирования патологии она меняет свой характер. Сначала появляется рвота съеденной пищей, из-за того, что желудок заполнен, когда новая порция еды поступает в пищевод, она тут же возвращается обратно в не переваренном виде. Наблюдается периодичность.
Затем рвота случается после каждого приема пищи, причем выходит больше, чем ребенок съел. Это объясняется тем, что через пищевод эвакуируются остатки непереваренных продуктов, которые «застряли в желудке». Из-за застоев съеденного начинаются гнилостные процессы, поэтому со временем развивается рвота фонтаном.
Причины
Точные причины пилоростеноза до конца не изучены, считается, что врожденная форма патологии обычно провоцируется такими неблагоприятными факторами при вынашивании плода:
- хронические заболевания органов ЖКТ у матери, период обострения которых приходился на беременность;
- генетическая предрасположенность;
- наличие нарушений со стороны эндокринной системы;
- острый токсикоз, особенно на ранних этапах беременности;
- неконтролируемый прием некоторых лекарственных препаратов будущей мамой;
- перенесенные инфекционные и вирусные заболевания на любом триместре.
Существует множество факторов, которые проявляются в организме беременной в тот период, когда формируются органы пищеварительной системы у плода. В результате соединительная ткань желудка плотная и неэластичная, в результате чего сужается просвет между привратником и двенадцатиперстной кишкой.
Причинами приобретенного детского пилоростеноза могут быть:
- язва, гастрит, другие заболевания органов ЖКТ;
- патологии желчевыводящих путей;
- колиты;
- спаечные процессы;
- химический ожог;
- новообразования на желудке, кишечнике.
Осложнения
Из-за нарушения сокращений мышц привратника происходит растягивание желудка.
Пища, которая попала в него, но не может опуститься в двенадцатиперстную кишку, должна куда-то деваться, поэтому с прогрессированием симптомов открывается сильная рвота, начинается обезвоживание.
Остатки пищи в желудке, которые не вернулись в пищевод, начинают гнить, бродить. Все это приводит к таким осложнениям, как:
- поражение привратника язвой;
- желудочно-кишечные кровотечения;
- анемия;
- задержка роста малыша;
- панкреатит.
В тяжелых, запущенных случаях из-за острой интоксикации и обезвоживания организма появляется риск летального исхода.
Дети с запущенным пилоростенозом не растут нормально, их вес критично низкий, во внутренние органы отстают в развитии
ВНИМАНИЕ! Если не заняться вовремя лечением пилоростеноза у новорожденных, будет страдать не только физическое, но и психическое развитие малыша – он постоянно пребывает в стрессовом, беспокойном состоянии.
Первичная диагностика включает в себя:
- опрос родителей малыша;
- осмотр ребенка, пальпация передней стенки брюшной полости;
- осмотр кожных покровов, контроль веса, уровня развития ребенка, согласно показателям нормы.
Основанием для постановки диагноза является лабораторное и инструментальное обследование малыша:
Симптомы пилороспазма у взрослых
- анализ мочи, крови;
- УЗИ – позволяет определить размер привратника, изменение толщины его стенок;
- ФЭГДС – осмотр желудка, пищевода и двенадцатиперстной кишки эндоскопом;
- рентгенография – применяется в редких случаях, при неэффективности предыдущих методов исследования.
Такая диагностика позволяет подтвердить диагноз, отличить пилоростеноз от заболеваний со схожими симптомами, особенно от пилороспазма, кишечной непроходимости, грыжи пищевого отверстия диафрагмы.
Лечение
Основной метод лечения пилоростеноза у детей – хирургическое вмешательство. Когда его проводить, решает врач, но обычно с операцией не затягивают. В дополнение к ней могут назначаться медикаментозные препараты, соблюдение диеты, особенно если речь идет о детях старшего возраста, которые питаются самостоятельно.
Пилоростеноз категорически запрещается лечить народными средствами, травами. Обезвоживание и другие симптомы развиваются стремительно, врачи предостерегают родителей от пустой траты времени на неэффективные методы терапии.
Чтобы спасти ребенка от развития осложнений, необходимо провести операцию. Существует несколько вариантов хирургического вмешательства, последние годы врачи практикуют метод Фреде-Рамштеда. Мышечный слой привратника желудка рассекается, затрагивая серозный слой, в результате чего увеличивается просвет между этим отделом и двенадцатиперстной кишкой.
Разрез важно провести по бессосудистой линии грубого края привратника, чтобы не задеть слизистую оболочку
Чтобы провести операцию по этому или другому методу, назначается подготовка. Основными ее принципами являются такие правила:
- восстановление водного баланса, устранение последствий обезвоживания путем внутривенного введения физраствора;
- оральная регидратация;
- промывание желудка – при необходимости (при определенных видах хирургического вмешательства);
- антибактериальная терапия – при необходимости.
В завершении операции брюшину сшивают узловыми швами, при правильной работе хирургов с годами на этом месте остается небольшой шов.
Послеоперационный период
В период после операции требуется следить за питание малыша, необходимо, чтобы некоторое время он с мамой провел в больнице под наблюдением специалистов.
Обычно врачи дают такие рекомендации:
- через несколько часов после завершения операции ввести глюкозу (5%);
- через 3-4 часа покормить малыша сцеженным молоком;
- в первые сутки разовый объем молока за кормление не должен превышать 30 мл;
- со вторых суток его увеличивают до 50 мл;
- прикладывать ребенка к груди можно не раньше, чем через 5-6 дней после операции.
Прикладывать ребенка к груди сначала можно на несколько нет. Если появляется рвота, с таким кормлением лучше повременить, давая несколько дней молоко в бутылочке или смесь (по рекомендации врача). Затем можно снова попробовать приложить к груди.
Пилоростеноз – опасная патология, но если вовремя обнаружить симптомы и провести операцию, соблюдая все рекомендации врача, о болезни будет напоминать лишь небольшой шрам на животе. Подтвердить диагноз позволяет инструментальное обследование, а назначением терапии занимается гастроэнтеролог.
Источник: https://vrbiz.ru/bolezni/pilorostenoz-detey
Пилороспазм и пилоростеноз у детей: что нужно знать родителям об этой патологии
sh: 1: —format=html: not found
Пилороспазм — это выраженное спастическое сокращение мышц привратника желудка, расположенных на выходе из желудка.
При спазме привратника у ребенка возникают:
- проблемы со своевременной эвакуацией пищи из желудка в двенадцатиперстную кишку;
- длительный застой с неприятными проявлениями и нарушением процесса пищеварения.
Почему и как развивается пилороспазм у детей разных возрастных групп
Привратник представляет собой мышцу, которая сокращается постоянно, а его правильный тонус регулирует работу всех отделов пищеварения и реагирует на изменение выделения и концентрации пищеварительных соков и нервных импульсов из головного и спинного мозга.
Пилороспазм – это судорожное сокращение привратника, которое развивается при сильном перераздражении нервной системы в сочетании с патологией пищеварительного тракта.
В зависимости от причины возникновения патологии выделяют первичный пилороспазм и вторичную форму данной патологии.
Первичный пилороспазм у грудных младенцев и детей раннего возраста развивается при тяжелом течении беременности, которая протекает:
- с тяжелыми токсикозами (гестозами) в первой и второй половине беременности;
- на фоне сложной эндокринной патологии;
- при сложных вирусных инфекция, перенесенных в период беременности;
- при нарушении фетоплацентарного кровообращения;
- при хронической гипоксии плода;
- при трудных родах, которые осложнились родовой травмой и/или перинатальными повреждениями нервной системы;
- при значительной незрелости пищеварительной и нервной системы у новорожденного;
- при глубокой недоношенности.
Первичный пилороспазм у детей старшего возраста, подростков развивается:
- при нарушениях своевременной передачи нервных расслабляющих импульсов на рецепторы привратника, что чаще всего наблюдается при значительных сбоях в работе центральной и/или вегетативной нервной системы (при стойких неврозах, энцефалопатиях, выраженной вегето-сосудистой дистонии, демиелинизирующих патологиях, спинномозговых грыжах);
- при длительных стрессах, резком психологическом переутомлении и/или физическом перенапряжении;
- при гиповитаминозах, особенно при значительном дефиците витаминов группы В;
- при интоксикациях, особенно при передозировке морфина или злоупотреблении никотином;
- при повышении тонуса блуждающего нерва, связанного со значительными нарушениями работы вегетативной нервной системы;
- рефлекторная форма пилоростеноза развивается при перераздражении начальных отделов кишечника или области илеоцекального угла.
Вторичный пилороспазм развивается у детей и подростков на фоне различных патологических процессов пищеварительной системы и органов малого таза:
- при язвенных дефектах с локализацией в области привратника;
- при хроническом гиперацидном гастрите и пилородуодените;
- при воспалении кишечника (стойких колитах, болезни Крона);
- при воспалительном процессе желчных путей (холангитах, холецистите);
- при полипах желудка и спаечной болезни;
- при воспалении органов малого таза.
В зависимости от степени сужения привратника пилороспазм может быть:
- полным (абсолютным);
- относительным.
Выделяют две формы патологического спазма привратника:
компенсированная, когда спазм в большинстве случаев спазм преодолевается, происходит частичное расслабление мышц и пища проталкивается через суженное отверстие;
некомпенсированная, при этом стенки желудка утомляются, перерастягиваются и наблюдается длительный застой пищи в желудке, он сопровождается нарушениями обмена веществ и трофическими расстройствами.
Пилороспазм симптомы
У детей раннего возраста пилороспазм проявляется сразу после рождения и характеризуется сначала нарастанием симптомов (при отсутствии лечения), а по мере роста малыша и созревании всех его органов и систем признаки пилороспазма постепенно уменьшаются, а к шести месяцам исчезают полностью.
Он проявляется:
- упорными и частыми срыгиваниями (объем более двух-трех столовых ложек), спустя несколько часов после кормления, реже рвотой фонтаном;
- снижением набора веса с уплощением весовой кривой;
- беспокойством, плачем, нарушением сна, часто это обусловлено кишечной коликой;
- при выраженном спазме отмечается выраженная потеря веса, обезвоживание организма, западение большого родничка, снижение тургора кожи и снижением общего мышечного тонуса с признаками поражения нервной системы.
Но при этом нужно знать и о существовании другой более сложной, чаще врожденной патологии привратника – пилоростеноз.
У детей раннего возраста эта патология развивается в результате врожденного порока развития при воздействии агрессивных факторов на эмбрион в период закладки желудка и нарушение его дальнейшей дифференцировки.
Пилоростеноз и пилороспазм (в зависимости от степени сужения и спазма) сопровождаются активацией перистальтики желудка с усилением и учащением перистальтических волн.
При пилороспазме их сила, ритм и скорость значительно увеличивается и отмечается стенозирующая перистальтика.
В определенные моменты перистальтические волны, достигая значительной силы – замедляются («застывают») и проявляются одеревенелостью желудка.
Также при пилороспазме проявляются сильные втяжения на стенках стенки желудка, он имеет форму четок.
Все эти патологические проявления связаны:
- с одеревенелостью желудка;
- со стенозирующей перистальтикой;
- с эктазиями или застойным расширением желудка.
Кроме этого прямым признаком пилоростеноза считается возникновение антиперистальтических волн.
Врожденный пилоростеноз излечивается только оперативными методами в первые дни жизни малыша — рассечение суженного кольца привратника и его пластика.
Важно знать, что выраженный пилороспазм, обусловленный стойкими неврогенными причинами или патологическими изменениями ЖКТ (без необходимого лечения) в любом возрасте может трансформироваться в пилоростеноз.
Постоянные и длительные спазмы привратника могут привести к нарушению его внутреннего строения – гипертрофии мышц и замещении мышечной ткани соединительной с развитием вторичного пилоростеноза.
К симптомам пилоростеноза у детей дошкольного возраста и школьников относятся:
- частые и длительные распирающие боли распирающего и/или колики в области желудка;
- болезненные спазмы в эпигастрии;
- постоянная тошнота, отрыжка и тяжесть в желудке, реже отмечается рвота, приносящая значительное облегчение;
- снижение веса и истощение организма;
- проявления гиповитаминоза;
- после исчезновения болей развиваются признаки «мочевого криза» — обильное выделение очень светлой и низкой плотности мочи.
При отсутствии лечения усиливаются все вышеперечисленные симптомы и общая прогрессирующая со временем слабость в связи с потерей солей с мочой и рвотой, а длительный застой пищи в желудке обуславливает крайне неприятный запах рвотных масс.
Все эти усугубляющиеся признаки характеризуют постепенный переход спазма в стеноз.
Скорость перехода спазма привратника в пилоростеноз зависит:
- от объема функциональных нарушений желудка;
- от характера и механизма расстройства центральной и периферической нервной регуляции органа;
- от причины патологических изменений;
- от возраста пациента.
Кроме этого вторичный пилоростеноз может быть связан:
- с органическими поражениями мышц и/или их рубцовых изменений;
- с химическим ожогом пилорического отдела желудка.
или в результате длительного и прогрессирующего пилоростеноза в связи с гипертрофией его мышц.
При пилоростенозе (доказанном морфологическом изменений мышцы и ее замещении соединительной тканью) единственным методом лечения считается – хирургическое вмешательство (в любом возрасте).
Диагностика заболевания
Диагностикой и последующим лечением этой патологии занимается врач-гастроэнтеролог.
Диагностика основана на проведении рентгенологического исследования с введением контрастного вещества в желудок.
Признаками пилороспазма считаются:
- задержка продвижения пищи из желудка в двенадцатиперстную кишку или поступление контрастной смеси мелкими порциями;
- желудок имеет форму «песочных часов»;
- для дифференциальной диагностики спазма и стеноза привратника вводят спазмолитический препарат, и отмечается расслабление мышц.
Дополнительным методом исследования является гастродуоденоскопия (введение зонда) и эндоскопическое исследование желудка с визуальным определением спазмированного пилорического отдела желудка.
Лечение пилороспазма у детей
У детей раннего возраста терапия пилороспазма основана на применении специальных адаптированных (антирефлюксных), содержащих различные загустители – камедь рожкового дерева, галактоманан:
- «Нестаргель»;
- «Фрисовом»;
- «Нутрилон-анти-рефлюкс»;
- «Семпер Лемолак».
Эти смеси вводятся в рацион малыша, даже если он находится на грудном вскармливании, но выбор и объем докорма осуществляется только лечащим врачом.
Кроме этого необходимо дробное кормление небольшими объемами с принятием специальных положений в кроватке.
Также курс лечения дополняется:
- массажами живота и общим расслабляющим массажем;
- применением спазмолитиков;
- седативных препаратов;
- купанием в отварах успокаивающих и расслабляющих лекарственных растений.
По мере созревания нервной системы пилороспазм у малышей постепенно исчезает.
Терапия пилоростеноза у детей после года основана на выявлении и максимальном устранения причины развития патологического процесса – патология нервной системы или пищеварительного тракта.
Основой лечения является специальная диета.
Пациентам устанавливается строгий режим дня и приема пищи, достаточный сон, исключение стрессов, физических и психологических перенапряжений и переутомлений.
Из рациона полностью исключают:
- острую пищу;
- маринованные блюда;
- копчености;
- любая раздражающая пища;
- продукты, имеющие в своем составе грубую клетчатку;
- пресное тесто, сдобу, сладости.
При обезвоживании со значительной потерей солей назначаются внутрь дробно солевые растворы, при необходимости их вводят внутривенно капельно.
При пилороспазме назначаются:
- спазмолитики и миорелаксанты для расслабления мышц;
- лечение дисбактериоза и других функциональных расстройств пищеварительного тракта;
- мягкие успокаивающие препараты с валерианой, пустырником;
- растительные адаптогены;
- для нормализации работы вегетативной нервной системы — ноотропы с седативными средствами и транквилизаторами (фенибут).
Дополняется лечение комплексами ЛФК, массажа, физиопроцедур (электрофорез со спазмолитическими лекарственными средствами, аппликации парафина) и дыхательной гимнастики.
врач — педиатр Сазонова Ольга Ивановна
Источник: https://zen.yandex.com/media/mirmam/pilorospazm-i-pilorostenoz-u-detei-chto-nujno-znat-roditeliam-ob-etoi-patologii-5d94b209fe289100b1d3d9f3?feed_exp=ordinary_feed&integration=publishers_platform_yandex&from=channel&rid=1988320547.493.1570042881778.80479
Пилоростеноз: 3 современных способа диагностики и о возможности консервативного лечения
Последнее обновление статьи: 15.06.2018 г.
При возникновении рвоты у вашего ребёнка, не стоит паниковать, а следует обратиться к педиатру, который осмотрит малыша и назначит дополнительные обследования.
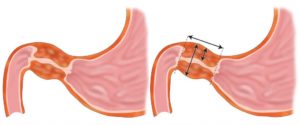
Пилоростеноз – это непроходимость пилорического отдела желудка.
Чтобы разобраться в патологии, необходимо знать нормальное строение органа. Желудок имеет бобовидную форму, большую и малую кривизну, условно его можно разделить на несколько отделов:
- кардиальный отдел – это место, где пищевод переходит в желудок, имеет кардиальный жом, который препятствует возвращению пищи из желудка обратно в пищевод;
- дно – куполообразный свод, находящийся в верхней части желудка, несмотря на своё название;
- тело – основная часть желудка, в которой происходит процесс переваривания;
- пилорический отдел (привратник) – зона перехода желудка в двенадцатиперстную кишку, в данном отделе расположен пилорический жом, который при расслаблении пропускает обработанную желудочным соком пищу в двенадцатиперстную кишку, в закрытом состоянии сфинктер препятствует преждевременному переходу непереваренной пищевой массы.
Пилорический отдел имеет воронкообразную форму, он постепенно сужается к низу. Длина его составляет около 4 — 6 см. В привратнике мышечный аппарат более развит, чем в теле желудка, а слизистая оболочка с внутренней стороны имеет продольные складки, образующие пищевую дорожку.
Врождённый пилоростеноз – это непроходимость пилорического отдела желудка за счёт гипертрофии мышечного слоя.
Этиология пилоростеноза
Впервые подробное описание врождённого гипертрофического пилоростеноза предоставил Гиршпрунг в 1888 -м г. В настоящее время заболевание считается достаточно распространённым, его частота — 2:1000 новорождённых. Основной процент составляют мальчики (80%), чаще от первой беременности.
Точная причина возникновения пилоростеноза не известна. Выделяют факторы, способствующие развитию заболевания:
- незрелость и дегенеративные изменения нервных волокон пилорического отдела;
- повышение уровня гастрина у матери и ребёнка (гастрин – гормон, который вырабатывается G-клетками пилорического отдела желудка, он отвечает за правильную работу пищеварительной системы);
- факторы окружающей среды;
- генетический фактор.
Клинические проявления
Пилоростеноз хоть и является врождённым заболеванием, но изменения привратника у ребёнка возникают не внутриутробно, а в постнатальном периоде. Утолщение мышечного слоя привратника происходит постепенно, поэтому клинические симптомы проявляются со 2 — 3 недели жизни, когда просвет пилорического отдела значительно сужен.
Основным проявлением заболевания является рвота. Чаще со второй недели жизни малыша спонтанно появляется рвота «фонтаном» — большим объёмом, интенсивная. Она чаще возникает в перерывах между кормлениями.
Рвотные массы застойного характера, молоко со створоженным осадком, ощущается кислый запах, никогда нет примеси жёлчи. Объём рвотных масс чаще всего превышает объём кормления.
С каждым днём рвота становится чаще и с большим объёмом.
Ребёнок становится беспокойным, капризным, с жадностью ест, выглядит голодным. По мере прогрессирования заболевания отмечаются выраженные нарушения питания – отмечается убыль массы тела, исчезает подкожно-жировая клетчатка, кожа становится дряблая и сухая. Стул отходит реже, небольшим объёмом и носит название — «голодный стул». Объём мочеиспускания также уменьшается.
Со рвотой ребёнок теряет не только питательные вещества молока, но и необходимые минералы своего организма. Чем позднее поставлен диагноз пилоростеноза, тем более выражены у ребёнка признаки обезвоживания, возникают электролитные нарушения. При острой форме течения болезни, данная симптоматика развивается очень быстро и приводит к тяжёлому состоянию малыша в течение недели.
Диагностика
На основании жалоб матери уже можно предположить диагноз пилоростеноза.
В настоящее время можно встретить детей, которых лечили от рвоты и срыгивания консервативно, что стирает яркую клинику пилоростеноза. Встречаются дети с подтверждённым диагнозом, но не имеющие дефицита массы тела и признаков обезвоживания.
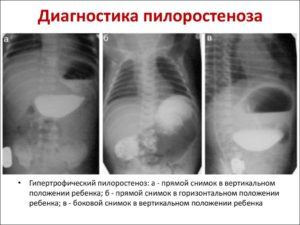
При осмотре передней брюшной стенки ребёнка, особенно после кормления, можно увидеть усиленную перистальтику желудка – симптом «песочных часов». Он не всегда явно выражен и чаще встречается на поздних стадиях заболевания.
При пальпации живота определяется плотное подвижное новообразование немного правее пупочного кольца – гипертрофированный привратник. Иногда пилорус находится выше и не доступен пальпации из-за нависающей над ним печени. Также глубокая пальпация живота не всегда доступна из-за беспокойства ребёнка и активного напряжения мышц.
Основным методом дополнительного обследования для постановки диагноза является ультразвуковое исследование органов брюшной полости.
Желудок увеличен в размерах, содержит большое количество воздуха и жидкости, стенка его утолщена. Пилорический отдел сомкнут очень плотно, не раскрывается.
Толщина стенки привратника достигает 4 мм и более за счёт утолщения мышечного жома, длина пилорического канала достигает 18 мм.
Также дополнительным методом исследования является рентгеконтрастирование – пассаж бария по ЖКТ. Хотя рентгенологическое исследование несёт лучевую нагрузку, оно является информативным и позволяет точно определить проходимость привратника. Ребёнку через рот даётся около 30 мл контрастного вещества (5% взвеси бария в грудном молоке или 5% растворе глюкозы).
Обзорная рентгенография брюшной полости выполняется через час и четыре часа, после дачи контраста. При пилоростенозе на снимке будет определяться большой газовый пузырь желудка с одним уровнем жидкости. Эвакуация контраста из желудка в двенадцатиперстную кишку замедлена.
После проведения обследования желудок необходимо опорожнить, чтобы при последующей рвоте предотвратить аспирацию бария.
Одним из методов диагностики врождённого пилоростеноза является видеоэзофагогастроскопия (ВЭГДС), но детям этот вид обследования можно провести только под наркозом.
При этом, отдел желудка перед привратником расширен, просвет пилорического канала значительно сужен, не проходим для гастроскопа, не раскрывается при раздувании воздухом (что является отличием от пилороспазма).
Кроме того, при ВЭГДС можно осмотреть слизистую пищевода и определить степень воспалительных изменений, что очень характерно при рефлюксах.
Данные лабораторных исследований будут отражать метаболический алкалоз, гипокалиемию, гипохлоремию, снижение объёма циркулирующей крови, падение уровня гемоглобина.
Дифференциальная диагностика
Дифференциальный диагноз пилоростеноза проводят с пилороспазмом, желудочно-пищеводным рефлюксом, псевдопилоростенозом (сольтеряющая форма адреногенитального синдрома) и высокой непроходимостью двенадцатиперстной кишки.
Дифференциальная диагностика проводится на различии начала и характера проявления болезни.
При адреногенитальном синдроме в рвотных массах будет примесь жёлчи, объём мочеиспускания увеличится, каловые массы будут разжиженными. При проведении дополнительных методов обследования привратник будет хорошо проходим, в лабораторных анализах, в противоположность, будет метаболический алкалоз и гиперкалиемия.
При желудочно-пищеводном рефлюксе заболевание проявляется с первых дней жизни малыша, рвота и срыгивания будут сразу после кормления и при горизонтальном положении ребёнка. При дополнительных исследованиях привратник будет проходим, а на ВЭГДС в пищеводе будет выраженный рефлюкс-эзофагит, вплоть до язв слизистой.
При высокой двенадцатиперстной непроходимости рвоты чаще всего начинаются сразу после рождения ребёнка. При рентгеноконтрасном исследовании будет определяться два уровня жидкости – в желудке и двенадцатиперстной кишке. ВЭГДС точно покажет уровень стенозирования.
При установленном диагнозе пилоростеноз лечение только оперативное. Основная задача операции – устранение анатомического препятствия и восстановление проходимости пилорического отдела желудка.
Оперативному вмешательству обязательно должна предшествовать предоперационная подготовка, корректирующая гиповолемию, восполняющая объём циркулирующей крови, устраняющая электролитные нарушения, гипопротеинемию и анемию. Также необходимо достижение адекватного диуреза. Подготовка проводится в условиях интенсивной терапии и может занять от 12 до 24 часов в зависимости от тяжести состояния малыша.
Операцией выбора является внеслизистая пилоромиотомия по Фреде-Рамштедту. Впервые экстрамукозные операции были выполнены Фреде в 1908 году и Рамштедтом в 1912 году. Операция проводится только под наркозом.
Выполняется разрез передней брюшной стенки, выводится резко утолщённый пилорический отдел желудка, продольно рассекается серозный и мышечный слой в бессосудистой зоне. Слизистая оболочка остаётся целостной.
В настоящее время широкое распространение получили лапороскопические операции. Основной смысл и ход операции не меняются. А вот доступ в брюшную полость осуществляется через три небольших прокола передней брюшной стенки, и операция проходит под видеоконтролем.
Осложнениями операции могут быть перфорация слизистой привратника, кровотечение, неполная пилоромиотомия и развитие рецидива заболевания.
После окончания операции ребёнок переводится в палату интенсивной терапии. Через 4 – 6 часов после неё малыша начинают понемногу поить 5% раствором глюкозы, затем дают по 5 — 10 мл молока каждые 2 часа.
При этом дефицит жидкости, электролитов и белка восполняется за счёт инфузионной терапии и парентерального питания. В последующие сутки количество молока увеличивают на 10 мл при каждом кормлении.
К шестым суткам после операции ребёнок должен усваивать по 60 — 70мл каждые 3 часа, в дальнейшем малыша переводят на обычный режим питания.
Швы снимаются на 7-е сутки после операции, при отсутствии осложнений, ребёнок выписывается на амбулаторное наблюдение.
Прогноз при пилоростенозе благоприятный. После выписки дети должны находиться на диспансерном учёте у педиатра для коррекции гиповитаминоза и анемии до полного выздоровления.
Оценка статьи:
(2 5,00 из 5)
Загрузка…
Источник: https://kroha.info/health/disease/vrozhdyonnij-pilorostenoz
Пилоростеноз у новорожденных: лечение после операции и симптоматика заболевания, его диагностика и последствия или причины появления
К сожалению, случается такое, что при рождении или в течение нескольких недель после, врачи могут диагностировать начало развития того или иного заболевания у крохи. К счастью, болезни, диагностированные вовремя, чаще всего легко поддаются лечению, и в дальнейшем больше не напоминают о себе.
Сегодня я предлагаю поговорить об одной из таких – пилоростенозе. Давайте узнаем, что это такое, каковы симптомы, а также обсудим, какие причины могут спровоцировать его развитие.
Причины развития:
- Перенесенные инфекционные болезни на ранних сроках гестации.
- Тяжелый токсикоз в начале или на последних неделях беременности.
- Нарушения в работе эндокринной системы.
- Прием определенных медикаментов.
- Наследственный фактор.
Считается, что подобные осложнения во время беременности приводят к тому, что этот самый выходной отдел желудочно-кишечного тракта, который примыкает к 12-перстной кишке покрывается абсолютно неэластичной, плотной соединительной тканью, которая не способна вместить в себя необходимый объем пищи.
Данное заболевание легко поддается диагностике, так как имеет ярко выраженные симптомы. Какие именно, давайте разберем дальше.
Симптомы заболевания у детей
Ниже представлен список симптомов, которые характерны для этой болезни:
- Рвота у ребенка— происходит нечасто, но при этом, объемы рвотных масс значительно больше, чем объем съеденной пищи. Новорожденный может рвать резко, так сказать, «фонтаном», причем, каждый раз он будет усиливаться.
- Рвотные массы имеют кислый запах, однако примеси желчи в них не наблюдается.
- Начинается явный процесс обезвоживания детского организма.
- Новорожденный активно начинает терять в весе, мочи становится очень мало, в то же время, она становится концентрированной: имеет ярко-желтый окрас и концентрированный запах.
- Может наблюдаться западание родничка.
- Опорожняется ребенок скудно, часто малыша мучают запоры.
- Потеря эластичности кожных покровов. То есть, если, например, собрать кожу в складочку, то она еще долгое время будет находиться в таком состоянии.
- Коматозное состояние. Кроме того, дети с пилоростенозом очень беспокойны, часто капризничают и плохо спят. Малышей с таким заболеванием очень мучают резкие боли в животе. Они в разы сильнее, чем колики у новорожденных, поэтому вы вряд ли заметите, чтобы детки с таким диагнозом веселились или игрались.
Находиться длительное время без питания новорожденный не сможет, поэтому данная болезнь требует немедленной консультации врача и незамедлительного оперативного вмешательства. В противном случае, все может закончиться летальным исходом.
Лечение пилоростеноза
Подготовка новорожденного к операции проводится в течение 2-3 дней. Все это время ему вводят раствор глюкозы и электролитов. Кроме того, это делается с целью поддержания маленького организма во время голодания и от обезвоживания.
Производится сама операция. Для этого хирург рассекает привратник, и корректирует выходное отверстие до оптимальных размеров.
Этап восстановления. Процесс реабилитации, главным образом, заключается в кормлении. Начинают кормить новорожденного очень маленькими порциями, постепенно увеличивая до нужной дозировки.
Источник:
Пилоростеноз у грудничка: полная симптоматика заболевания, диагностика и способы лечения
Признаки пилоростеноза у новорождённых проявляются в раннем возрасте на второй неделе жизни. Лечить его следует обязательно. С такой проблемой дети жить не могут, потому что не будут усваивать съеденную пищу. Медицина разработала способы избавления от этого недуга, которые успешно помогают малышам.
Суть аномалии
Из желудка переваренная пища попадает в двенадцатиперстную кишку. Происходит это через привратник (нижний отдел желудка). При заболевании по каким – то причинам происходит сужение привратника. Пища, даже жидкая, не проходит, остаётся в желудке. Через некоторое время неусвоенная пища выйдет рвотой, ребёнок останется голодным.
Грудничок теряет жидкость вместе со рвотными массами, ему не хватает витаминов, полезных веществ для роста и развития. Будет сгущаться кровь. Постепенно у новорождённого начнётся самый настоящий голод.
Он будет кушать, но всё, что он съел, выйдет из него вскоре после кормления. Когда его рвёт, то объём рвотных масс больше съеденного. Малыш будет заметно худеть.
Обязательно надо лечить болезнь, чтобы не допустить летального исхода.
Возможные причины
Часто у детей аномалия носит врождённый характер. Патология возникает из – за неправильного развития нижней части желудка. Отдел привратника по каким – то причинам выстилается неэластичной соединительной тканью. Отверстие выхода очень маленького размера, трудно растягивается.
Точные причины не установлены, но имеют отношения к появлению болезни:
- тяжёлый токсикоз первых месяцев беременности;
- вирусные заболевания на ранних сроках беременности (краснуха, герпес);
- употребление некоторых лекарственных препаратов (антибиотики);
- эндокринные заболевания матери;
- наследственная предрасположенность.
Такие причины провоцируют нарастание на мышцы привратника клеток соединительной ткани. Возникает гипертрофический пилоростеноз, при котором на месте эластичной растягивающейся ткани, способной легко сжиматься и расслабляться, оказывается грубая соединительная ткань.
Признаки болезни
Проявления при пилоростенозе такие яркие, что детский врач без дополнительной диагностики определит заболевание. Чаще пилоростеноз у новорождённых проявляется на второй или третьей неделе после рождения, до этого случаются однократные приступы небольшой рвоты или обильные срыгивания.
Симптомы заболевания:
- многократная рвота «фонтаном» без примеси желчи;
- кисловатый запах рвотных масс;
- быстрая потеря веса у ребёнка;
- маленький объём мочи, она имеет ярко – жёлтый цвет, сильный запах;
- родничок западает;
- настроение подавленное;
- постоянные капризы;
- плохой сон;
- стул тёмного цвета с желчью;
- кожные покровы теряют эластичность.
Подобная симптоматика должна насторожить родителей, заставить срочно обратиться за медицинской помощью. Многократная рвота очень опасна для грудничка, она провоцирует обезвоживание. Потеря воды всего на 10 % ведёт к серьёзным последствиям.
С чем можно спутать?
Есть ещё один недуг в области привратника – пилороспазм. Так называется аномальное сокращение привратника на фоне расстройства нервно – мышечной регуляции желудка. Пилоростеноз и пилороспазм имеют сходства, но больше кардинальных различий. Важно не путать два этих заболевания. Таблица поможет их различить.
Пилоростеноз Пилороспазм
| Симптомы | |
| Признаки появляются через 2 -3 недели после рождения | Признаки заметны сразу после рождения |
| Рвотные массы по объёму больше, чем ребёнок съел. | Рвотные массы по объёму немного меньше съеденного, около двух столовых ложек. |
| Каловые массы приобретают тёмный цвет, в составе имеется желчь. Склонность к запорам. | Каловые массы не изменяются. Опорожнения кишечника регулярные. |
| Кожа сухая, дряблая, сероватого оттенка. | Кожа чистая, гладкая. |
| Происходит резкое снижение веса. | Незначительно набирает вес. |
| Последствия | |
| Ведёт к летальному исходу | Ведёт к истощению без лечения |
| Лечение | |
| Хирургическая операция | Коррекция режима дня для успокоения нервной системы. Лекарственная терапия дня снятия спазма. Диета для восстановления питания. |
| Прогноз при лечении | |
| Полное выздоровление |
Врачи не перепутают болезни, молодым родителям не надо самим ставить диагноз, лучше обращаться за медицинской помощью. Не только пилороспазм вызывает сильную рвоту. Это может быть диафрагмальная грыжа, гнойный менингит, халазия пищевода, другие заболевания.
Диагностические мероприятия
Для уточнения диагноза лечащий врач опросит родителей малыша. Они могут указать на первые признаки пилоростеноза, которые заметили. Это особенно важно, так как сам младенец не способен ничего рассказать. Далее идёт осмотр. У грудных детей с такой патологией живот имеет форму песочный часов, на участке желудка живот сильно впадает.
В некоторых случаях назначается ультразвуковое исследование. Возможно проведение рентгена с контрастной взвесью. Проводится анализ крови для определения состояния организма. Диагностика должна определить пилороспазм в организме или пилоростеноз. От этого зависит дальнейшее лечение.
Оперативное лечение
Готовят грудничка к оперативному вмешательству несколько дней. Маленький организм ослабленный постоянным недоеданием, нуждается в поддержке. За 3 дня до операции малышу вводят внутривенно растворы глюкозы, электролитов, другие необходимые жидкости.
Это позволяет легче перенести хирургическое вмешательство, хорошо себя чувствовать ребёнку в послеоперационный период.
Сама операция проходит под наркозом. Узкий привратник расширяют до стандартных размеров. Желудок остаётся целым, кишечник тоже не трогают.
Уже через 3 часа после операции малыша кормят сцеженным молоком. Порции дают маленькие, всё определяет врач исходя их индивидуальных показателей. Если ребёнка вырвало – порцию уменьшат. Через пять дней разрешат приложить младенца к груди.
Уход за малышом заключается в соблюдении постельного режима, обработке операционного шва. У грудничка не должно быть нагноения, отёка на ранке, повышения температуры тела. Постепенно материнское молоко или молочная смесь будут лучше усваиваться в организме малыша.
Источник: https://xn--90ad9d.xn--p1ai/drugoe/chto-takoe-pilorostenoz-u-novorozhdennyh.html





