Эпидермальные невусы
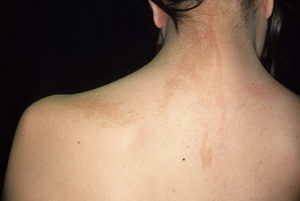
Порок развития эпителиальных зачатков называется эпидермальным невусом. Эпидермальный невус является доброкачественным новообразованием и может возникать как во время внутриутробного развития, так и на протяжении всей жизни человека. Поражение таких частей тела, которые постоянно на виду, доставляет сильный косметический дискомфорт для человека.
Эпидермальный невус (родимое пятно) способен возникать внутриутробно или в течении жизни.
Что это такое?
Родинка или родимое пятно, которое образовалось путем массового скопления меланоцитов в верхних слоях кожного покрова, является эпидермальным невусом.
Это новообразование еще называют сальным невусом. После появления невус практически не видоизменяется, сохраняя свою форму и цвет на всю жизнь человека.
В редких случаях родинка перерождается в злокачественную опухоль кожи.
Разновидности
Диагноз включает в себя несколько разновидностей бородавчатых новообразований. Отличий несколько и они заключаются в рисунке распределения новообразований, распространенности, местах локализации. При наличии эпидермальных невусов отсутствует какая-либо симптоматика. Часто мелкие бородавки скапливаются вокруг одной большой.
Невусы могут отличаться по форме, структуре, размеру, цвету.
| Разновидности | ||
| Вид | Локализация | Характерные признаки |
| Веррукозный | Как правило, множественные новообразования локализуются в одном месте | Цвет бляшек варьируется от темного коричневого до желтого. Консистенция мягкая, поверхность гладкая и бархатистая |
| Односторонний линейный | Поражает большие участки кожи, распространяясь односторонне. Локализуется на конечностях или туловище | Разновидность имеет форму линейных разводов на руках и ногах и форму пучков на туловище |
| Генерализированный | Поражает большие области кожного покрова на туловище, обеих сторонах головы и конечностях. Бляшки локализуются вдоль линий Блашко. Распространение симметричное. Наросты могут сливаться, но иногда останавливаются на середине по линии разделения. | Этот вид новообразований самый протяженный на теле. Вызывает сильный косметический дискомфорт |
| Периартикулярный эпидермо-гипертрофический | Подушкообразное утолщение на межфаланговой тыльной стороне пальцев. Возникает на руках и ногах | Коричневый цвет с красным оттенком является характерным признаком, но иногда бляшки имеют цвет человеческой кожи. Консистенция новообразований плотная, с четкими краями |
| Воспалительный линеарный бородавчатый | Часто распространяется на одной стороне тела. Локализуется на руках и ногах, внизу туловища | Воспаленная форма линейного эпидермального невуса. Поверхность бородавок чешуйчатая, красного цвета, зудящая |
Причина возникновения эпидермального пятна – скопление пигментных клеток на одном участке кожи.
Причины возникновения эпидермального невуса
В эпидермальном невусе присутствует патология здоровой структуры эпидермиса. Патологические клетки при этом не образуются.
Новообразование состоит из ороговевших бляшек, что объединяются в бугорки с различными клиническими характеристиками. Возникновение патологических бородавок спровоцировано нарушением развития эпителиального слоя во внутриутробном периоде.
Поэтому сразу после рождения или спустя некоторое время после него верхний слой ткани выглядит иначе. Формирование бородавки происходит из-за чрезмерного образования кожных придатков или эпидермального слоя.
К основным причинам нарушения развития эпидермиса относятся:
- сильные гормональные скачки в период беременности;
- токсическое влияние на плод;
- генетические нарушения;
- инфекционные заболевания мочеполовой системы матери.
Такой вид новообразований встречается у 1-го человека из 1000-и. Обнаруживается сразу после рождения, иногда может проявиться позже — после развития гиперкератоза, который провоцирует развитие бородавок и их темный цвет. Врожденные новообразования увеличиваются прямо пропорционально росту ребенка.
Периартикулярный эпидермо-гипертрофический невус встречается в детском и подростковом возрасте. Когда рост организма останавливается, бородавка не увеличивается. Новообразование присутствует на протяжении всей жизни, не вызывая у человека никакого дискомфорта, кроме косметического.
При наличии эпидермального невуса повышается риск его перерождения в злокачественное новообразование.
Эпидермальные невусы чаще всего произрастают до первых семи лет жизни.
Эпидемиология
Эпидермо-дермальные невусы появляются во время внутриутробного периода развития или в раннем детском возрасте. Заболеванию одинаково подвержены как мужчины, так и женщины.
Развитие эпидермального невуса невозможно во взрослом и старческом возрасте. Патология спорадическая, в одной семье встречается крайне редко.
Воспалительный линеарный бородавчатый эпидермальный невус встречается в 4 раза чаще у девочек, чем у мальчиков. Возникает до 7-летнего возраста.
Внешний вид и симптоматика
Локализация новообразований представлена ограниченным очагом поражения. Может состоять из одиночных или множественных бородавчатых образований, которые располагаются тесно друг возле друга и имеют овальную или округлую неправильную формы.
Цвета варьируются от светлого до темного коричневого. Системный невус располагается линейно. Эпидермальные невусы часто обнаруживаются на конечностях в области сгибов, но поражают и другие части тела или слизистые оболочки.
Могут быть расположены как продольно, так и спиралевидно.
При локализации на туловище направленность поперечная. При возникновении в области волосяного покрова головы поверхность бородавки гладкая и без волосков. Бывают случаи, когда односторонний линейный вид невуса распространяется на одной половине всего тела человека.
Переходя с области волосяного покрова, переходит на кожу лица, шеи, спины. Поражается даже кисть и нога. Таким образом, затрагиваются все части тела, но на здоровую часть тела новообразования не распространяются.
У детей младшего возраста бляшки светлого цвета, но по мере взросления они приобретают более темный оттенок. На поверхности бородавок отсутствуют волосы.
Опасность любого невуса – риск перерождения в раковую форму.
В чем опасность?
При эпителиальном невусе повышен риск перерождения в злокачественное новообразование при малейшем травмировании его поверхности. Если бородавка размещена в месте повышенной травматизации, опасность возрастает в несколько раз.
В пределах новообразования развиваются разнообразные инфекции (бактериальная экзема, гнойничковая инфекция). Провоцируют эти патологии мелкие царапины на пигментированном участке кожи.
Если невус расположен в области подмышек или в паху и подвергается систематическому трению, он становится мягче, что дает дополнительную возможность инфекции проникнуть под кожу.
Обширные очаги на поверхности кожи с повышенной потливостью из-за проникновения инфекций приобретают неприятный аромат, что ставит больного в неловкое положение.
Как лечить?
Лечение эпидермального невуса может быть как консервативное, так и хирургическое. Процедура удаления сложная. Часто главной целью этого процесса является улучшение внешнего вида кожного покрова и устранения косметического дискомфорта у пациента. Если поражение кожи обширное, может потребоваться несколько процедур по удалению.
Небольшой невус полностью удаляется в больнице. Частичное удаление может спровоцировать рецидив патологии или зарождение ракового образования.
Для улучшения внешнего вида часто используют консервативное лечение, включающее в себя применение мазей. Минус такой терапии заключается в том, что с прекращением применения препаратов внешние симптомы опять возвращаются.
Для снижения зуда и воспалительного процесса применяют кортикостероиды.
Источник: http://StopRodinkam.ru/obrazovaniya/nevusy/epidermalnyj-nevus.html
Эпидермальный папилломатозный невус
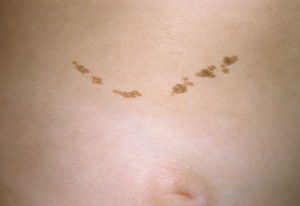
Папилломатозный мягкий эпидермальный невус представлен небольшой бляшкой мягкой консистенции, серой или не отличающейся по цвету от окружающей кожи. Клинически сходен с папилломатозный ме-ланоцитарным невусом или папилломатозной разновидностью себорейного кератоза. Гистологически характеризуется акантозом, папилломатозом, ортогиперкератозом. Встречается редко.
Бородавчатый эпидермальный невус
Бородавчатый эпидермальный невус (син.: бородавчатый невус) существует с рождения или раннего детства, редко появляется позже. Встречается часто — у 0,1-0,5% взрослых.
Чаще встречается у девочек, возможны случаи развития у членов одной семьи. Со временем элементы невуса становится более пигментированными и бородавчатыми. В детстве размер и количество элементов может постепенно увеличиваться, в дальнейшем их характер обычно не меняется.
В пубертатном периоде возможней рост только бородавчатого невуса, в состав которого входят элементы сальных и апокриновых потовых желез. Спонтанная инволюция отмечается редко.
Появление узлов или язв на поверхности невуса обычно свидетельствует о развитии опухолей, в первую очередь, базалиомы, болезни Боуэна или плоскоклеточного рака. В то же время злокачественная трансформация бородавчатого невуса происходит реже, чем сального или апокринного.
Бородавчатый эпидермальный невус может ассоциироваться с другими пороками развития — с меланоцитарным невусом, невусом сальных желез, заболеваниями центральной нервной системы, эпилепсией.
Невус может быть солитарным или множественным, беспорядочно разбросанным по всему кожному покрову.
Чаще он располагается в области конечностей, реже — на лице и других отделах головы, обычно линейно по ходу нервов, крупных сосудов, эмбриональных линий смыкания кожи. Описаны также случаи его распространения почти на всю поверхность спины, живота, конечностей.
Форма бородавчатого невуса нередко зависит от его локализации: на туловище он обычно имеет форму поперечных полос и никогда не пересекает средней линии туловища; невус, располагающийся вблизи средней линии туловища, принимает вертикальное направление; в латеральной части туловища он часто S-образный; на конечностях — имеет линейный и вертикальный характер. При поражении лица в процесс может вовлекаться слизистая оболочка рта.
Бородавчатый невус имеет различные размеры: обычно он небольшой (до 1 см в диаметре), но может достигать 3-4 см. Клинически проявляется плотными, четко отграниченными бородавчатыми разрастаниями грязно-серого или слегка буроватого цвета (твердый эпидермальный невус).
Поверхность бородавчатого невуса во многом определяется его гистологическим типом и локализацией. Так, эпидермолитический тип невуса напоминает вульгарную бородавку с эритематозным основанием. Невусы на ладонях и подошвах также имеют бородавчатую поверхность, на сгибах конечностей — бархатистую и мацерированную. Элементы обычно бессимптомны.
Лишь при локализации в околоногтевой области они могут вызывать рецидивирующую паронихию и расщепление ногтевой пластинки.
Гистологически бородавчатый невус проявляется ортогиперкератозом, папилломатозом, акантозом с удлинением эпидермальных отростков, состоящих из высокодифференциро-ванных шиповатых клеток с четко выраженным базальным слоем и неравномерной выраженностью зернистого слоя, иногда — паракератозом. В некоторых случаях на этом фоне определяются структуры придатков кожи — сальных, потовых желез, волосяных фолликулов и др.
Бородавчатый односторонний невус — односторонняя разновидность бородавчатого эпидермального невуса, образующая очаги причудливых форм, иногда зостериформные.
Имеет гистологические признаки эпидермолити-ческого гиперкератоза, которые сходны с таковыми при буллезном типе врожденной ихтиозиформной эритродермии: в шиповатом слое отмечают зернистую дистрофию кератиноцитов с повреждением связей тонофиламенты-десмосомы и разрывом клеточных контактов, перинуклеарный отек, увеличение количества неправильной формы кератогиалиновых гранул. Кроме того, существуют «мягкие» формы или формы с порокератозом.
Линейный порокератоз — другая разновидность бородавчатого эпидермального невуса, которая проявляется округлыми серовато-коричневыми сухими бляшками, клинически и гистологически сходными с проявлениями парокератоза Мибелли, от последнего он отличается расположением бляшек вдоль линий Blaschco, а также тем, что носит спорадический, а не врожденный характер. Очаг представляет собой бляшку с атрофическим центром, окруженным приподнятым кератотичес-ким валиком с желобком, заполненным роговыми массами. Гистологически в области атрофического центра обнаруживается небольшой гиперкератоз, атрофия мальпигиева слоя и фиброз верхней части дермы. Роговой валик характеризуется значительным гиперкератозом и акантозом, в центре его расположен глубокий желобок, заполненный роговыми массами («роговая пластинка»). Зернистый слой в области роговой пластинки отсутствует, во всех других местах он хорошо выражен. В дерме под роговой пластинкой выявляется хроническая воспалительная инфильтрация.
Папилломатозный невус – это доброкачественное образование. Родинка возвышается над поверхностью кожи, имеет бугристую поверхность. Нередко этот вид невусов находится на волосистой части головы.
Новообразование часто появляется у новорождённых. У многих людей папилломатозный невус возникает позже, растёт и достигает окончательным размеров примерно к 30 годам.
Что это такое за образование, какие причины и методы удаления существуют, рассмотрим далее.
О папилломатозном невусе кожи
Папилломатозный невус – это клеточная структура, имеющая неправильную выпуклую форму, не очень приятную на вид.
Состоит такая родинка из нескольких соединенных воедино удлиненных отростков эпидермиса и имеет плотную структуру, поскольку покрыта роговым слоем, состоящим из меланоцитов.
Меланоциты (пигментные клетки) делают новообразование еще более заметным, хотя цвет его может изменяться от телесного до темно-коричневого.
При рассмотрении с помощью увеличительного стекла на поверхности папилломатозного (бородавчатого) невуса можно увидеть множество сосочков, поэтому ее поверхность кажется неровной, бугристой. Довольно часто вокруг такой родинки можно видеть темный ободок коричневого цвета, поверхность которого находится вровень с остальной кожей.
Внутридермальные невусы, к которым относится папилломатозная разновидность, в большинстве случаев являются меланомонеопасными. При отсутствии провоцирующих факторов бугристое новообразование не перерождается в злокачественную опухоль.
- Код по МКБ 10: D23 Другие доброкачественные новообразования кожи
Причины появления
Причины формирования новообразований до конца не изучены. С точки зрения официальной медицины, они считаются пороком эмбрионального развития, провоцирующего скопление пигментных клеток. Установлено, что на вероятность формирования родинок влияют:
- колебания уровня женских половых гормонов в период вынашивания ребенка;
- инфекционные заболевания мочевыводящих путей;
- токсическое отравление матери;
- ультрафиолетовое и радиационное излучение.
- Переизбыток меланина. Окрашивающий пигмент скапливается в одном месте в большом количестве, что приводит к образованию крупных невусов. Такое скопление может быть спровоцировано воздействием ультрафиолетового излучения.
- Наследственная предрасположенность. По наблюдениям врачей, в некоторых случаях папилломатозный невус у человека возникает на том же месте, что и у его родственника.
Папилломатозные невоидные опухоли могут быть как одиночными, так и множественными. Оба варианта встречаются с одинаковой частотой. Некоторые специалисты выделяют еще один характерный признак — медленный рост новообразования, но в этом случае родинке нужно уделить повышенное внимание.
По международной классификации различают несколько видов родинок:
Веррукозный тип
Внешне напоминает обычную бородавку. Образование бывает светло-коричневого, розового, телесного цвета. Оно имеет бугристую поверхность, дольковую структуру (2-3 родинки, которые тесно прилегают друг к другу). Веррукозный элемент редко кровоточит, не склонен к малигнизации.
Меланоцитарная форма
Меланоцитарный невус — выпуклое разрастание с внутридермальным или пограничным ростом. Локализуется в области шеи, лица. Нарост представляет серьезную опасность. Может перерождаться в злокачественную опухоль.
Волосяной папилломатозный невус
Что это такое? Волосяной тип специфической родинки отличается от других образований наличием длинного волоса на своей поверхности. Периодическое выдергивание волос приводит к травматизации меланоцитов. Поврежденные клетки перерождаются в злокачественную опухоль.
Источник: https://ugri-net.ru/jepidermalnyj-papillomatoznyj-nevus/
Чем опасен бородавчатый невус
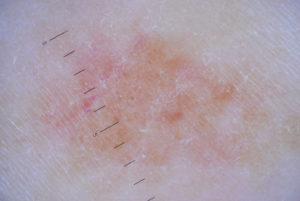
Бородавчатый невус представляет собой опухоль, состоящую из ороговевших бугорков. Внешне он напоминает цветную капусту. Поверхность неровная, бугристая, цвет — телесный, серый или буроватый. Распространенность — 1 случай заболеваемости на 1000 людей.
Бородавчатый невус не относится к меланомоопасным, то есть риск его малигнизации невысок. Но это не значит, что такая выпуклая родинка не может переродиться вовсе. При наличии провоцирующих факторов она способна стать причиной развития рака кожи.
Отвечая на вопрос, чем опасен бородавчатый невус, стоит упомянуть его высокую чувствительность к механическому, химическому, термическому воздействию. Реакция на раздражитель — разрастание опухоли. Чем чаще она травмируется, тем больше увеличивается в размерах.
Родинку запрещено:
- чесать;
- царапать;
- срезать;
- прижигать;
- замораживать.
Помимо разрастания опухоли, эти действия увеличивают риск инфицирования, развития воспалительных процессов.
Причины возникновения
В структуре опухоли нет атипичных клеток. Отклонение заключается только в количестве нормальных тканей эпидермиса. По этой причине у этой выпуклой родинки есть другое название — кератиноцитический эпидермальный невус.
По мнению ряда исследователей, причиной появления бородавчатого невуса служат:
- генетическая предрасположенность;
- нарушения гормонального фона матери;
- неправильное формирование эпидермального слоя.
По данным:
82.5 — другим неуточненным аномалиям развития кожи.
Возможные осложнения
При игнорировании медицинских рекомендаций, регулярном травмировании или попытках самолечения родинка может стать причиной:
- плоскоклеточного рака кожи;
- бактериальной экземы;
- гнойничковых инфекций;
- разрушения ногтевых пластин.
Осложнение провоцирует ультрафиолетовое излучение, травмы, царапины и трение.
Повреждение кожи вокруг новообразования повышает риск развития воспалительных процессов, с их дальнейшим распространением на близлежащие области.
В большей степени это касается родинок, расположенных в подмышечных впадинах, в паху. Из-за присоединения инфекции опрелые поверхности приобретают специфический резкий запах.
Родинки, расположенные на открытых участках тела, доставляют пациенту серьезный психологический дискомфорт. Некоторые формы новообразования покрывают значительную площадь кожных покровов, поражают кисти, стопы, становятся причиной разрушения ногтей.
Разновидности бородавчатого невуса
Для классификации бородавчатых невусов применяется несколько критериев. Первый из них определяется формой и локализацией опухоли. По этому критерию выделяют невусы:
- латеральной части туловища — по форме напоминают английскую букву S;
- средней части туловища — имеют вертикальный, линейный характер;
- головы и туловища — форма широких поперечных полос.
По стадии развития эти родинки бывают следующими:
- Стадия образования. Пигментное пятно — небольшое, диаметром до 1 см. Цвет — коричневый или темно-бурый, реже телесный.
- Стадия ороговения. Образование становится более грубым на ощупь. Старые клетки нарастают на новые, из-за чего увеличивается высота нароста. Ороговение может сопровождаться легким зудом.
- Стадия разрастания. Размеры родинки увеличиваются: ее диаметр достигает 3-4 см, высота — 1 см. Форма становится более выпуклой и округлой, поверхность — бугристой.
Бородавчатые невусы бывают линейными и системными. Первый подвид — это одиночное новообразование, которое может появиться на любом участке тела или волосистой части головы. Линейный бородавчатый невус имеет небольшой размер — до 1 см в диаметре, четко очерченные края, темно-бордовый или темно-коричневый оттенок. На поверхности заметны множественные трещины; волосы отсутствуют.
Системные бородавчатые невусы встречаются реже, в 15-20% случаев. Они представляют собой скопление образований, расположенных близко друг к другу. Исследователи описывают их как «гирлянду» или «цепочку» из выпуклых родинок.
Системная форма может появиться на любом участке тела, но чаще всего образуется вдоль крупных кровеносных сосудов. Она отличается неоднородным окрасом, от светло-бежевого до темно-коричневого, даже черного оттенка.
Такое скопление имеет протяженность до 29 см, внутри плотное, упругое. С возрастом его поверхность становится все более зернистой, извилистой.
В медицине чаще всего используется иная классификация. Бородавчатые родинки выделяют в 4 группы — веррукозные, генерализованные, линейные односторонние, воспалительные линейные бородавчатые эпидермальные невусы. Рассмотрим их подробнее ниже.
Веррукозный
Представляет собой темно-коричневые или желтовато-коричневые бляшки небольшого размера, которые располагаются только на одном участке тела. Внешне напоминает скопление папилломатозных или плосковерхих бугорков. Редко поддается покраснению или воспалению.
При пальпации бородавчатый невус мягкий на ощупь. Поверхность — бархатистая, шершавая. Возле одного крупного новообразования может появиться несколько более мелких. При диагностике важно дифференцировать этот подвид родинок от себорейного кератоза, папилломатозного меланоцитарного невуса.
Воспалительный линейный эпидермальный
Линейный бородавчатый воспалительный эпидермальный невус представляет собой новообразование с воспалительным компонентом. Он относится к односторонним подтипам опухолей. Может располагаться на верхних, нижних конечностях, а также ягодицах.
Цвет линейного бородавчатого воспалительного эпидермального невуса — красный, в выраженными чешуйками на поверхности. Часто болезнь сопровождается зудом, дискомфортом в области поражения. По этой причине родинка может быть спутана с обычным псориазом, плоским или линейным лишаем.
Воспалительный компонент новообразования имеет приобретенный характер. Для точной постановки диагноза необходимо гистологическое исследование.
Линейный односторонний бородавчатый
Этот подвид характеризуется односторонним распространением, вовлечением больших областей кожных покровов. Он может образовываться на любом участке тела, но чаще встречается на ногах, руках, туловище. Внешне образование напоминает линейные разводы или пучки, расположенные вдоль линий Блашко, причем поражается не вся область, а отдельные ее участки.
Линейный односторонний бородавчатый невус может поражать половину тела пациента. В этом случае он разрастается до внушительных масштабов: покрывает кожные покровы, включая лицо, волосистую часть головы, шею, спину, конечности. Граница между здоровой и пораженной областью четко очерчена.
В детском возрасте линейный односторонний бородавчатый невус имеет светлую окраску и плоскую форму. По мере взросления он темнеет, приподнимается над поверхностью. Образования, расположенные в области кистей, стоп, сильнее подвержены ороговению, более жесткие на ощупь. Поверхность лишена волос, за исключением редких разновидностей с длинными тонкими волосами белесого цвета.
Генерализованный
Эта форма новообразования распространяется на кожу головы, туловища, конечностей с обеих сторон. Она располагается симметрично, вдоль линий Блашко. Наросты могут сливаться в одно большое скопление или располагаться на небольшом расстоянии друг от друга.
Эта форма бородавчатого невуса — одна из наиболее масштабных. Она доставляет пациенту серьезный эстетический и психологический дискомфорт.
Проявления бородавчатого невуса у детей
Бородавочный невус выявляется преимущественно при рождении. Случаи приобретенных новообразований редки. Они обусловлены развитием заметного гиперкератоза, приводящего к темной пигментации, разрыхлению поверхности кожи.
По мере взросления бородавчатая родинка растет пропорционально размерам тела; в зрелом возрасте темпы замедляются.
Если новообразование появилось при рождении, важно объяснить ребенку, что его нельзя травмировать, расчесывать, срезать. В противном случае родинка будет увеличиваться в размерах, воспаляться, болеть.
Лечение и удаление
Врожденный или приобретенный невус необходимо показать врачу сразу после его обнаружения. Он назначит гистологическое исследование для определения характера новообразования, постановки точного диагноза. Болезнь необходимо дифференцировать от себорейного кератоза, черного акантоза, красного лишая, папилломатоза.
Лечение заболевания зависит от его распространенности, гистологических характеристик, локализации и других факторов. Так как новообразование чаще всего не представляет прямой угрозы здоровью и жизни пациента, то срочная терапия необязательна. Цель лечения — остановить распространение болезни, улучшить вид кожи и устранить дискомфорт.
Медикаментозная терапия включает следующие методы:
- прием препарата «Аевит» и «Роаккутан» — для лечения распространенной формы заболевания;
- применение кортикостероидов — в виде мази или инъекций, уменьшающих воспаление и зуд;
- наложение компрессов на основе ретиноевой мази и салицилового вазелина;
- крем с кальципотриолом — для устранения сухости;
- подофиллин или 5-фторурацил — для подавления разрастания родинки в верхних слоях эпидермиса;
Местное лечение обеспечивает временный эффект: внешний вид новообразования улучшается, исчезает воспаление и зуд. Но после прекращения применения мази или крема кожа вернется к своему исходному состоянию.
Избавиться от ороговевшего слоя эпидермиса позволит только удаление бородавчатого невуса. Его выполняют несколькими методами:
- криодеструкцией;
- дермабразией;
- электрокоагуляцией;
- лазерным или радиоволновым методом;
- хирургическим иссечением.
Если образование будет удалено не полностью, то вероятен рецидив заболевания. Но и чрезмерное усердие опасно: оно может привести к появлению уродливых шрамов.
Особенности каждого из методов:
- Дермабразия затрагивает только поверхностные слои эпидермиса, не проникая в глубокие ткани. Метод применяется для устранения небольших плоских невусов. Высок риск рецидивов.
- Криодеструкция может привести к отекам, появлению белых или темных пятен на коже. Шрамы заживают долго. Метод подходит для родинок небольшого диаметра.
- Электрокоагуляция и радиоволновой метод применяются не менее широко. Но точность и глубину удаления контролировать при этом сложнее.
- Лазерное удаление родинки — наиболее предпочтительный вариант. Небольшие образования можно уничтожить за один сеанс, риск рецидивов минимален.
Хирургическое иссечение позволяет удалить пораженные ткани в глубоких слоях кожи. После него всегда остаются шрамы. Риск рецидива есть, но невысокий.
Народные методы
Народная медицина предлагает сомнительные способы лечения бородавчатых новообразований: прижигание соком ядовитых растений, термическое и химическое воздействие на нарост.
Мало того, что они неэффективны, так еще и опасны: провоцируют риск развития инфекций, повышают вероятность малигнизации опухоли.
Без врачебного обследования невозможно точно поставить диагноз, так как по внешним признакам родинка может напоминать другие дерматологические заболевания.
Методы народной медицины допустимо использовать только для лечения — ухода за пораженной кожей, предотвращении рецидивов. Но все их также нужно согласовывать с лечащим врачом.
Источник: https://beznarostov.ru/rodinki/borodavchatuy
Бородавчатый невус (причины, опасность, фото, удаление)
Причины и особенности;
Разновидности на фото (веррукозный, односторонний линейный, генерализованный, воспаленный);
Диагностика;
Чем опасен;
Удаление (мазями и таблетками, методами в клинике).
Эпидермальный бородавчатый невус причины и особенности
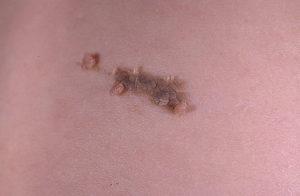
Эпидермальный бородавчатый невус это опухоль типа гамартомы кожи, состоящая из ороговевших бугорков, которые часто объединяются в бляшки с различными клиническими проявлениями. То что она относится к гамартомам означает, что в процессе эмбрионального развития из-за каких-либо причин совершилась ошибка. И, теперь, ткани выглядят нет так, как положено.
В бородавчатом невусе присутствует нарушение только количества нормальных структур эпидермиса без каких-либо атипичных клеток — это и есть основная причина. Его так же называют кератиноцитический эпидермальный невус. Не стоит путать эту разновидность невуса с папилломатозным, имеющим совсем другое строение. Встречается у одного из 1000 людей.
Преимущественно, выявляется при рождении. Но, иногда, может быть обнаружен позже, когда развивается заметный гиперкератоз, что приводит к бородавчатой поверхности и темной окраске. Бородавчатый невус увеличивается пропорционально с ростом ребенка, но некоторые из них имеют тенденцию к минимальному расширению на соседние области кожи в более старшем возрасте.
Родинка существует в течение жизни, и, обычно, не вызывает субъективных жалоб или беспокойства. В большинстве случаев это единичное образование, иногда, может быть связано с различными отклонениями, являясь признаком синдрома эпидермальных невусов.
Бородавчатый невус повышает риск вторичных кожных злокачественных образований, то есть, может послужить причиной рака кожи.
Бородавчатый невус: разновидности и фото
Клинические разновидности эпидермального бородавчатого невуса были описаны благодаря рисунку распределения, распространенности и существованию воспалительного компонента.
Веррукозный бородавчатый невус
Веррукозный невус, в островном, располагается в единственном регионе тела, и размеры образования относительно маленькие. По виду типичные проявления данного подвида невуса это желтовато-коричневые или темно-коричневые бородавчатые бляшки, состоящие из сгруппированных плосковерхих или папилломатозных бугорков.
Покраснение и воспаление отсутствуют, или минимальны. Некоторые родинки мягкие и имеют бархатистую поверхность. Вокруг крупных наростов часто формируются множественные более мелкие бугорки (см. фото). Сходными по внешнему виду заболеваниями кожи является себорейный кератоз и папилломатозной меланоцитарный невус.
Односторонний линейный бородавчатый невус
Эпидермальный невус с односторонним распространением и вовлечением больших областей называют линейным односторонним бородавчатым невусом. Более распространен на туловище и конечностях.
Эта разновидность представлена, как линейные разводы на конечностях или как пучки на туловище благодаря распространению вдоль линий Блашко, как на фото ниже. Тем не менее эти разводы не всегда такие же длинные, как линии Блашко.
Обычно, поражаются только какие-то участки в пределах данных линий, чередующиеся с промежутками здоровой кожи. Иногда бородавчатый невус этой разновидности, поражает половину тела, переходя с волосистой части головы на лицо, шею в направлении спины, плеча, кисти и ноги.
Все части тела вовлекаются без перехода за среднюю линию спереди или сзади, таким образом, показывая линию строгого отделения от здоровой половины тела.
У детей этот линейный бородавчатый невус может быть плоским и светло окрашенным, но, в более поздний период детства, часто становится возвышающимся и более темным. Опухоли в области кистей и стоп, обычно, более ороговевшие. Поверхность бородавчатых невусов лишена волос. Тем не менее, существует отдельный редкий вариант линейного бородавчатого невуса, покрытый белыми тонкими и длинными волосами.
На фото бородавчатый невус наиболее распространенной линейной формы. Возможны более светлые и менее выпуклые варианты.
Односторонний бородавчатый невус на лице возле глаза захватывает сразу несколько линий Блашко.
Генерализованный бородавчатый невус покрывает широкие зоны туловища, конечностей и головы с обеих сторон. Поражения кожи расположены вдоль линий Блашко.
В большинстве, имеют симметричное распространение на обеих сторонах тела различной протяженности, типично, останавливаются строго на середине. Некоторые наросты сливаются.
Эта разновидность бородавчатого невуса одна из самых протяженных на коже и вызывает серьезные косметические и проблемы.
Воспаленный линейный эпидермальный бородавчатый невус
Это линейный эпидермальный бородавчатый невус с воспалительным компонентом. Этот подтип опухоли, типично, односторонний. В большинстве случаев встречается на конечностях и в нижней половине туловища, особенно, на ягодицах.
Он более красный, чешуйчатый и зудящий, чем классический бородавчатый невус. Таким образом, его могут ошибочно принять за линейный лишай, обычный псориаз или плоский лишай. Хотя, эти воспалительные дерматозы, в большинстве, приобретенные.
Иногда, различия в этих заболеваниях подтверждаются только гистологическим исследованием.
Воспаленный бородавчатый невус похож на множество других заболеваний кожи. Чаще других вариантов переходит в рак кожи.
Генерализованный бородавчатый невус сплошь покрывает кожу верхней половины тела. Склонность к формированию линий сохраняется.
Крупные односторонние или генерализованные бородавчатые невусы диагностируются клинически, по виду, проявлениям. Генерализованные ороговевающие поражения подобного рисунка с генерализованным бородавчатым невусом, иногда, наблюдаются на ранней стадии некоторых генетических заболеваний.
Гистологические характеристики бородавчатого невуса, такие, как акантоз, гиперкератоз, папилломатоз — не специфичны и распространены при любых клинических разновидностях. Здесь может быть внушительное сходство с себорейный кератозом, черным акантозом, и бородавчатым акрокератозом Хопфа.
Соотношение между клинической картиной и гистологией даёт нам диагноз.
Чем опасен бородавчатый невус?
Бородавчатый невус служат предраковым заболеванием, потенциально возможен переход в плоскоклеточный рак кожи, если его не лечить. Переходу в рак более подвержены постоянно воспаленные, травмируемые, подверженные загару образования.
Различные инфекции могут развиваться в пределах бородавчатого невуса, вроде бактериальной экземы и гнойничковых инфекций, возможно их распространение отсюда на соседние области. В первую очередь, этому способствуют царапины в области невуса.
В случае расположения в областях, подверженных трению, таких, как пах и подмышечных областях, становятся мягче, бородавчатые невусы легче становятся источником инфекции. Очаги на опрелых поверхностях за счет присоединения инфекции приобретают неприятный запах.
Расположение в видимых областях стесняет и огорчает пациента. Распространенные бородавчатые невусы могут покрывать большую часть тела. Родинки, расположенные на кистях и стопах вызывают разрушение ногтей.
Бородавчатый невус, удаление
Удаление бородавчатого невуса — это сложная задача. Разнообразные хирургические и лекарственные методики были опробованы, но не выявлено универсального средства.
Лечение, наиболее часто, направлено на лучшие косметические результаты, улучшение внешнего вида, облегчение дискомфорта.
Крупные повреждения могут потребовать многорежимных, многостадийных процедур, применяющихся в соответствии с определенным регионом на коже.
Местное и лекарственное лечение бородавчатого невуса
- Пациентам и врачам следует помнить, что местное применение различных мазей способно только улучшить внешний вид, удалив верхние слои эпидермиса. Однако, бородавчатый невус и все его проявления вновь возвращаются, как только применение мазей прекращается. Необходимо все же большее разрушение эпидермиса, которого можно достичь только медицинскими методиками.
- Местное применение кортикостероидов может быть в форме мазей или уколов, частично может слегка облегчить неприятные ощущения благодаря уменьшению воспаления и зуда.
- Мазь с изотретиноином (ретиноевая мазь) может так же, частично помочь. Этот видоизмененный витамин А способен улучшить дифференцировку клеток эпителия бородавчатого невуса, уменьшив негативные проявления.
- Кальципотриол в виде крема может снизить сухость, однако, его следует применять осторожно из-за возможных побочных эффектов. Подобным же эффектом может может обладать салициловая кислота. Подофиллин, 5-фторурацил так же эффективны, подавляя размножение клеток в верхних слоях эпидермиса. В некоторых случаях, это может привести к частичному удалению бородавчатого невуса.
- Применение видоизмененного витамина А (роаккутан) в таблетках полезно для лечения распространенных бородавчатых невусов, но требует пожизненного использования.
Бородавчатый невус, удаление в клинике
- Если бородавчатый невус небольшой — его стремятся удалить различными способами в клинике. При неполном поверхностном удалении возможен рецидив. При чрезмерном усердии возможны грубые шрамы. Для этих целей применяются хирургическое лечение, криодеструкция, электрокоагуляция, дермабразия, удаление лазером и радиоволновым методом.
- Хирургическое удаление всегда будет сопровождаться появлением шрамов. Так, как кожа этим методом удаляется на всю глубину. Другие методы способны снять только верхние слои эпидермиса, а глубже и не требуется. Однако, все равно сохраняется возможность появления рецидива через месяцы и годы.
- Дермабразия — это слишком поверхностный метод, приносит только временное облегчение, связан с очень высокой вероятностью рецидива. В случае слишком глубокой дермабразии возможны толстые рубцы.
- Криодеструкция сопровождается отеками, замедленным заживлением, возможны белые или темные пятна после процедуры. Однако, для небольших бородавчатых невусов — криодеструкция является хорошей альтернативой.
- Наиболее предпочтительно удаление бородавчатого невуса лазером. Современные аппараты позволяют контролировать глубину удаления. Маленькие наросты испаряются лазером за один сеанс. Для крупных образований кожи потребуется множество сеансов.
- Радиоволновым методом и электрокоагулятором так же возможно удалить бородавчатый невус, однако, глубину и точность контролировать гораздо труднее, чем лазером.
Источник: http://skinoncology.ru/nevus-kozhi/borodavchatyj-nevus
Эпидермальный невус — Клинические рекомендации

Эпидермальный невус — Клинические рекомендации
Этиология и эпидемиология
Появляется либо при рождении,либо в раннем детском возрасте.Гендерных и расовых отличий нет.Частота 1:1000 новорожденных.
Этиология и патогенез точно неизвестны.Формирование невусов происходит за счет избыточного развития эпидермиса или придатков кожи.В последних исследованиях выявлены постзиготно активирующие мутации в кератиновых генах HRAS (40%),FGFR3 или PIK3CA.37-39 (40%) и в KRT1 или KRT10 (10%).
Классификация
- Локализованная форма эпидермального невуса (Epidermal Nevus)
- папилломатозный
- бородавчатый
- Линейный эпидермальный невус
- Линейный бородавчатый эпидермальный невус (Linear Verrucous Epidermal Nevus)
- Линейный акнтолитический эпидермальный невус
- линейная форма болезни Дарье (Linear Darier Disease — Acantholytic Dyskeratotic Epidermal Nevus)
- линейная форма болезни Хейли-Хейли (Linear Hailey–Hailey Disease — Relapsing Linear Acantholytic Dermatosis)
- Линейный эпидермолитический эпидермальный невус
- Буллезная ихтиозиформная эритродермия (Bullous ichthyosiform erythroderma)
- Воспалительный линейный эпидермальный бородавчатый невус (Inflammatory Linear Verrucous Epidermal Nevus)
- экзематозный
- лихеноидный
- псориазоформный
- Особые локализованные формы эпидермального невуса
- односторонний ладонно-подошвенный (Unilateral Palmoplantar Verrucous Epidermal Nevus due to Keratin 16 Mosaicism)
- генитальный
- ареолы и соска молочной железы (Nevoid Hyperkeratosis of the Nipple and Areola)
- Синдром эпидермального невуса (Epidermal Nevus Syndrome)
Клиническая картина
| Представляет собой ограниченный очаг поражения,состоящий из одиночных или множественных папилломатозных образований,мягкой консистенции,тесно прилегающих друг к другу,округлых,овальных или неправильных очертаний,цвета нормальной кожи или с различными оттенками коричневого цвета.Элементы могут располагаться сгруппировано или линейно. |
| Ограниченный очаг состоящий из бородавчатых одиночных или множественных образований,тесно прилежащих друг к другу с различной формой. Элементы сыпи возвышатся над поверхностью кожи и имеют неровную,часто растрескавшуюся поверхность и покрыты серовато-коричневой коркойю.Рост волос отсутствует.Локализация на любом участке коже,но чаще на волосистой частиголовы. |
| Существует с рождения или раннего детства и лишь изредка появляется позже.Сообщается о семейных случаях. Вначале элементы могут быть представлены малозаметными бесцветными,слегка шелушащимися пятнами,которые с течением времени утолщаются в бляшки грязно-серого,буроватого или коричнево-черного цвета с бородавчатой поверхностью. На туловище невус обычно имеет форму поперечных полос и никогда не пересекает средней линии туловища,вблизи средней линии туловища принимает вертикальное положение,в латеральной части туловища и на конечностях располагается продольно или по линиям Блашко.Очаги могут захватывать обширную поверхность. |
| Связан с мутацией в гене ATP2A2.В половине случаев возникает после 20 лет.Проявляется гиперкератотическими папулами,покрытыми коркой,расположенными линейно или по линиям Блашко. Гистопатология: гиперкератоз,паракератоз,возможен акантоз. В паракератотических зонах обнаруживают дискератотические и акантолитические клетки,круглые тельца (corps ronds) и гранулы |
| Проявляется отграниченными линейными эритематозными бляшками,рецидивирующими эрозиями и корками в пределах определенной сегментарной области.Возникает в раннем возрасте,имеет волнообразное течение с рецидивами и спонтанной инволюцией. Гистологически напоминает хроническую доброкачественную семейную пузырчатку Хейли-Хейли (супрабазальные щели и/или крупныелакуны,содержащие акантолитические клетки и гранулы,«полуразрушеннаякирпичная стена»).Связан с мутациями в гене ATP2C1.> |
| Причиной являются мутации генов,кодирующих продукцию кератинов 1 и 10.В начальной стадии заболевания отмечается генерализованное высыпание пузырей,в дальнейшем возникновение участков линейного гиперкератоза в области подмышечных впадин,локтевых сгибов,зон,склонных к опрелости,ладоней,локтей и коленей. |
| Возникает в течение первого полугодия жизни и редко в первые 5 лет жизни.Клинически проявляется зудящими гиперкеротическими эритематозными папулами и бляшками,с шелущащейся поверхностью,часто с везикулезной сыпью и эрозиями,расположенных линейно или вдоль линий Блашко преимущественно на нижних конечностях и на туловище. |
| Характеризуется появлением зудящих лихеноидных папул,напоминающих высыпания при линейном красном плоском лишае. |
| Клинически сходен с обычным псориазом,но имеет не типичную локализацию. Характеризуется линейным высыпанием зудящих эритематозных папул или бляшек,как правило,покрытых толстыми корками серо-белого цвета. |
| Связан с мутациями в гене KRT16. Характеризуется появлением односторонних линейных гиперкератических очагов в области подошв,и реже,ладоней.Может напоминать линейный формы ладонно-подошвенных кератодермий. |
| Высыпание изолированных гиперкеротических очагов с бородавчатой поверхностью неправильной или линейной формы в области ствола полового члена,мошонки,вульвы и перианальной области.Есть мнение,что эта форма является вариантом генитального папулезного акантолитического дискератоза,связанного с мутациями в генах ATP2C1 и ATP2A2. |
| Редкий вариант эпидермального невуса,возникающий у девочек в период полового созревания.Клинически проявляется двусторонним диффузным выраенным наслоением роговых масс темно-коричневого цвета,достигающих толщины 0,5-1 см в области соска и ареолы молочной железы. |
| Синдром эпидермального невуса встречается у 33% больных с эпидермальными невусами и может быть частью или вариантом CHILD-синдрома,синдромов Протея,комедонового невуса и невуса Беккера.Является заболеванием с аутосомно-доминантным типом наследования,вызванным летальной мутацией и сопровождающееся мозаицизмом. Очаги поражения в виде односторонних гигантских бляшек эпидермального невуса располагаются линейно,в виде гирлянд в сочетании с различными системными аномалиями (кисты и гипоплазия костей,сколиоз,позвоночные расщелины,кифоз, умственную отсталость,эпилепсия,дисгенез структур головного мозга,гидроцефалия,микроцефалия,катаракта). |
В детстве размер невуса и количество образующих его элементов могут постепенно нарастать,но после полового созревания их характер не меняется.
При бородавчатом невусе,в состав которого входят элементы сальных ипотовых желёз,возможен дальнейший рост.
Злокачественная трансформация в базалиому,болезнь Боуэна,плоскоклеточный рак кожи наблюдается редко и сопровождается появлением на поверхности очагов узлов или язв.
Диагностика
Диагноз ставят на основании данных клинического обследования,семейного анамнеза и биопсии.
Характерными патоморфологическими признаками являются папилломатоз и бородавчатый гиперкератоз.Выделяют два гистологических типа.
- К первому относят солитарные и распространенные невусы,характеризующиеся заметным компактным гиперкератозом,утолщением зернистого слоя,умеренным или выраженным акантозом с удлинением сосочков дермы,а также папилломатозом различной степени выраженности.При воспалительной форме в сосочковом слое дермы определяются неспецифический мононуклеарный инфильтрат,а в эпидермисе очаговый паракератоз; кроме того,морфологические изменения могут напоминать таковые при псориазе.Прилокализации на волосистойчасти головы пороки могут быть сложного строения и содержать скопления гипертрофированных апокриновыхжелез или структуры типа сирингоцистоаденомы
- Ко второму типу относят системные эпидермальные невусы с «зернистой дистрофией» клеток верхних и средних отделов мальпигиева слоя эпидермиса.Иногда системный невус сопровождается «акантолитическим гиперкератозом»,аналогично буллезному варианту врожденной ихтиозиформной эритродермии.
При подозрении на синдром эпидермального невуса применяют КТ /МРТ,офтальмологическое исследование,электроэнцефалографию,рентгенографию скелета.
В ряде случаев показано генетическое типирование.
Дифференциальная диагностика
Локализованные формы
- Себорейный кератоз
- Невус сальных желез и локализованная форма бородавчатого невуса имеют папилломатозную поверхность и могут располагаться на волосистой части головы и лице. Невус сальных желез в отличие от бородавчатого невуса имеет другую окраску (желтовато-беловатую),и на его поверхности не бывает грязно-коричневых корок.
- В отличие от бородавки при бородавчатом невусе определяют выраженные папилломатозные разрастания на поверхности,имеющие неправильные очертания и плотное основание. Бородавки имеют другой цвет (цвет нормальной кожи,реже серовато-желтый),и на их поверхности видны черно-коричневые точки (затромбированные капилляры).
- Сложные или внутридермальные меланоцитарные невусы при расположении на туловище могут со временем приобретать бородавчатую форму.Однако это происходит в юности или зрелом возрасте,а бородавчатый невус имеет такую форму изначально.
- Комедоновый и бородавчатый невусы могут существовать с рождения или появляться в раннем детском возрасте и располагаться линейно. Однако у первого нет гиперкератоза и бородавчатой поверхности.
Линейные распространенные формы
- Линейный и вихревидный невоидный гипермеланоз (спорадически развивается,представлен пигментированными пятнами в виде полос и /или завихрений,также идущих вдоль линий Блашко),
- Линейный порокератоз
- Псориаз,при котором зуд менее выражен,эффективна наружная антипсориатическая терапия,в том числе УФИ,а при электрофорезе в полиакриловом геле выявляется фиброз рогового слоя.
- Блестящий лишай отличается отсутствием зуда,быстрым развитием (обычно в течение первого года жизни) и более лихеноидной клинической и гистологической картиной.
- Недержание пигмента
- Линейный красный плоский лишай
- Феномен Кебнера при бородавках
Лечение
При эпидермальном невусе небольшого размера рекомендована полная хирургическая эксцизия,удаление при помощи углекислотного или пульсирующего неодимового ИАГ-лазера,электрокоагуляция, дермабразия,химиодеструкция.
Системная терапия
- Неотигазон (по 75 мг /сут в течение 6 мес.)
Местная терапия
- Наружное применение ретиноидов в комбинации с 5-фторурацилом
- При воспалительном эпидермальном невусе — кортикостероиды,кальципотриол,ретиноиды
Источник: https://agapovmd.ru/dis/skin/nevus-epidermal.htm





